Дисплазия при беременности: причины и осложнения
В период планирования беременности либо уже после её наступления при обследовании женщины порой выявляются разные патологии, включая дисплазию.
Раннюю дисплазию врач способен не диагностировать, заболевание никак не проявляется, не вносит коррективы в интимную близость партнёров. Беременность способна протекать на фоне дисплазии, однако в период планирования будущего ребёнка следует пройти обследование, вылечить возможные скрытые заболевания, избегая осложнений во время вынашивания малыша. Различают ряд видов дисплазии при беременности.
Дисплазия шейки матки
Наличие дисплазии, выявленной в период беременности женщины, не отразится на ходе беременности либо здоровье малыша. Если установлена вероятность выносить здорового ребёнка, не стоит делать операцию по удалению дисплазии, высока возможность инфицирования плода, выкидышей, риск внутриутробной гибели плода.
Важным моментом при беременности вовремя провести цитологическое обследование и по полученным результатам обсудить с лечащим врачом дальнейшее лечение. При положительной картине не следует соглашаться на проведение кольпоскопии, при исследовании применяется уксусная кислота, лишнее вмешательство в организм беременной женщины, как минимум, нецелесообразно. Лучше отказаться от биопсии, процедуру проводят в случае острой необходимости.

Женская дисплазия
Лечение дисплазии желательно провести до беременности, при тяжёлых случаях заболевания удаляется часть шейки матки. Для зачатия и вынашивания ребёнка факт не играет роли. Роды протекают естественным путём при любой степени дисплазии, при отсутствии прочих противопоказаний.
Дисплазия при беременности, выявленная в шейке матки, обязана быть вылечена вовремя, не допуская шанса переродиться в злокачественную опухоль. Дисплазия представляет изменение клеток строения эпителия, слоя формирующего шейку матки. Известны три степени. Лёгкая степень – простая в лечении, но затягивать процесс не стоит. С лёгкой степени дисплазия с лёгкостью перейдёт в среднюю, где поражаются глубокие слои эпителия. Потом наступает тяжёлая степень, где уже обязательно потребуется консультация гинеколога-онколога, возможно удаление части шейки матки.
Причины появления синдрома, способы лечения
Причины возникновения дисплазии у женщин в возрасте от 15 до 45 лет, ведущих энергичную половую жизнь, элементарны. Преждевременное начало сексуальной жизни, периодическая активная смена партнёров, возможные инфекции и заболевания, полученные половым путём. Сюда включается отсутствие здорового и спортивного образа жизни, курение. Продолжительный приём гормональных оральных контрацептивов или КОКов, возможные гормональные нарушения в организме женщины любого детородного возраста. Причиной происхождения дисплазии становится наличие вируса папилломы человека, ослабление иммунной системы в период беременности либо стрессовых переживаний.
Дисплазия шейки матки протекает без симптомов, однако появление выделений с характерным цветом обязаны насторожить женщину. Единственной возможностью выявить заболевание становится прохождение ежегодного обследования у гинеколога, сдача анализа на цитологию. В период планирования беременности требуется сначала вылечить заболевание, затем готовиться к счастливому материнству.
 Синдром дисплазии у женщины
Синдром дисплазии у женщиныЛечащий врач пропишет медикаментозное лечение, параллельно назначит терапию сопутствующих инфекционных заболеваний. В случае отсутствия положительной динамики в лечении врач посоветует операбельное вмешательство. Известен ряд методов удаления поражённых клеток эпителия. К примеру:
- Криодеструкция – воздействие низких температур строго на поражённые участки ткани.
- Лазерная вапоризация – удаление лазером повреждённых клеток, побочным действием вмешательства становится ожог тканей.
- Эксцизия, или биопсия – удаление электроножом поражённого участка.
- Электрическая эксцизия, или прижигание током, при операции образуются грубые рубцы, не позволяющие при родоразрешении полностью раскрыть шейку матки.
- Радиоволновая коагуляция при помощи тока высокой частоты.
- Аргоноплазменная коагуляция, бесконтактный метод удаления тканей, четкое воздействие аргоном на глубину очага. Способ не оставляет рубцов на ткани.
- Ампутация шейки матки. Операция возможна двумя способами: ножевой или ультразвуковой.
В период беременности лучше отказаться от лечения и вернуться к болезни уже после рождения долгожданного чуда.
Проведение операции в период планирования ребёнка снизит риск отклонений при беременности. Через 2-3 месяца после операции допустимо пробовать забеременеть, лечащий врач призван контролировать состояние шейки матки.
Во время беременности при недостаточности фолиевой кислоты у множества женщин появляется в мазках клеточная патология. Потербуется пройти курс лечения фолатами, через пару недель вновь пройти обследование, клеточные изменения должны прийти в норму, синтез ДНК стабилизируется.
Дисплазия шейки матки показывает обратимый процесс, важно следить за здоровьем и вовремя обращаться за медицинской помощью. Здоровье женщины важно для будущего детей.
Мезенхимальная дисплазия плаценты
Во время беременности при плановом прохождении ультразвукового исследования, врач-узист способен обнаружить увеличенную плаценту, не соответствующую степени развития календарному либо акушерскому сроку беременности.
После получения результатов исследования УЗИ требуется срочно посетить врача, наблюдающего беременность. Возможно, доктор предложит сдать анализы или провести дополнительное обследование. Увеличенная плацента опасна для плода и диагностируется как заболевание – мезенхимальная дисплазия плаценты.
Причины появления дисплазии
Функционирование плаценты у беременной женщины может дать сбой. При тщательном клиническом исследовании, гистологической экспертизы, появляется возможность выявить формирование осложнений у матери, перинатальных отклонений у плода. Состояние плаценты у беременных женщин с формами мезенхимальной дисплазии характеризуются незрелостью ворсин, признаками инфицирования плаценты у беременных, в сочетании с низким предлежанием плаценты в полости матки. Последствием нарушения структуры плаценты становится недостаточное развитие плода, включающее замедленный рост.

Нарушения структуры плаценты
Причины возникновения мезенхимальной дисплазии плаценты до конца не изучены, большинство практикующих врачей предполагают наличие врождённых патологий матери. Дисплазия соединительной ткани, обнаруженной у будущего отца, способна повлиять на развитие совместного плода. При оплодотворении яйцеклетки сперматозоидом с патологией дисплазии часть ДНК передаётся будущему ребёнку, соответственно, наследуются болезни.
Осложнения беременности при диагностировании мезенхимальной дисплазии
Заболевание возможно диагностировать с помощью УЗИ, похожими признаками обладает пузырный занос. Потребуется сделать контрольное ультразвуковое исследование через две недели и подтвердить либо опровергнуть наличие синдрома мезенхимальной дисплазии. После подтверждения синдрома беременную кладут в стационар, у женщины возникают различные угрозы и степени их развития, связанные с неблагоприятным протеканием беременности:
- Естественное прерывание беременности или выкидыш способен случиться на любой неделе беременности, возможно, на ранних сроках. Женщина может не знать о случившейся беременности, списать всё на длительную задержку менструации либо необычное недомогание во время её протекания, не догадываясь о возможности забеременеть.
- Преждевременные роды на ранних неделях беременности. Роды могут начаться с 20 недели беременности, что несёт сильные риски для здоровья и жизни малыша. Как правило, при соблюдении ряда рекомендаций, постельного режима, отсутствии стрессовых ситуаций данную угрозу возможно избегать и доносить малыша до 36 недели.


Ранние роды
- Послеродовое кровотечение. Может начаться на вторые сутки после родов. Потребуется срочное медицинское вмешательство, принятие экстренных мер по восстановлению здоровья родильнице.
- Задержка развития плода, при указанном виде дисплазии питательные вещества, получаемые от матери с употребляемой пищей, витаминные комплексы не поступают через кровотоки плаценты, малыш их не получает.
- Гипоксия плода в связи с кислородным голоданием. Нехватка кислорода в связи с увеличенной плацентой негативно влияет на плод, ребёнок не получает через плаценту достаточного питания для полноценного роста.
- Раннее излитие околоплодных вод, как следствие, искусственные роды. При протекании части околоплодных вод, выявленных ультразвуковым исследованием, существуют малые степени вероятности сохранить беременность. В случае вытекания большей части либо массы околоплодных вод следует медикаментозно стимулировать роды либо начать внеплановое кесарево сечение, в противном случае при истечении четырёх часов ребёнок способен погибнуть.
- Гестоз. Оложнение протекания беременности проявляется повышенным артериальным давлением, судорогами мышц ног, потерей белка с мочой, отёками конечностей либо живота. Провоцирует высокую смертность среди рожениц, высокую перинатальную смертность среди детей.
- Плацентарная недостаточность. Разновидность осложнений в период протекания беременности, при которой формируется задержка развития плода.
- Замирание беременности на сроках первого триместра. Диагностируется с помощью УЗИ или ЭКГ плода.
Скрупулёзный контроль беременности, общее состояние матери, контроль развития плода становятся главными моментами после тщательного изучения анализов беременной с целью раннего диагностирования различных патологий и заблаговременного планирования способа родоразрешения. При наличии заболевания врачи часто разрешают провести естественные роды, при стабильных показателях матери и плода, постоянном контроле шейки матки. Применяется местное обезболивание в процессе родов.
Мезенхимальная дисплазия плаценты представляет рост плацентарных тканей, превышающих срок беременности в несколько раз. Подобная аномалия приведёт к нарушению кровотока к плоду, вызвав хроническую гипоксию плода. Заболевание не подвергается лечению.
С рождением ребёнка плацента будет удалена, новая беременность проходит без осложнений. В случае благоприятного исхода родоразрешения болезнь никак не повлияет на ребёнка, если не передалась на генном уровне дисплазия соединительной ткани.
Последующую беременность возможно планировать уже через 1,5-2 года с момента благополучных родов. Дисплазия при беременности бывает выявлена на ранних стадиях и тщательно контролируется на протяжении срока беременности.
Не верьте мифам – спросите эксперта! Дисплазия шейки матки при беременности: можно ли сохранить, выносить и родить?
Афанасьев Максим Станиславович.
Д.м.н., профессор Сеченовского университета, онколог, хирург, онкогинеколог, гинеколог-иммунолог, эксперт по лечению дисплазии, предраковых и опухолевых заболеваний шейки матки.
В этом материале я не буду рассказывать, что такое дисплазия шейки матки. Об этом я много и подробно пишу в других своих статьях. Чтобы понять суть дисплазии, я настоятельно рекомендую предварительно ознакомиться с материалом про начальную форму дисплазии шейки матки, так как под этим диагнозом скрываются два разных по своему канцерогенному потенциалу заболевания. Соответственно, отличаются их риски в отношении беременности, подходы к лечению и озабоченность по поводу исхода.
Здесь мы не будем углубляться в особенности дисплазии. Мы будем говорить только о том, что делать, если диагноз «дисплазия» ставится во время планирования или во время беременности. Итак, начнем.
Можно ли забеременеть при дисплазии шейки матки
Меня часто спрашивают, мешает ли дисплазия шейки матки забеременеть. Если дисплазия обнаружена во время планирования беременности, влияет ли дисплазия на зачатие? Возможно ли забеременеть на ее фоне?
Да, она снижает шансы на зачатие, но ничуть не исключает его. Чисто физически забеременеть на фоне дисплазии вполне возможно. Но как врач я категорически не рекомендую беременеть на ее фоне.
Можно ли планировать беременность на фоне дисплазии?
Итак, можно ли беременеть при дисплазии?
К беременности я всегда советую готовиться – посетить гинеколога, сдать анализы на инфекции, пролечить их.
И не важно, когда был поставлен диагноз – год назад или вы только что узнали о нем. Даже если ваш лечащий врач когда-то принял решение о наблюдении дисплазии, планировать беременность на фоне этого диагноза нежелательно. Здесь возможны два варианта лечения.
Вариант 1. Ваш диагноз – легкая форма дисплазии (ее второе название – LSIL). В этом случае вам нужно провести дообследование и исключить возможность ВПЧ-ассоциированной дисплазии.
Если обследование исключает наличие вируса папилломы человека, можно говорить, что бактериальное воспаление на шейке вызвало лёгкую дисплазию. Например такие инфекции инфекция как хламидии или микоплазмы.
Такая дисплазия не относится к предраковым заболеваниям. Но любая длительно протекающая инфекция негативно сказывается на способности женщины к зачатию и вынашиванию. Соответственно, можно говорить, что в какой-то степени дисплазия мешает забеременеть. Воспалительный процесс также негативно отражается на развитии плода и повышает риск развития многочисленных врожденных заболеваний.
Очевидно, что ни один врач не даст вам совет, как забеременеть при дисплазии: в первую очередь вам нужно не беременеть, а найти причину дисплазии и пролечить ее. Только такой подход обоих родителей к планированию послужит залогом рождения здорового ребенка.
Вариант 2. Дисплазия спровоцирована вирусом папилломы человека. Легкую дисплазию на стадии LSIL гинекологи обычно наблюдают и не лечат, так как принято считать, что она способна к самоизлечению.
Но подготовка к беременности – другое дело, так как во время беременности есть риск злокачественной трансформации. Если на фоне легкой дисплазии определяется высокая вирусная нагрузка и экспрессия белка р16, такую форму дисплазии настоятельно необходимо пролечить еще на этапе планирования.
И ни в коем случае нельзя планировать беременность на фоне ЦИН 2, ЦИН 3, тем более – на фоне рака ин ситу. Такие формы дисплазии относятся к предраковым заболеваниям шейки матки (истинный предрак) и обязательно требуют лечения.
Я всегда рекомендую пройти лечение дисплазии методом фотодинамической терапии (ФДТ). В 2019 году исполняется 10 лет с тех пор, как я провёл первый сеанс ФДТ по поводу рака ин ситу шейки матки.
— это единственный нехирургический метод лечения дисплазии,
— лечит дисплазию с минимальной потерей тканей,
— восстанавливает здоровый эпителий здоровой шейки матки,
— отсутствие хирургической травмы исключает формирование рубца,
— сохраняет целостность шейки для зачатия, вынашивания и естественных родов,
— не увеличивает риск выкидышей,
— прицельно устраняет атипичные клетки,
— устраняет вирус папилломы человека в шейке матки,
— служит надежной профилактикой рецидивов дисплазии и раковой трансформации,
— в 95% случаев одной процедуры ФДТ достаточно для полного выздоровления.
Обычно же в качестве лечения предлагают лазерную вапоризацию, радиоволновую эксцизию или конизацию шейки матки. Но эти методы лечения ассоциированной с ВПЧ дисплазии вызывают осложнения, которые негативно сказываются на зачатии и увеличивают риски невынашивания. О них и поговорим.
Сложности планирования беременности после лечения дисплазии шейки матки методом конизации или эксцизии
Можно ли забеременеть после лечения дисплазии шейки матки – частое опасение планирующих беременность женщин. Я не буду тенденциозно утверждать, что женщина после конизации теряет способность зачать, выносить и самостоятельно родить.
Но как показывает практика, рисков у этой категории пациенток становится больше. Поэтому вопрос, можно ли родить после дисплазии, далеко не праздный. По определенным причинам конизация зачастую затрудняет зачатие, вынашивание и роды. А в ряде случаев беременность после «прижигания» дисплазии шейки матки становится попросту невозможной.
Этот отзыв я позаимствовал на форуме:
«Девочки, ситуация такая: после конизации шейки матки в 2014 году, во время беременности пришлось наложить швы на шейку в 16 недель (сейчас уже 28 недель), шейка по цервикометрии сейчас 1 см, была 28 мм. Были ли у кого такие ситуации, доносили ли ребёнка до положенного срока? Думаю, выдержит ли такая короткая шейка со швами. Мне отказались ставить дополнительно пессарий, типа не на что уже».
Единственное, что может предложить медицина этой женщине – строгий постельный режим. Фактически, ей придется «вылежать» беременность на протяжении еще трех месяцев.
| Слева – широкая, справа – высокая конизация шейки матки, с захватом цервикального канала. |
Конечно, анатомия шейки матки у каждой женщины разная. И объем удаленного конуса шейки матки – тоже. Но в общем и целом конизация оказывает отрицательное влияние и имеет негативные последствия для планирующих беременность:
1. Даже самая щадящая конизация необратимо изменяет анатомию шейки матки и цервикального канала.
2. В цервикальном канале возможно образование так называемых рубцовых стриктур – рубцов, которые закрывают просвет шейки матки и являются препятствием для сперматозоидов, приводя в ряде случаев к бесплодию.
3. Вместе с конусом из цервикального канала удаляются и железы, ответственные за выработку цервикальной слизи. Она служит барьером для инфекции и помогает сперматозоидам попадать в матку в период овуляции. Потеря смазки повышает риск воспалительных заболеваний матки, труб и яичников и ухудшает прогноз на успешное зачатие.
Вот еще один показательный комментарий на форуме:
«– Моей подруге разрешили планировать только после повторного приёма у врача, чтобы убедиться, что точно всё зажило. Примерно, месяца через 2 она только планировать стала. К сожалению,так и не получилось у неё забеременеть после конизации(((.
– По идее конизация никак не влияет на зачатие. Скорее всего причина в другом,либо просто не время. Удачи ей и скорейшего малыша!)
– Нет, к сожалению, причина именно в конизации…Шейки нет, а в ней основной процесс капацитации спермотозоидов идёт. До этой процедуры подруга была супер плодовитой. Уже больше 10 лет прошло-нет детей ((((.»
4. Увеличенный риск воспалительных процессов также отрицательно влияет на успешное зачатие и вынашивание.
5. Изменяется анатомия шейки матки. Она хуже выполняет свою «запирающую» функцию, что повышает риск развития так называемой истмикоцервикальной недостаточности, когда на поздних сроках беременности шейка раскрывается под тяжестью плода. Возрастает риск невынашивания.
«Еще не родила, после конизации, только беременна. Гинеколог отправила в Тарту зашивать шм, теперь протекает как обычная Б, правда секс запретили до конца беременности :-/»
«У меня угроза 33 -34 неделя. Девочки, никак не думала, что на таком сроке я снова попаду на сохранение. Утром сдавала кровь у гематолога, ничто не предвещало беды как там что то как булькнет. Я в туалет, а там алая кровь. По скорой очутилась в 1 роддоме. Посмотрели на кресле- нет раскрытия, УЗИ- все ок, КТГ- ок. Якобы грешат на дисплазию, кот. прижигали лазером год назад, но вовремя беременности брали на цитологию- все чисто. Что же это еще может быть?»
6. Иногда конизация шейки – это ее ампутация. У некоторых нерожавших женщин шейка матки настолько анатомически мала, что проведение полноценной конизации по объему приближается к полноценной ампутации шейки.
Нужно понимать, что конизация устраняет только видимые глазу участки дисплазии, но никак не лечит вирус папилломы человека. Даже при высокой конизации пораженный вирусом эпителий часто сохраняется в верхних отделах цервикального канала шейки матки.
Но проблема конизации не только в сохранении ВПЧ. Зачастую хирург в буквальном смысле действует «на ощупь», так как не имеет возможности оценить объем операции – определить размер и глубину зоны, которую необходимо отрезать. А в отношении цервикального канала ситуация становится патовой: там врач не видит абсолютно ничего.
Поэтому самое серьезное последствие конизации и классических методов лечения для планирующей беременность – это высокий риск рецидива дисплазии и перехода ее в рак.
Рецидив развивается в 50-70% случаев в течение года после операции и часто возникает на фоне желанной беременности. К сожалению, будущая мама получает в этом случае не только переживания, но и рекомендации к прерыванию.
ФДТ исключает саму возможность для врача «работать на глазок»: фотосенсибилизатор накапливается буквально в каждой атипической клетке, и при правильном облучении запустит фотохимические реакции, которые приведут к гибели всех измененных клеток.
Увы, не смотря на риски осложнений, конизация все еще остается самым распространенным методом лечения дисплазии шейки матки.
В качестве иллюстрации приведу еще один не придуманный отзыв с форума:
«Год назад сделали конизацию шм дисплазия 3 степени, после было всё гуд. Беремена на 11-й неделе сейчас. Пришли ответы мазков, а там вирусная нагрузка 5.22 (<3 — клинически мало значимая 3-5 — клинически значимая, нельзя исключить дисплазию >5 — клинически значимая, повышенная; высокая вероятность дисплазии). Это означает, что у меня снова дисплазия и её надо удалять???? Можно ли родить с дисплазией? Боюсь ужасно. У кого так было? Что делали? Что было с беременностью? Кто рожал с дисплазией шейки?»
Сложность родов после конизации и эксцизии шейки матки
Любая операция на шейке матки (абляция, эксцизия, криодеструкция, вапоризация и конизация) отрицательно влияет на ее способность раскрываться перед родами до полноценного родового канала.
«конизация не показание к кесареву с. но учтите, что любое лечение шейки это всегда риск, что она не раскроется в родах. у меня, к сожалению, так и вышло. но в конце концов это не так важно))) главное здоровый малыш»
«мне делали диатермоконизацию шейки матки (онко).родов не было (категорически запретили,ибо рубцы после этой операции слишком большие).было КС.»
Зачастую после конизации женщине доступен только один способ родоразрешения методом кесарева сечения. Рожденные таким образом дети имеют свои особенности развития и адаптации.
Когда можно планировать беременность после дисплазии шейки матки
Вопрос планирования беременности после лечения дисплазии нужно решать с лечащим врачом.
Своим пациенткам после лечения я рекомендую планировать беременность через 5-6 месяцев после процедуры ФДТ, сразу после второго отрицательного контроля, который подтверждает выздоровление. Первый контрольный осмотр проводится через 2 месяца после ФДТ, второй – через 6 месяцев после первого.
Если вы проходили лечение методом фотодинамической терапии, планирование беременности оправдано примерно через 6 месяцев после сеанса ФДТ.
После конизации, лазерной вапоризации, диатермокоагуляции и эксцизии нужно дождаться второго контрольного осмотра и «чистых» анализов с отсутствием атипии. Таким образом, беременность обычно можно планировать через 10-12 месяцев после операции.
Что делать, если вирусная дисплазия обнаружена во время беременности
В жизни часто бывает так, что желанная беременность наступает без какого-либо планирования. Дисплазия шейки матки во время беременности имеет массу тонких нюансов, которые считаю очень важным осветить.
Вне зависимости от тяжести дисплазии (CIN1, CIN2, CIN3 или рак in situ), ваш гинеколог направит вас на консультацию в онкодиспансер. А вот тактика лечения в этих ситуациях может очень сильно различаться. Здесь вариантов несколько:
— диагноз «дисплазия» LSIL поставлен на ранних сроках беременности,
— диагноз «дисплазия» LSIL поставлен поздних сроках беременности,
— диагноз «дисплазия» HSIL поставлен на ранних сроках беременности,
— диагноз «дисплазия» HSIL поставлен поздних сроках беременности.
Морально вы должны быть готовы к тому, что на ранних сроках беременности вам будут рекомендовать прерывание и безотлагательное лечение дисплазии. Почему?
Любой гинеколог опасается, что дисплазия на фоне беременности перерастет в рак. Особое опасение у врачей вызывает изменение гормонального фона беременной – считается, будто рак шейки матки гормонально зависим и на фоне беременности быстро прогрессирует.
О том, возможно ли сохранить беременность при таком настрое врачей и как это сделать, мы и поговорим ниже.
Диагноз «дисплазия» LSIL поставлен на ранних сроках беременности
При лёгкой и умеренной степени дисплазии шейки матки я рекомендую сохранять беременность и рожать. Опасения гинекологов о влиянии изменения гормонального фона на прогрессирование дисплазии и ее трансформацию в инвазивный рак не находят подтверждения.
Научные исследования не обнаруживают прямой связи между беременностью и скоростью перерождения ЦИН 3 в инвазивный рак. Таким образом, риски беременной не превышают обычные риски.
Вы успеете родить и вылечить дисплазию после родов.
Есть и еще один немаловажный момент. При беременности у женщины понижается иммунитет. Этот природный механизм называется иммуносупрессией. Он необходим, чтобы материнский организм не отторг плод с чужими генами и беременность благополучно развивалась.
На фоне пониженного иммунитета любые проявления инфекции обостряются. И ВПЧ не является исключением. Те изменения эпителия, которые активация вируса папилломы вызывает в шейке матки во время беременности, интерпретируются как более тяжелая степень дисплазии, чем это есть на самом деле. Об этой особенности знают далеко не все специалисты.
Диагноз «дисплазия» LSIL поставлен на поздних сроках беременности
Такая дисплазия шейки матки у беременных обычно не должна вызывать никаких опасений. Даже если дисплазия прогрессирует, после 23 недели врачи обычно сохраняют беременность. Практика показывает, что у вас будет достаточно времени родить и вплотную заняться ее лечением после родов.
Дисплазия HSIL обнаружена на поздних сроках беременности
Что делать, если во время беременности обнаружена тяжелая степень дисплазии HSIL – CIN 3 или рак in situ?
Эти серьезные диагнозы.
Такая дисплазия шейки матки во время беременности требует дообследования. Необходимо максимально объективно подтвердить диагноз и исключить наличие инвазивного процесса – то есть, рака. Вот порядок действий:
- мазок из цервикального канала методом жидкостной цитологии на выявление атипических клеток,
- расширенная кольпоскопия – осмотр шейки матки под микроскопом,
- жидкостной Digene-тест на количественное определение вирусных частиц ВПЧ-инфекции – определение вирусной нагрузки,
- иммуногистохимическое определение экспрессии белка p16,
- флюоресцентная диагностика,
- по объективным взвешенным показаниям:
– МРТ органов малого таза для исключения объёмного образования в шейке матки,
– биопсия шейки матки. Рекомендую привезти ко мне стекла для пересмотра.
Тяжелая дисплазия во время беременности ставит гинеколога перед очень непростым выбором. Вам нужно быть готовой к тому, что ваш врач будет настаивать на прерывании.
Для жительниц столичного региона в такой ситуации я могу посоветовать компетентного онкогинеколога Короленкову Л.И., которая у своих пациенток старается сохранять беременность даже на фоне тяжелых форм дисплазии. Но должен предупредить, что Любовь Ивановна – сторонник конизации шейки матки, которую применяет для профилактики прогрессирования дисплазии.
Я не занимаюсь ведением беременных. Если вы сомневаетесь в диагнозе или стоите перед трудным выбором, я готов предоставить вам свое квалифицированное второе мнение по поводу степени дисплазии и сориентировать по поводу тактики дальнейшего лечения.
Нужно ли делать аборт при дисплазии
В каких случаях и на каких сроках дисплазия при беременности требует прерывания?
Здесь я озвучу частное мнение, основанное но собственном опыте и опыте коллег. Но медицина пока не выработала общего взгляда на эту проблему, и ваш лечащий врач может смотреть на тот же вопрос иначе.
Повторюсь, что любая дисплазия на любой стадии, которая ассоциирована с ВПЧ инфекцией, относится к предраковым заболеваниям шейки матки и имеет риск злокачественной трансформации.
Если выявленная дисплазия стадируется как LSIL (ЦИН 1), нужно дообследоваться и под наблюдением гинеколога и онкогинеколога попытаться максимально сохранять беременность.
Есть вероятность, что ваш врач будет иметь другой взгляд на вопрос сохранения. Здесь медицинская практика не дает нам никакой подсказки, как действовать правильно.
Если дисплазия выявлена на ранней стадии беременности и диагноз звучит как ЦИН 3 или рак ин ситу, здесь очень сложно дать определенный ответ. Реальность такова, что в женской консультации и в онкодиспансере вам порекомендуют прервать беременность. Акушеры-гинекологи и онкологи опасаются, что на фоне иммуносупрессии или под влиянием гормональных изменений злокачественная трансформация дисплазии ускоряется.
На самом деле, опыт наблюдений и объективные литературные данные показывают, что дисплазия у беременных не прогрессирует в инвазивный рак быстрее, чем в любой другой ситуации, и обычно лечение возможно отложить до момента родов. Но риск прогрессии CIN III в инвазивный рак все равно сохраняется.
Поэтому рекомендовать прерывание я могу только на фоне угрожающей жизни беременной динамики. Например, женщина забеременела с легкой дисплазией, к 12 неделе дисплазия стадируется как тяжелая, а к 23 неделе есть подозрения на инвазию, подтвержденную на МРТ.
Пожалуй, единственный выход из этой сложной ситуации – искать «своего» врача, который будет готов вести беременность на фоне дисплазии.
С дисплазией шейки матки рожать можно. Примером может служить моя пациентка из Астрахани, которая проходила лечение методом ФДТ после родов. Она выносила своего малыша, имея диагноз «рак ин ситу» в начале беременности. Сейчас она счастливая здоровая мама и воспитывает двух детей.
Лечение дисплазии после родов методом ФДТ
Еще один частый вопрос – может ли дисплазия пройти после родов самостоятельно? В классической литературе считается, что LSIL часто излечивается самостоятельно. Но мой опыт наблюдения за вирус-ассоциированными дисплазиями не позволяет разделить это мнение.
Дисплазия шейки матки после родов нуждается в обязательном лечении. Это заболевание относится к предраковым и не терпит попустительского к себе отношения.
Через 1 месяц после родов вам нужно пройти обследование и сдать подготовительные анализы. Процедура ФДТ будет проведена на втором месяце после родов.
Алгоритм не меняется, если после родов наблюдается рецидив дисплазии после конизации. Выполнение ФДТ рекомендовано также для профилактики рецидивов.
Можно ли рожать при дисплазии шейки матки
Вопрос о том, каким способом можно рожать с дисплазией шейки матки – естественным путем или методом кесарева сечения – решается в каждом случае индивидуально.
Мои рекомендации имеют два основания.
С одной стороны, травмирование шейки матки с дисплазией при родах крайне нежелательно. Такая травма серьезнее, чем хирургическое воздействие, и может спровоцировать ощутимые проблемы.
С другой стороны, у некоторых моих пациенток ВПЧ 16 и 18 типов обнаруживаются еще до начала половой жизни. А коллеги наблюдают кондиломы в аноректальной области уже у пятилетних детей. Это означает, что вирус папилломы передается не только при половом контакте, но и через родовые пути, от матери к ребенку. И в процессе родов вероятность заражения новорожденного ВПЧ очень высока.
Чтобы обезопасить ребенка, я предлагаю рассматривать тактику родоразрешения в пользу оперативных родов.
Впрочем, вам нужно быть готовой, что при отсутствии других показаний к кесареву сечению, ваш акушер сочтет ВПЧ недостаточным основанием для искусственного родоразрешения. В этом случае я могу дать только один совет – найти специалиста, взгляды которого на метод родоразрешения совпадают с вашим.
Дисплазия и ЭКО
Репродуктологи отказывают в ЭКО и ИКСИ женщинам с диагнозом «дисплазия», даже если вы пролечились и здоровы. Считается, что гормональная стимуляция повышает риски рецидива.
Основываясь на собственном опыте и литературных данных, я не вижу противопоказаний к ЭКО после дисплазии. Если в процессе планирования, стимуляции и вынашивания беременности вы будете находиться под регулярным наблюдением онкогинеколога (и только в этом случае!), этого вполне достаточно, чтобы вовремя предупредить возможные неприятности.
Поэтому, если вы хотите родить малыша, я рекомендую в общении с репродуктологом умолчать о перенесенной дисплазии и проведенной конизации, если таковая имела место быть.
Чтобы сохранить целостность матки и повысить успешность применения вспомогательных репродуктивных технологий, я в очередной раз буду рекомендовать сделать свой выбор не в пользу конизации, а пролечить дисплазию методом ФДТ. Здоровая шейка значительно увеличивает шансы на успешную беременность и роды.
Чтобы получить консультацию, показана ли вам фотодинамическая терапия, и рассчитать цену процедуры, высылайте свою историю болезни и анализы на e-mail [email protected]. Или звоните по телефону 8-800-555-77-26.
Прием ведет Афанасьев Максим Станиславович, акушер-гинеколог, онкогинеколог, онколог, иммунолог, доктор медицинских наук, профессор и член ученого совета Первого МГМУ им. И.М. Сеченова МЗ РФ, эксперт по лечению дисплазии шейки матки.
Прием проводится в двух клиниках в Москве, а также в Санкт-Петербурге, Махачкале, Курске, Ставрополе, Барнауле, Самаре, Набережных Челнах, Салавате, Челябинске, Сургуте и других регионах России. Уточнить дату, место приема в вашем городе и записаться на консультацию вы можете у администратора по телефону 8-800-555-77-26.
После лечения я поддерживаю обратную связь со всеми пациентками и решаю все возникающие вопросы. Гепатит и положительный ВИЧ статус не является противопоказаниями для лечения методом ФДТ.
Обсуждение в настоящее время закрыто, но вы можете послать
с Вашего собственного сайта.
можно ли забеременеть после заболевания и какие могут быть последствия
 Дисплазия шейки матки – опасное предраковое состояние, которое проявляется в виде появлений на слизистой атипичных клеточных структур.
Дисплазия шейки матки – опасное предраковое состояние, которое проявляется в виде появлений на слизистой атипичных клеточных структур.
Этот недуг редко сопровождается симптоматикой, и зачастую женщина узнает о нем уже в запущенной стадии.
Основную опасность для здоровья женщины представляет 3 степень заболевания, которая по-другому называется неинвазивный рак.
При отсутствии адекватного лечения риск образования злокачественной опухоли в шеечной области достаточно велик.
Что такое дисплазия?
Злокачественный процесс в шейке матки на сегодняшний день занимает третье место среди всех онкологических патологий и составляет 16%.
Этому предшествуют 3 степени дисплазии.
Дисплазия – это изменение структуры клеток, которые составляют эпителиальный слой слизистой шейки.
Здоровая шейка матки имеет три слоя, которые имеют между собой границы. Патология приводит к стиранию этих границ по причине образования атипичных клеток, которые по мере прогрессирования заболевания замещают здоровые клетки.
В соответствии с распространением патологического процесса, дисплазия делится на 3 степени:
- называют . В этом случае патология распространяется на треть эпителиального слоя слизистой оболочки, и поражает только самый нижний базальный слой.
- называется . Атипичные клетки можно наблюдать в половине эпителиального слоя.
- – . Патологический процесс распространяется на все слои эпителия, но при этом за границы шейки не выходит. То есть ни расположенные поблизости ткани, ни нервы, ни сосуды, ни мышцы в процесс не вовлекаются.

Причины патологии
Главной причиной патологии считается вирус папилломы. Он, находясь на слизистой шейки, встраивается в здоровые клетки, вызывая в них изменения.
Вирус папилломы имеют несколько разновидностей, но самыми опасными считаются 16 и 18, так как их онкогенный индекс наиболее высок.
Как показывают многочисленные исследования, практически все женщины после 25 лет имеют в крови вирус папилломы, однако дисплазия выявляется не у всех.
Дело в том, что для активации папилломавируса необходимы :
- низкий иммунитет;
- эндокринные нарушения;
- наследственность;
- воспалительные и инфекционные процессы, которые длительное время не лечатся;
- наличие кондилом во влагалище или на половых губах;
- сексуальные отношения и роды до 16 лет;
- механические повреждения шейки матки – роды, аборты, хирургические манипуляции;
- авитаминоз;
- курение;
- частая смена интимных партнеров.
ОБРАТИТЕ ВНИМАНИЕ!
При отсутствии провоцирующих факторов, иммунная система женщины подавляет активность вируса, и даже способна ликвидировать его полностью.
Симптомы заболевания
Как уже было сказано, дисплазия редко сопровождается , в этом и проявляется ее коварство.
Симптомы можно заметить только в более тяжелых стадиях недуга, или, когда происходят осложнения в виде воспалительных и инфекционных процессов.
Женщину может беспокоить следующее:
- боль во время сексуального контакта;
- кровянистые выделения после сексуального контакта;
- увеличение количества белей;
- нарушение менструального цикла;
- жжение и зуд во влагалище.
Как такового болевого синдрома дисплазия на ранних стадиях практически никогда не провоцирует, поэтому появление боли может свидетельствовать о тяжелой степени недуга.

Можно ли забеременеть?
Сама дисплазия на возможность зачатия влияния не оказывает, поскольку на работе яичников этот недуг не отражается. Однако сочетание ее с беременностью — достаточно тревожное состояние.
Многое безусловно зависит от степени недуга, от возраста будущей мамы, от наличия фоновых патологий, но в целом женщина должна понимать, что в случае наступления беременности во время дисплазии, лечение недуга придется отложить на пару лет.
Дисплазия легкой степени вполне может корректироваться и во время вынашивания ребенка, но умеренную и тяжелую степень недуга лучше лечить до зачатия.
Беременность и дисплазия понятия вполне совместимые, но только в том случае, когда лечение недуга можно отложить на некоторое время. Если ситуация критичная, то необходимо сначала пролечить дисплазию, а уже потом задумываться о планировании беременности. Надо сказать, что в некоторых случаях патология во время беременности может начать регрессировать, это связано с тем, что вынашивание ребенка сопровождается гормональными изменениями, которые могут оказать влияние на клетки эпителия. Однако, рассчитывать на такой исход событий нельзя, поскольку как именно повлияет гормональная перестройка на слизистую шейки предсказать невозможно. Женщина должна понимать, что лечение дисплазии во время беременности невозможно, поэтому лечить недуг желательно до беременности.
Какое оказывает влияние?
Что делать, если дисплазия и беременность диагностированы одновременно?
Если у женщины диагностирована 1 степень дисплазии, беременность ее будет протекать в обычном режиме, но посещение врача должно быть как можно чаще.
При 2 степени вынашивание плода тоже практически никогда не осложняется. Но в этом случае очень важно как можно чаще сдавать анализы для контроля атипичных клеток – необходимо следить, чтобы они не трансформировались в злокачественные.
Если при наличии беременности врач поставил диагноз «дисплазии 3 степени», к сожалению, рекомендуется прервать беременность. На процесс вынашивания малыша патология влияния не оказывает, единственной угрозой может стать присоединение к патологии воспалительного или инфекционного процесса.
Дисплазия может оказывать влияние на роды. Дело в том, что этот недуг приводит к ухудшению эластичности шейки матки, и при родоразрешении она может не раскрыться в нужном объеме. Это может спровоцировать разрывы тканей, а в тяжелых случаях может потребоваться экстренное кесарево.

Может ли исчезнуть?
Во время беременности в организме женщины периодически происходят гормональные перестройки, которые влияют на весь организм в целом, включая слизистую шейки.
Улучшение состояния слизистой во время беременности можно наблюдать только в том случае, если дисплазия имеет легкую степень.
Во 2 и 3 степени состояние слизистой может ухудшаться.
Нужно ли лечить?
Лечение во время беременности проводится в двух случаях – если заболевание было спровоцировано вирусом, и, если дисплазия развилась на фоне гормональных нарушений. В первом случае активная противовирусная терапия во время вынашивания ребенка не назначается, а предпочтение отдается средствам местного воздействия.
ВАЖНО!
Дисплазия, которая развилась на фоне нарушения гормонального фона, может нести с собой угрозу прерывания беременности, поэтому женщине прописывается гормональная заместительная терапия.
Что касается применения , то они допустимы с разрешения врача.
Будущая мама должна понимать, что не все народные рецепты абсолютно безопасны, и что многие из них во время вынашивания малыша противопоказаны.
Появление после родов
Дисплазия до родов и после родов встречается с одинаковой частотой.
Если у женщины до родов была диагностирована дисплазия, после родов могут наблюдаться следующие изменения:
- регресс недуга в 25%;
- стабильная стадия в 45%;
- трансформация в рак (при 3 степени) в 20%.
После родов женщине необходимо обязательно наблюдаться у врача, поскольку дисплазия может появиться первично, или осложниться уже имеющийся недуг в результате тяжелых родов с разрывами.

Методы лечения
проводится в соответствии со степенью недуга. Начальная и умеренная стадия может лечиться консервативно, а тяжелые или запущенные состояния лечат преимущественно хирургическим путем.Консервативное лечение включает в себя следующее:
- противовирусные препараты;
- антибактериальные средства;
- противовоспалительные препараты;
- иммуномодуляторы;
- витаминные комплексы.
Если медикаментозное лечение в течение трех месяцев не приводит к положительной динамике, назначается хирургическое лечение:
- диатермокоагуляция;
- ;
- лазерная вапоризация;
- замораживание жидким азотом – криодеструкция.
ОСТОРОЖНО!
В особо тяжелых случаях, если заболевание трансформируется в злокачественное, рекомендуется конизация шейки матки – иссечение части шейки, или полная .Что касается терапии во время вынашивания ребенка, никакого активного лечения в этот период времени не проводится. Врач только наблюдает за процессом при помощи кольпоскопии и ПАП-тестов.
В некоторых случаях возможно потребуется санация влагалищной полости антимикробными и противогрибковыми средствами местного воздействия. Это необходимо для ликвидации раздражения в шеечной области.
Активное лечение дисплазии возможно только через год после родов – когда матка полностью восстановится.
Беременная женщина с дисплазией должна своевременно приходить на профилактические осмотры и сдавать все необходимые анализы.
Народные методы лечения во время беременности рекомендуется применять с большой осторожностью. Важно внимательно наблюдать за выделениями, и при малейших изменениях сообщать о них лечащему врачу.
Заключение и выводы
Что касается прогноза рождения здорового малыша, он положительный. Патология на сам плод не оказывает никакого влияния, и поэтому здоровью ребенка ничего не угрожает.
А вот прогноз для матери может быть и не таким хорошим. Поэтому корректировать данную патологию нужно уже сразу после родов, а по окончании послеродового периода необходимо срочно приступать к активному лечению патологии.
Безусловно, лечить дисплазию лучше всего до наступления зачатия, а, чтобы и вовсе предотвратить это заболевание нужно придерживаться одного очень простого правила – регулярно и своевременно проходить плановые профилактические осмотры у гинеколога.
Полезное видео
Из видео вы узнаете о беременности и дисплазии шейки матки:
Вконтакте
Google+
Одноклассники
дисплазия у беременных — 25 рекомендаций на Babyblog.ru
Мне 33. Живу и работаю на данный момент в Болгарии, сама из Минска(Беларусь). В 2009-м (где-то 8 лет назад) мне поставили диагноз дисплазия ШМ CIN 3-4. Напугали сильно. Но с учётом того, что на момент анонса, я только уехала работать в Африку. Никакой возможности вернуться назад не было. С этим диагнозом и его периодические изменения на CIN 2-3 и CIN 1-2 я проходила до недавнего времени. Таблетки ела как конфетки.. не помогло. Сказали нужно обязательно делать конизацию ШМ. А мне хотелось сначала родить, и только потом делать операцию. Так как начитавшись статей и форумов-там говорилось что вынашивание будет скажем так- сложным. Не получилось В 2015 сделали конизацию ШМ в Болгарии под эпидуральной анестезией . Так как тянуть дальше -это как играть в русскую рулетку с Раком ШМ. Доктору отдельное спасибо-ничего лишнего не отрезал и ШМ в относительно хорошем состоянии. И предупредили , что в случае беременности — нужно быть более внимательней к себе если хочу выносить ребёнка. А также будет необходимо наложить шов на ШМ (цервикальный серкляж). Это моя вторая беременность. Первая 2013 (около 5 лет назад) не увенчалась успехом- папа не хотел… не готов. Сделала аборт. Забеременела во второй раз. Папа опять не готов, но уже не заикается об абороте-знает что я во второй раз на это не соглашусь.Беременность без особых проблем. На первых неделях за счёт коричневых выделений-принимала сначала прогестерон в таблетках(от него мне было плохо:тошнота,вялость и головокружения). Сменили на прогестерон свечи. Побочные действия больше не беспокоили. Я не знала тошноту по утрам, не знала и что такое «зверский» аппетит. Все было как до беременности, с одной оговоркой-внутри росла новая жизнь. Когда нам было где-то 23 недели-перенесли операцию с полной анестезией. Сделали серкляж Макдональда. Перенести с ребетенком вроде не плохо. Без осложнений. Правда от операции я была готова отказаться. Это благодаря «хорошим» людям создавшим панику. За 2 дня до назначенной операции я была готова отказаться. Благо мой доктор дала свой личный номер, я ей позвонила. Она мне объяснила ещё раз что и как будет. Что сколько врачей, столько и мнений. Можно обойтись без операции, НО есть большой процент риска и что в случае чего мне до конца беременности придётся находится в горизонтальном положении, а также велика вероятность родов на ранних сроках. Вставать с постели нельзя (даже до туалета в некоторых случаях). Так что взвесив все за и против я все же сделала выбор в пользу операции. После операции, спустя несколько недель нужно было лететь в Беларусь-срочно нужно делать документы. Было страшно. Доктор дала добро. И я полетела заниматься этой бумажной волокитой.
А Так как рожать я собиралась в США, а сроки уже поджимали (34-35 неделя беременности). Нужно было снова разрешение врача. И нам дали добро. И я полетела. В самолёте пила много воды-чтоб не было обезвоживания ребёнка. 36 недель доктор сказал что нужно снимать швы. Предупредил что есть возможность родить даже на второй день после снятия, а может и без них дохожу до конца беременности без проблем. В общем как повезёт. А я хотела чтобы ребёнок ещё немного подрос внутри меня. В общем поговорив решили снимать их через неделю. Доктор предупредил если начнутся роды-бегом в больницу иначе без снятых швов в случае родов и не успев швы снять-матка может сильно пострадать. Швы снимали в 37 недель и 5 дней без анестезии. Ощущения не очень, но терпимо. После снятия швов раскрытие ШМ 1 см. Боялась не доношу. Больше отдыхала. Без надобности даже из дома не выходила. И так прошла неделя. На приеме у врача никаких изменений в раскрытии ШМ не было. Спросила про роды и можно ли стимулировать. Сказали что да, но по закону не ранее 39 недель. В общем ровно в 39 недель я должна была явиться в больницу к 12 дня. Там мне установят в матке foley balloon который благодаря ребёнку поможет раскрытию ШМ до 4см. безмедикаментозно. Потом в 2 ночи нужно явиться в больницу для последующих манипуляций для рождения ребёнка. Единственное условие-не лежать.
День Х настал. Установили баллон, выходила 12 часов и я в больнице. И понеслось….результат мы родились!
Дисплазия шейки матки и беременность : причины, симптомы, диагностика, лечение
Лечение дисплазии шейки матки во время беременности имеет свои отличительные особенности, поскольку необходимо исключить вред определенного метода лечения для плода наряду с высокой эффективностью данного метода для материнского организма. Основное задание лечения – это сохранение беременности на фоне дисплазии и активное лечение данной патологии после родов. Вопрос сохранения беременности решает сама женщина, но основная тактика обусловлена несколькими моментами. При дисплазии 1 и 2 степени беременность рекомендуется сохранить с соответствующим медикаментозным лечением, при дисплазии 3 степени рекомендуется повторная биопсия с морфологическим исследованием. В случае подтверждения диагноза, можно рекомендовать прерывание беременности на раннем сроке на определенных условиях, но это не является прямым показанием и это решает сама женщина индивидуально.
Медикаментозное лечение дисплазии шейки матки при беременности используется в двух случаях – это дисплазия на фоне инфицирования и на фоне гормональных нарушений. В случае развития дисплазии на фоне инфицирования вирусами, главным образом вирусом папилломы человека, активная противовирусная терапия во время беременности не проводится, так как это может навредить плоду. При инфицировании бактериальными агентами активная противомикробная терапия проводится местными противовоспалительными средствами, выбор препарата индивидуален и зависит от вида возбудителя. Предпочтение отдается средствам местного влияния.
Дисплазия шейки матки при беременности, которая развивается на фоне гормонального дисбаланса, может иметь последствия в виде угрозы прерывания беременности, поэтому требует лечения гормональными заместительными препаратами. Такое лечение проводится в первом триместре, а во втором и третьем триместре проводится токолитическая терапия при угрозе прерывания беременности. Одним из гормональных препаратов, который можно использовать при недостаточности лютеиновой фазы яичника является препарат прогестерона.
Дюфастон – это пероральный гормональный препарат, который является синтетическим аналогом природного прогестерона. Механизм действия этого препарата заключается в заместительной терапии при недостаточности второй яичниковой фазы, что приводит к развитию патологии шейки матки и недостаточности прогестерона для нормального вынашивания беременности. Препарат выпускается в форме таблеток по 10 мг, применяется по индивидуальной схеме с общими дозировками в виде приема по 10 мг два раза на сутки с 5 дня цикла или с 11 дня цикла. Особенности приема зависят от вида нарушения и могут корректироваться в индивидуальном порядке с приемом на протяжении всех трех первых месяцев беременности.
Противопоказаниями к применению препарата являются острые поражения печени, острая сердечная недостаточность и период лактации. Побочные эффекты – это аллергические проявления, диспепсические проявления в виде тошноты, рвоты, дискомфорт в молочных железах, нарушение либидо.
Оперативное лечение дисплазии шейки матки при беременности имеет свое ограниченное применение, поскольку любое инвазивное вмешательство может способствовать угрозе прерывания беременности. По протоколам лечения дисплазии при беременности использование лазерной вапоризации, конусной эксцизии, выскребания канала шейки матки, электрокоагуляции – не рекомендуется. Данные методы можно использовать лишь в послеродовом периоде после комплексной диагностики и уточнения диагноза.
Народные методы лечения имеет свои приоритеты из-за ограниченных возможностей именно оперативных и медикаментозных методов. Это заставляет женщин искать более простые и безвредные методы лечения, но следует помнить, что они также могут быть опасны для ребенка при определенных состояниях, поэтому пред применением любых методов необходимо проконсультироваться с доктором.
Основные рецепты народного лечения – это использование трав и настоек из них, а также природных исцеляющих средств.
- Мед, как природный источник питательных веществ и микроэлементов, которые повышают местный иммунитет и стимулируют регенерацию, широко используется для лечения патологии женских половых органов, в том числе и при дисплазии. Для создания лекарства из меда необходимо сделать раствор из трех столовых ложек меда, пяти капель льняного масла и трех столовых ложек воды, настоять сутки и на ночь, смочив тампон в данном растворе, ввести в вагину, что повторять 10 дней. Такое средство не имеет негативного влияния на плод, а оказывает выраженный репаративный эффект.
- Мед можно комбинировать с другим природным источником витаминов – алоэ. Это растение владеет выраженным бактерицидным, противоотечным, регенерирующим, иммуномодулирующим эффектом. Листья алоэ выдавливают в стакан с двумя чайными ложками меда и, намочив тампон, вводят во влагалище, повторяя процедуру раз в день целый месяц.
- Широко используют настои трав. Готовят травяной сбор из листьев мяты, малины и смородины – берут их в равном количестве, заливают горячей водой и кипятят еще 5 минут, после чего остужают и пьют в теплом виде по полстакана через день на протяжении месяца.
- Настой ромашки и черники готовится из трех столовых ложек листьев ромашки, к которым добавляется три столовые ложки плодов или листьев черники, а затем это заваривается в литре кипяченой воды. Перед приемом добавляют ложку меда и принимают по полстакана 3 раза на день.
Гомеопатические препараты, которые используют в лечении дисплазии шейки матки при беременности, стимулируют регенерацию эпителия и уменьшают воспалительные проявления. Применение гомеопатических средств во время беременности несколько ограничено и требует индивидуальной консультации у доктора. Возможно применение таких препаратов:
- Дисменорм – комплексный гомеопатический препарат, который влияет на гормональный дисбаланс при дисплазии шейки матки у беременных на фоне гормональных нарушений при недостаточности прогестерона. Препарат выпускают в форме таблеток и применяют по 1 таблетке 3 раза на день за полчаса до еды. Побочные эффекты встречаются редко, но может быть тошнота и временное ухудшение состояния. Не рекомендуется пациентам с целиакией.
- Гинекохель – комбинированный гомеопатический препарат, который выпускается в форме капель и применяется по 10 капель три раза на сутки, перед этим необходимо растворить в теплой воде. Принцип действия – регуляция гормональных нарушений. Побочные эффекты отмечаются редко в виде кожных аллергических проявлений.
Дисплазия шейки матки и беременность
Несмотря на то, что большинство беременных женщин относятся к молодой возрастной категории и заражены вирусом ВПЧ, рак шейки матки встречается очень редко – от 1.5 до 12 случаев на 100 000 беременностей. Особенности состояния эпителия шейки матки у беременных женщин в том, что высокие уровни прогестерона и других гормонов могут вызывать гормональные изменения многослойного и железистого эпителия шейки матки, в том числе атипические и в виде дисплазии. В норме при беременности наблюдается эктропион шейки матки (псевдоэрозия).
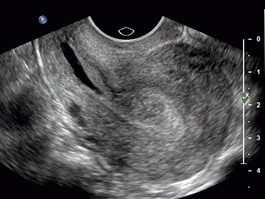
Многие врачи рекомендуют проводить цитологическое исследование у всех беременных женщин с постановкой их на учет. Однако, если женщина до беременности проходила скрининг на рак шейки матки и результаты цитологического исследования были в норме в течение 2 лет до беременности, повторное обследование не обязательно.
Если результаты цитологического исследования у беременной женщины в норме, дальнейшее наблюдение и обследование шейки матки не рекомендуется.
Кольпоскопическое исследование не противопоказано при беременности, несмотря на применение уксусной кислоты, но оно не должно проводиться у всех беременных женщин.
Тактика ведения беременных женщин при обнаружении изменений в цитологическом мазке и шейке матки следующая:
• При обнаружении плоскоклеточной атипии рекомендовано наблюдение. Кольпоскопию проводить не обязательно. Повторное цитологическое исследование проводят в послеродовом периоде (обычно через один год после родов).
• При обнаружении легкой дисплазии рекомендована кольпоскопия или наблюдение. Повторное цитологическое исследование – через 1 год.
• При обнаружении умеренной дисплазии рекомендована кольпоскопия. Прицельная биопсия проводится только в случаях, когда подозревают тяжелую дисплазию или рак. Если биопсия показала легкую дисплазию, повторное цитологическое исследование – через 1 год. Если результаты биопсии подтвердили тяжелую дисплазию, проводится повторная кольпоскопия каждые 3 месяца до родов и первые 6 недель после родов.
• При обнаружении тяжелой дисплазии рекомендована кольпоскопия и биопсия. Кольпоскопию проводят каждые 3 месяца.
• При обнаружении рака тактика ведения беременной индивидуальна и требует наблюдения онколога.
Проведение биопсии при беременности не рекомендуется в большинстве случаев.Эндоцервикальный кюретаж и введение инструментов в канал шейки матки строго не рекомендуется.
Состояние дисплазии не ухудшается во время беременности, как и дисплазия не ухудшает состояние беременности. Хотя при тяжелой дисплазии наблюдается незначительное повышение риска преждевременных родов, однако хирургическое лечение дисплазий строго не рекомендуется. Доказано, что любое хирургическое лечение дисплазий во время беременности повышает уровни преждевременных родов, внутриутробной гибели плода, выкидышей, мертворождения, неполноценности шейки матки и ряд других осложнений. Также, строго не рекомендуется частое повторное обследование, в том числе цитологическое исследование и кольпоскопия.
После родов, особенно у кормящих грудью матерей, на шейке матки могут наблюдаться изменения, поэтому обследование и лечение желательно проводить после завершения кормления и послеродового периода (1 год после родов), за исключением случаев подозрения на тяжелую дисплазию и рак шейки матки.
Др. Елена Березовская — Беременность и дисплазия
Похожие записи
Беременность и доброкачественные заболевания шейки матки. Дисплазия шейки матки при беременности
БЕРЕМЕННОСТЬ И ДОБРОКАЧЕСТВЕННЫЕ ЗАБОЛЕВАНИЯ ШЕЙКИ МАТКИ
Согласно рекомендациям ВОЗ, используют два основные термина: дисплазия шейки матки и цервикальная интраэпителиальная неоплазия (ЦИН).
Дисплазия — нарушение роста и дифференцировки клеток многослойного плоского эпителия, нередко связанное с присутствием ВПЧ. Базальная мембрана при этом остаётся интактной. Степень тяжести дисплазии определяется количеством клеток с признаками атипии в эпителиальном пласте многослойного плоского эпителия. Это преобразование обычно начинается в базальных и парабазальных клетках. При лёгкой дисплазии вовлекается нижняя треть эпителиального пласта, при умеренной — от одной до двух третей, при тяжёлой — признаки атипии приобретает более двух третей клеток эпителиального пласта.
В 1975 г. был принят термин ЦИН. Выделяют 3 степени выраженности: I и II степени соответствуют лёгкой и умеренной дисплазии, III включает наличие одновременно тяжёлой дисплазии и карциномы in situ (рис. 49-1).
Рис. 49-1. Классификация ЦИН.
Плоскоклеточное интраэпителиальное поражение шейки матки (ПИП) — цитопатологический термин, применяемый для описания дисплазии (терминология цервиковагинальных цитологических аномалий системы Бетесда). ПИП низкой степени соответствует лёгкой дисплазии или ЦИН I. Как правило, ПИП низкой степени — клиническое свидетельство инфицирования ВПЧ. ПИП высокой степени соответствует умеренной и тяжёлой дисплазии, (ЦИН II или ЦИН III) и карциноме in situ. ПИП высокой степени, как правило, сочетается с инфицированием штаммами ВПЧ высокого онкогенного риска.
СИНОНИМЫ
Предраковое состояние шейки матки.
КОД ПО МКБ-10
N87 Дисплазия шейки матки.
ЭПИДЕМИОЛОГИЯ
Инфицирование ВПЧ может произойти как до беременности, так и после её наступления. Распространённость инфицирования ВПЧ среди беременных варьирует, по разным данным, от 10 до 42%. Нет данных о том, что беременные более восприимчивы к инфицированию или активации ВПЧ. Беременность вызывает временное снижение клеточного иммунитета, уменьшение содержания CD4-лимфоцитов, что способствует клиническому проявлению вирусной инфекции. Как и в общей популяции, во время беременности субклиническую форму инфекции ВПЧ выявляют чаще, чем клинически выраженную в виде кондилом. Временная иммуносупрессия может вызывать быстрый рост кондилом.
Дисплазия шейки матки среди беременных женщин, встречается столь же часто, как и у небеременных того же возраста. Распространённость ЦИН у беременных варьирует среди различных социальных групп и составляет от 3,4 до 10%. У большинства беременных, имеющих дисплазию шейки матки, отмечают ЦИН I или другое свидетельство продуктивной инфекции ВПЧ. Тяжёлая дисплазия (ЦИН III) встречается намного реже. Её диагностируют у 0,1–1,8% беременных. ЦИН во время беременности чаще обнаруживают у молодых женщин. Средний возраст беременных с карциномой in situ — 29,9 лет со средним паритетом 4,0.
Осложнения при инфицировании ВПЧ и ЦИН во время беременности. Субклиническая форма инфекции ВПЧ, а также небольшие кондиломы шейки матки, влагалища, вульвы и перианальной области не представляют серьёзной угрозы для беременности. Клинически выраженная инфекция ВПЧ может причинить вред в процессе родов или новорождённому. Может возникнуть ряд осложнений, если по ходу родового канала находятся большие кондиломы: их повреждение в ходе родов вызывает кровотечение. Кондиломы на промежности вызывают проблемы при эпизиотомии или зашивании разрыва промежности. Большие кондиломы могут механически препятствовать родам, их целесообразно удалить заранее. Наличие кондилом, не препятствующих родам, — не показание к КС. При инфицировании ВПЧ новорождённого наиболее неблагоприятно развитие возвратного респираторного папилломатоза, вызывающего поражения гортани и голосовых связок. Однако заболеваемость этой инфекцией составляет менее 1 на 100 000 родов, поэтому КС как мера профилактики респираторного папилломатоза не показано.
В настоящее время развитие ЦИН во время беременности активно изучается. Исследования показали, что ЦИН не прогрессирует во время беременности. При II и III степени выраженности ЦИН, диагностируемой во время беременности, регрессия после родов происходит в 60 и 70% случаях соответственно. Данные другого исследования свидетельствуют о том, что во время беременности при ЦИН в 25% случаев происходит регрессия заболевания, в 47% случаев состояние сохраняется стабильным, и в 28% случаев заболевание прогрессирует. В случае прогрессирования заболевания возникновение микроинвазивного рака происходит реже, чем в 1% случаев. При обнаружении кондилом и ЦИН у беременной могут возникать и психологические проблемы, связанные с беспокойством за себя и состояние плода. Врач в беседе может подчеркнуть, что прогрессирование цервикальной интраэпителиальной неоплазии происходит достаточно редко.
ПАТОГЕНЕЗ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
В настоящее время окончательно установлено, что этиология цервикальных эпителиальных поражений и цервикального рака неразрывно связана с определёнными типами инфекции ВПЧ. Выявлено более 100 типов ВПЧ, около 40 из них могут инфицировать половые пути. Приблизительно 15 типов часто обнаруживают при цервикальном раке (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73 82), в связи с чем их называют типами высокого канцерогенного риска. К типам низкого канцерогенного риска относят следующие: 6, 11, 40, 42, 43, 44, 54, 61, 70, 72, 81, 25, 53, 66 и СР 6108). Вирусы типов 6 и 11 в 90% случаев вызывают развитие экзофитных кондилом шейки матки, влагалища и вульвы. Смешанное инфицирование вирусами высокого и низкого канцерогенного риска отмечают у 2–25% женщин.
При цервикальных поражениях II–III степени в 50% случаев обнаруживают 16-й тип ВПЧ, также обнаруживаемый приблизительно в трети случаев возникновения аденокарцином.
Участки незрелого метапластического эпителия в переходной зоне или зоне трансформации шейки матки наиболее подвержены инфицированию. Вирус способен проникать только в базальные клетки эпителия, легко доступные в зоне метаплазии или при микротравмах эпителия. Метаплазия может быть реакцией на хроническое раздражение во многих органах, но на шейке матки этот процесс всегда имеет место у сексуально активных женщин. Очень активно процесс метаплазии протекает во время беременности из-за выворота цилиндрического эпителия на влагалищную порцию шейки в результате сильного эстрогенного воздействия. Цервикальная неоплазия — сложное взаимодействие между ВПЧ и незрелым плоским эпителием. Однако в большинстве случаев инфекция протекает в латентной субклинической форме без морфологических изменений и элиминируется через 8–16 мес. При развитии морфологических изменений цитологический анализ указывает на проявления продуктивной инфекции ВПЧ (ПИП низкой степени, койлоцитоз) или на наличие атипических плоских клеток неопределённого значения. Гистологическое исследование позволяет обнаружить изменения, свойственные ЦИН I, или эффект ВПЧ. Большая часть этих изменений спонтанно регрессирует. Меньшая часть прогрессирует до поражений высокой степени (цервикальная интраэпителиальная неоплазия II–III степени). Исторически ЦИН рассматривали как прогрессирующий биологический континуум, приводящий к цервикальному раку. Была принята теория о том, что ЦИН I переходит в ЦИН II, а затем в ЦИН III. Полученные позднее данные показали, что одновременно могут присутствовать два различных по тяжести поражения с разным генезом и динамикой развития. Факторы, провоцирующие прогрессию ЦИН и инвазию до конца не изучены. К таким факторам относят: отдельные комбинации онкогенных штаммов ВПЧ, генетическую восприимчивость, пищевые факторы. Геномная нестабильность приводит к инактивации гена супрессора опухоли и интеграции генома ВПЧ в геном клетки хозяина. Риск прогрессии ЦИН напрямую зависит от типа вируса. Типы ВПЧ высокого канцерогенного риска чаще провоцируют прогрессию заболевания. Кроме того, существуют различные геномные варианты одного и того же типа вируса, например ВПЧ 16, также влияющие на вероятность прогресса или регресса заболевания (рис. 49-2).
Рис. 49-2. Развитие ВПЧ инфекции и цервикальной неоплазии.
ДИАГНОСТИКА ДИСПЛАЗИИ ШЕЙКИ МАТКИ
При обследовании шейки матки следует помнить, что самые большие изменения происходят именно во время беременности. Данные изменения могут затруднять выполнение диагностических процедур и влиять на клиническую интерпретацию данных.
Физиологические изменения влагалища и шейки матки во время беременности. Степень изменений зависит от паритета. Во время беременности происходит увеличение маточного кровотока для того, чтобы поддержать рост плода. Маточный кровоток увеличивается, что приводит к полнокровию и появлению синеватого оттенка шейки матки.
В течение беременности происходит прогрессивное размягчение шейки. Эндоцервикальный эпителий пролиферирует и продуцирует густую непрозрачную слизь, предотвращающую проникновение микрофлоры.
Цервикальный эпителий очень чувствителен к изменению уровня эстрогенов, высокий уровень которых увеличивает объём шейки матки за счёт гипертрофии мышечнофиброзной стромы. Вследствие увеличения диаметра шейки матки происходит выворачивание эндоцервикального эпителия наружу. Особенно выражено данное явление при первой беременности. Это состояние называют эктопия шейки матки (выворот), которую во время беременности считают вариантом нормы. Эктопия шейки матки облегчает проведение кольпоскопии из-за лучшей визуализации переходной зоны. В результате выворота и зияния наружного зева цилиндрический эпителий попадает в кислую среду влагалища и подвергается активной метаплазии в течение всей беременности. При обработке уксусной кислотой этот эпителий будет. Данный эпителий необходимо отличать от атипического эпителия. Физиологические изменения касаются не только шейки матки, но и влагалища. Влагалищный эпителий утолщается, приобретает синеватый оттенок.
Увеличивается длина влагалища и влагалищные стенки несколько пролабируют, затрудняя в ряде случаев осмотр.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ ПРИ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
Цитологическое исследование. Физиологические изменения во время беременности практически не влияют на диагностическую точность цервикальной цитологии. Обязательный ПАП-мазок в I триместре беременности у многих женщин порой бывает первым и единственным за всю прожитую жизнь. Забор материала из цервикального канала следует проводить с использованием цервикальных щёточек с осторожностью. Используют традиционную (жидкостную) цитологию — клеточный материал помещают в ёмкость со специальным консервирующим раствором.
Особенность цитологических мазков при беременности — частое наличие реактивных изменений в мазке. У незрелых метапластических клеток ядро обычно более крупное, чем у обычных метапластических клеток. В отличие от атипичных клеток незрелые метапластические клетки имеют чёткие ядерные границы и одинаковый размер ядер. У подобных клеток не происходит неправильных митозов. Иногда в мазке присутствуют децидуальные клетки.
Цитологические аномалии плоских клеток, в зависимости от стандартов лаборатории, могут быть описаны по разным классификациям (рис. 49-3, см. цв. вклейку). Наиболее широко используют классификацию Бетесда.
Рис. 49-3. Сравнение цитологических классификаций плоскоклеточных аномалий шейки матки. АПКНЗ — атипичные плоские клетки неопределённого значения; АПК-В-ПИП — атипичные плоские клетки, подозрительные на атипию высокой степени; Н-ПИП — плоскоклеточное интраэпителиальное поражение низкой степени; В-ПИП — плоскоклеточное интраэпителиальное поражение высокой степени; Сr — карцинома; НАК — неклассифицируемые атипичные клетки; КО — койлоцитоз.
Гистологическое исследование. Биопсия выполняется при кольпоскопическом исследовании из наиболее выраженного участка атипии или любого подозрительного участка. Техника биопсии идентична у беременных и небеременных женщин. При беременности увеличивается риск кровотечения после биопсии.
Во время беременности могут происходить изменения плоского и цилиндрического эпителия. Возможна гиперплазия цилиндрического эпителия и базальных клеток. Отмечают незрелую метаплазию, отёк стромы, усиленную васкуляризацию. В биоптат часто попадают децидуальные клетки, в которых происходит цитоплазматическая вакуололизация и увеличение ядра, что может быть похоже на дис-плазию. Иногда децидуальная ткань напоминает полип (децидуальный полип), а он может быть похож на инвазивный рак. В связи с этим, достаточно взятия нормального цитологического мазка, чтобы не прибегать к излишней биопсии.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Кольпоскопическое исследование. Главная цель кольпоскопии у беременных — установить наличие, тяжесть и распространённость неоплазии. Эндоцервикальный кюретаж запрещён, так как эта процедура может повредить плодный пузырь. При необходимости биопсию выполняют из наиболее подозрительного участка с наименьшим числом образцов (только биопсийными щипцами, не ножом!). Конусовидную биопсию (конизация) выполняют только при подозрении на инвазивный рак.
Показания для кольпоскопии во время беременности:
·Аномальная цитология: ПИП высокой степени, ПИП низкой степени, атипичные железистые клетки, атипические плоские клетки неопределённого значения, аденокарцинома in situ, раковые клетки.
·Любое объёмное образование шейки матки, выявленное при осмотре в зеркалах или пальпации.
·Клинически очевидная инфекция ВПЧ половых путей или неоплазия.
·Необъяснимое кровотечение, в том числе посткоитальное, во время беременности (при отсутствии других осложнений беременности: предлежание плаценты, аборт, пузырный занос и др.).
Если в мазке обнаружены атипические плоские клетки неопределённого значения, кольпоскопию проводят только при выявлении с помощью теста ПЦР высококанцерогенных штаммов ВПЧ. При невозможности типирования ВПЧ следует повторить цитологическое исследование. При повторном обнаружении атипичных клеток выполняют кольпоскопию.
Женщинам с аномалиями в цитологическом мазке, обнаруженными до беременности, тоже проводят кольпоскопию. В I триместре беременности изменения незначительны и проведение кольпоскопии незатруднено. При осмотре и кольпоскопии можно обнаружить полип слизистой оболочки цервикального канала (железистый, железисто- фиброзный). Удаляют полип, как правило, после родов, если он не препятствует родоразрешению, а также при благоприятных результатах цитологического исследования.
В исследовании кольпоскопии подвергли более 1000 беременных. Точность оценки составила 99,5%, осложнения возникли в 0,6%, случаев, а конизация потребовалась 4% обследуемых. Ни один случай инвазивного рака не был пропущен.
ЛЕЧЕНИЕ ДИСПЛАЗИИ ШЕЙКИ МАТКИ ПРИ БЕРЕМЕННОСТИ
Тактика ведения беременных с аномальной цитологической картиной мазка (рис. 49-4). Беременных, с обнаруженными атипическими плоскими клетками неопределённого значения, похожими на ПИП высокой степени, ПИП низкой степени (лёгкая дисплазия, ЦИН I, ЦИН II–III), необходимо направлять на кольпоскопию. Если результаты кольпоскопии подтвердят наличие атипических плоских клеток неопределённого значения, выполняют повторный цитологический мазок или тест на высококанцерогенные типы инфекции ВПЧ.
Рис. 49-4. Алгоритм ведения беременных с аномальной цитологической картиной содержимого цервикального
канала.
Эпителиальные поражения низкой степени выраженности могут быть представлены экзофитными, микропапиллярными кондиломами, или участками нестойкого уксуснобелого эпителия с неправильными «географическими» очертаниями. Если результаты кольпоскопии удовлетворительны — переходная зона чётко визуализирована, кольпоскопическая оценка соответствует поражению низкой степени, проведение биопсии не требуется. Беременную необходимо подвергать цитологическому контролю каждый триместр. Если данные цитологического исследования отражают прогрессирование поражения (что случается редко), необходима повторная кольпоскопия. Если есть сомнения в результатах кольпоскопического исследования, то лучше выполнить биопсию. В случаях, когда кольпоскопия неудовлетворительна (переходная зона не визуализируется), исследование следует повторить после 20-й недели беременности, после того, как произойдёт физиологический выворот слизистой (эктопия) и можно будет увидеть переходную зону.
Высокоатипичный эпителий может захватывать несколько квадрантов шейки матки, края могут быть ровными или зазубренными. Могут быть внутренние границы между высокоатипичным эпителием, находящимся внутри зоны поражения низкой степени, что выражается в степени и продолжительности побеления после аппликации уксусной кислотой. Биопсию выполняют со всех подозрительных участков. При подтверждении высокой степени поражения данными гистологии наблюдение за беременными необходимо каждый триместр: выполняют цитологическое исследование мазка и кольпоскопию. Как правило, поражение не прогрессирует. Окончательное лечение поражения необходимо провести после родов.
Микроинвазивную карциному невозможно точно диагностировать цитологическим методом исследования. Определить инвазию можно только при гистологическом исследовании биоптата. Очаги микроинвазивного рака могут скрываться внутри больших очагов поражения. Обычной прицельной биопсии, как правило, недостаточно для уточнения микроинвазии. Только проведение расширенной биопсии в виде конусовидной эксцизии позволяет установить окончательный диагноз. Конизацию лучше выполнять во II триместре беременности. Если инвазия исключена, при конусовидной биопсии беременность можно пролонгировать. В случаях, когда диагноз микроинвазивного рака установлен до срока 23–24 нед беременности необходимо ведение пациентки вместе с онкологом.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ДИСПЛАЗИИ ШЕЙКИ МАТКИ ПРИ БЕРЕМЕННОСТИ
Пациенткам, желающим сохранить репродуктивную функцию, выполняют конизацию шейки матки после родов. Если при исследовании образцаконуса поражение отсутствует в краях эксцизии, глубина инвазии меньше 3 мм и нет вовлечения лимфатических пространств, матку можно сохранить. Пациентка должна находиться на цитологическом, кольпоскопическом и, при необходимости, гистологическом контроле в течение по крайней мере 2 лет после лечения.
Окончательное лечение проводят только после родоразрешения. Конизация во время беременности — диагностическая, а не лечебная процедура. Женщинам, не желающим больше рожать, может быть проведена гистерэктомия после КС.
СРОКИ И МЕТОДЫ РОДОРАЗРЕШЕНИЯ ПРИ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
Время и способ родоразрешения зависит от глубины инвазии и других особенностей рака, включая вовлечение в процесс лимфатических пространств, слияние очагов инвазии и площади поверхности опухоли. Нет убедительных данных о связи разрастания опухоли и способа родоразрешения. Обычно роды происходят в срок через естественные родовые пути.
Осложнений во время беременности: Дисплазия шейки матки
Если вы беременны, важно следить за своим общим здоровьем и самочувствием. Это включает в себя своевременную информацию о своем сексуальном здоровье. В Северной Америке наблюдается рост дисплазии шейки матки, и если вы беременны, важно выяснить, есть ли она у вас. Дисплазия шейки матки обычно легко поддается лечению и обычно не оказывает неблагоприятного воздействия на беременность или ребенка.Однако есть некоторые осложнения, связанные с дисплазией шейки матки, которые могут угрожать беременности или здоровью вашего ребенка.
Что такое дисплазия шейки матки?
Дисплазия шейки матки означает рост аномальных клеток на шейке матки. Шейка матки расположена рядом с нижней частью матки и выполняет функцию входа в матку. Дисплазия шейки матки обычно выявляется во время ежегодного мазка Папаниколау.
От 250 000 до 1 миллиона женщин ежегодно диагностируют те или иные формы дисплазии шейки матки.Дисплазия шейки матки часто вызывает беспокойство, поскольку может указывать на рак или предраковые клетки шейки матки. Однако при правильном лечении у большого процента женщин с дисплазией шейки матки рак никогда не развивается.
Типы дисплазии шейки матки
Дисплазия шейки матки классифицируется в зависимости от степени тяжести. Существует три класса дисплазии шейки матки:
- Легкая дисплазия шейки матки: это наиболее распространенный тип дисплазии шейки матки.70% этих случаев разрешаются самостоятельно, без лечения.
- Умеренная дисплазия шейки матки: Этот тип дисплазии с большей вероятностью потребует лечения и может прогрессировать до рака.
- Тяжелая дисплазия шейки матки: обычно указывает на более прогрессивную форму дисплазии и может указывать на предраковые клетки
Причины дисплазии шейки матки
Причина дисплазии шейки матки до сих пор неизвестна, хотя существует множество факторов, которые могут способствовать росту аномальных клеток шейки матки.Это включает:
- Инфекция ВПЧ, также известная как остроконечные кондиломы
- ВИЧ-инфекция
- воздействие диэтилстильбестрола (ДЭС), который вводили беременным женщинам в период с 1938 по 1971 год.
- длительное употребление оральных контрацептивов (более 5 лет)
- курение сигарет
- плохое питание
Симптомы дисплазии шейки матки
К сожалению, обычно симптомы дисплазии шейки матки отсутствуют; Вот почему так важно ежегодно сдавать мазок Папаниколау.Однако иногда дисплазия шейки матки сопровождается некоторыми симптомами, в том числе:
- остроконечные кондиломы
- нерегулярное кровотечение
- кровянистые выделения после полового акта
- необычные выделения из влагалища
- Боль в пояснице
Лечение дисплазии шейки матки
Легкую дисплазию шейки матки обычно не лечат, потому что она может исправить сама себя. Вам могут чаще делать мазки Папаниколау, чтобы следить за аномальными клетками шейки матки.Вы также можете пройти кольпоноскопию, при которой клетки шейки матки просматриваются через специальный микроскоп на предмет изменений. Если ваши аномальные клетки исчезнут, вам не потребуется лечение.
Дисплазия почек | NIDDK
Что такое дисплазия почек?
Дисплазия почек — это состояние, при котором внутренние структуры одной или обеих почек плода не развиваются нормально в утробе матери. Во время нормального развития две тонкие мышечные трубки, называемые мочеточниками, прорастают в почки и разветвляются, образуя сеть крошечных структур, называемых канальцами. Канальцы собирают мочу по мере роста плода в утробе матери. При дисплазии почек канальцы не могут полностью разветвляться.Моча, которая обычно течет по канальцам, некуда деваться. Моча собирается внутри пораженной почки и образует заполненные жидкостью мешочки, называемые кистами. Кисты заменяют нормальную ткань почек и препятствуют работе почек.
Дисплазия почек может поражать одну или обе почки. Младенцы с тяжелой дисплазией почек, поражающей обе почки, обычно не доживают до рождения. Тем, кто выжил, в раннем возрасте может понадобиться следующее:
Дети с дисплазией только одной почки имеют нормальную функцию почек, если другая почка не поражена.Пациентам с легкой дисплазией обеих почек может не потребоваться диализ или трансплантация почки в течение нескольких лет.
Дисплазия почек также называется почечной дисплазией или поликистозной дисплазией почек.
Во время нормального развития две тонкие мышечные трубки, называемые мочеточниками, врастают в почки и разветвляются, образуя сеть крошечных структур, называемых канальцами. Дисплазия одной почкиЧто такое почки и что они делают?
Почки — это два органа в форме бобов, каждый размером с кулак.Они расположены чуть ниже грудной клетки, по одному с каждой стороны позвоночника. Ежедневно две почки фильтруют от 120 до 150 литров крови, чтобы произвести от 1 до 2 литров мочи, которая состоит из отходов и лишней жидкости. Дети производят меньше мочи, чем взрослые — количество, которое они производят, зависит от их возраста. Моча течет из почек в мочевой пузырь через два мочеточника, по одному с каждой стороны мочевого пузыря. Мочевой пузырь хранит мочу. Мышцы стенки мочевого пузыря остаются расслабленными, в то время как мочевой пузырь наполняется мочой.Когда мочевой пузырь заполняется до предела, в мозг поступают сигналы, говорящие человеку, что нужно скорее искать туалет. Когда мочевой пузырь опорожняется, моча выходит из организма через трубку, называемую уретрой, расположенной в нижней части мочевого пузыря.
Что вызывает дисплазию почек?
Генетические факторы могут вызывать дисплазию почек. Гены передают информацию от обоих родителей ребенку и определяют его черты. Иногда от родителей может передаваться измененный или видоизмененный ген, вызывающий дисплазию почек.
Генетические синдромы, поражающие несколько систем организма, также могут вызывать дисплазию почек. Синдром — это группа симптомов или состояний, которые могут показаться не связанными друг с другом, но, как считается, имеют одну и ту же генетическую причину. У ребенка с дисплазией почек из-за генетического синдрома также могут быть проблемы с пищеварительным трактом, нервной системой, сердцем и кровеносными сосудами, мышцами и скелетом или другими частями мочевыводящих путей.
У ребенка также может развиться дисплазия почек, если его мать принимает определенные лекарства по рецепту во время беременности, например те, которые используются для лечения судорог и высокого кровяного давления.Употребление матерью запрещенных наркотиков, таких как кокаин, во время беременности также может вызвать дисплазию почек у ее будущего ребенка.
Насколько распространена дисплазия почек?
Дисплазия почек — распространенное заболевание. По оценкам ученых, от дисплазии почек страдает примерно один из 4000 детей. 1 Эта оценка может быть заниженной, поскольку у некоторых людей с дисплазией почек это состояние никогда не диагностируется. Около половины детей, у которых диагностировано это заболевание, имеют другие дефекты мочевыводящих путей. 2
У кого выше вероятность развития дисплазии почек?
К младенцам, у которых более высока вероятность развития дисплазии почек, относятся дети
- чьи родители имеют генетические признаки заболевания
- с определенными генетическими синдромами, затрагивающими несколько систем организма
- , матери которых во время беременности принимали определенные рецептурные или запрещенные препараты
Каковы признаки дисплазии почек?
Многие дети с дисплазией почек только в одной почке не имеют признаков этого заболевания.В некоторых случаях пораженная почка может увеличиваться в размерах при рождении и вызывать боль.
Каковы осложнения дисплазии почек?
Осложнения дисплазии почек могут включать
- гидронефроз рабочей почки. У ребенка с дисплазией почек только одной почки могут быть другие дефекты мочевыводящих путей. Когда другие дефекты мочевыводящих путей блокируют отток мочи, моча восстанавливается и вызывает набухание почек и мочеточников — состояние, называемое гидронефрозом.Если не лечить гидронефроз, он может повредить работающую почку и снизить ее способность фильтровать кровь. Повреждение почек может привести к хронической болезни почек (ХБП) и почечной недостаточности.
- Инфекция мочевыводящих путей (ИМП). Закупорка мочи может увеличить вероятность развития у ребенка ИМП. Рецидивирующие ИМП также могут привести к повреждению почек.
- высокое кровяное давление.
- — немного повышенная вероятность развития рака почки.
Как диагностируется дисплазия почек?
Медицинские работники могут диагностировать дисплазию почек во время беременности женщины с помощью ультразвукового исследования плода, также называемого сонограммой плода.Ультразвук использует устройство, называемое преобразователем, которое безопасно и безболезненно отражает звуковые волны от органов, чтобы создать изображение их структуры. Ультразвук плода — это тест, который проводится во время беременности для создания изображений плода в утробе матери. Специально обученный техник выполняет процедуру в офисе поставщика медицинских услуг, амбулаторном центре или больнице, а акушер или радиолог интерпретирует изображения. Акушер — это врач, специализирующийся на беременности и родах. Радиолог — это врач, специализирующийся на медицинской визуализации.Пациентке — в данном случае матери плода — не требуется анестезия для этой процедуры. Изображения могут показать дефекты почек плода и других частей мочевыводящих путей.
Медицинские работники не всегда диагностируют дисплазию почек до рождения ребенка. После рождения врачи часто диагностируют дисплазию почек во время обследования ребенка на ИМП или другое заболевание. Врач использует ультразвук для диагностики дисплазии почек после рождения ребенка.
Как лечится дисплазия почек?
Если заболевание ограничивается одной почкой и у ребенка нет признаков дисплазии почек, лечение может не потребоваться. Тем не менее, ребенок должен проходить регулярные осмотры, которые включают
- проверка артериального давления.
- анализ крови для измерения функции почек.
- анализ мочи на альбумин, белок, который чаще всего обнаруживается в крови. Альбумин в моче может быть признаком поражения почек.
- выполняет периодическое ультразвуковое исследование, чтобы контролировать поврежденную почку и убедиться, что функционирующая почка продолжает расти и оставаться здоровой.
Как предотвратить дисплазию почек?
Исследователи не нашли способа предотвратить дисплазию почек, вызванную генетическими факторами или определенными генетическими синдромами. Беременные женщины могут предотвратить дисплазию почек, избегая приема определенных рецептурных или запрещенных препаратов во время беременности. Беременным женщинам следует поговорить со своим врачом, прежде чем принимать какие-либо лекарства во время беременности.
Каковы долгосрочные перспективы для ребенка с дисплазией только одной почки?
Долгосрочные перспективы для ребенка с дисплазией только одной почки в целом хорошие.Человек с одной работающей почкой, состояние, называемое единственной почкой, может нормально расти и может иметь несколько проблем со здоровьем, если таковые имеются.
Пораженная почка может сморщиться по мере роста ребенка. К 10 годам 3 пораженная почка больше не будет видна на рентгеновском снимке или ультразвуке. Детям и взрослым с только одной работающей почкой следует регулярно проходить осмотры на предмет повышенного артериального давления и повреждения почек. Ребенку с проблемами мочевыводящих путей, которые приводят к отказу работающей почки, в конечном итоге может потребоваться диализ или трансплантация почки.
Каковы долгосрочные перспективы для ребенка с дисплазией обеих почек?
Долгосрочный прогноз для ребенка с дисплазией почек обеих почек отличается от долгосрочного прогноза для ребенка с дисплазией одной почки. Ребенок с дисплазией обеих почек
,00- с большей вероятностью разовьет ХБП. Номер
- нуждается в тщательном наблюдении у детского нефролога — врача, который специализируется на уходе за детьми с заболеваниями почек. Дети, живущие в районах, где нет детского нефролога, могут обратиться к нефрологу, который занимается как детьми, так и взрослыми.
- может со временем потребоваться диализ или пересадка почки.
Еда, диета и питание
Исследователи не обнаружили, что еда, диета и питание играют роль в возникновении или предотвращении дисплазии почек.
Клинические испытания
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) и другие подразделения Национальных институтов здравоохранения (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и какую роль в исследованиях играют дети?
Клинические испытания — это исследования с участием людей всех возрастов.Клинические испытания ищут новые способы предотвращения, обнаружения или лечения заболеваний. Исследователи также используют клинические испытания для изучения других аспектов медицинской помощи, таких как улучшение качества жизни. Исследования с участием детей помогают ученым
- определить уход, который лучше всего подходит для ребенка
- найди лучшую дозу лекарств
- найти лечение состояний, которые затрагивают только детей
- лечат состояния, которые ведут себя иначе у детей
- понять, как лечение влияет на организм растущего ребенка
Узнайте больше о клинических испытаниях и детях.
Какие клинические испытания открыты?
Клинические испытания, которые в настоящее время открыты и набираются, можно просмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Гордон А.С., Томас Д.Ф., Артур Р.Дж. и др. Мультикистозная диспластическая почка: уместна ли нефрэктомия? Журнал урологии. 1988; 140 (5, часть 2): 1231-1234.
[2] Поликистозная диспластическая почка плода. Сайт детской больницы Анны и Роберта Х. Лурье в Чикаго. www.luriechildrens.орг. Обновлено в январе 2014 г. Проверено 14 июля 2014 г.
[3] Hayes WN, Watson AR, Trent & Anglia MCDK Study Group. Односторонняя поликистозная диспластическая почка: имеет ли значение первоначальный размер? Детская нефрология . 2012. 27 (8): 1335–1340.
.Международный институт дисплазии тазобедренного сустава
- Что вызывает дисплазию тазобедренного сустава?
- Насколько распространена дисплазия тазобедренного сустава?
- Что-то случилось во время моей беременности или родов, что могло вызвать дисплазию тазобедренного сустава?
- Можно ли диагностировать дисплазию тазобедренного сустава пренатально?
- На какие признаки я могу обратить внимание, если подозреваю, что у моего ребенка дисплазия тазобедренного сустава?
- Важна ли консультация детского ортопеда или общего ортопеда, если у моего ребенка дисплазия тазобедренного сустава?
- Что произойдет, если не лечить дисплазию тазобедренного сустава?
- Есть ли какие-нибудь советы по использованию подвески Pavlik Harness?
- Вредны ли рентгеновские лучи для моего ребенка?
- Какие советы можно дать, когда моему ребенку поставили диагноз дисплазия тазобедренного сустава?
- Могут ли детские переноски вызвать дисплазию бедра?
Что вызывает дисплазию тазобедренного сустава?
Распущенные бедра во время родов — обычная причина.Часто это происходит из-за нормальных гормонов, которые помогают расслабить связки и облегчить роды. Левое бедро поражается чаще, чем правое из-за нормального положения ребенка в утробе матери, при котором левое бедро растягивается больше, чем правое. Некоторая нестабильность была выявлена у 15% новорожденных. Факторами, способствующими дисплазии тазобедренного сустава, являются первенцы (не так много места), девочки (более слабая связка), положительный семейный анамнез и положение ягодиц, которое растягивает бедра. Когда один человек в семье страдает дисплазией тазобедренного сустава, вероятность того, что дисплазия тазобедренного сустава потребует лечения, составляет 5-10% для последующих детей (1-2 из 20).
Насколько распространена дисплазия тазобедренного сустава?
Некоторая нестабильность бедра очень часто встречается у новорожденных. Точная частота дисплазии тазобедренного сустава, требующей лечения, зависит от национальности, пола, расы и других факторов. Дисплазия тазобедренного сустава, требующая лечения, встречается примерно у 2-3 детей на тысячу. Однако некоторые исследования выявили легкую нестабильность у одного из шести младенцев (15%). По большей части эта легкая нестабильность проходит спонтанно. Дисплазия тазобедренного сустава примерно в четыре раза чаще встречается у девочек, чем у мальчиков.
Произошло ли что-то во время беременности или родов, что могло вызвать дисплазию тазобедренного сустава?
Нет. Особых мер предосторожности при t
нет.Диагностика синдрома эктодермальной дисплазии у младенцев
Категория: Синдромы и симптомы Автор Мэри ФетеКогда дело доходит до понимания и диагностики синдромов эктодермальной дисплазии у детей, родители играют решающую роль. Эти генетические нарушения затрагивают 1 из 10 000 рождений. Некоторые симптомы могут быть выявлены во время беременности или при родах (особенно при наличии семейного анамнеза), многие становятся заметными только на более поздних стадиях роста и развития, например, когда начинают прорастать зубы.
Поскольку родители предлагают так много любви и постоянного внимания, они часто первыми замечают признаки, которые заставляют их беспокоиться или подозревать, что что-то не так. Многие мамы и папы обращаются к Интернету в поисках ответов и поддержки.
Мы понимаем, что это эмоциональное время, и готовы помочь. Когда это возможно, получение конкретного диагноза синдромов эктодермальной дисплазии дает много преимуществ для ребенка и семьи. Мы собрали информацию о том, как начать этот путь на разных этапах роста и развития ребенка.
Обнаружение эктодермальной дисплазии во время беременности
Большинство синдромов эктодермальной дисплазии диагностируются после рождения ребенка. Однако, используя новейшие ультразвуковые технологии, можно заметить некоторые признаки во время беременности. Например, ваш врач может увидеть расщелину и отсутствие пальцев. Это симптомы синдрома эктродактилии-эктодермальной дисплазии-расщепления (EEC).
Для родителей, которые знают, что есть семейный анамнез и их ребенок находится в группе риска, есть тесты, которые можно сделать.Эти тесты могут быть выполнены in utero в зависимости от синдрома и если был разработан генетический тест. В настоящее время существует генетическое тестирование 60 из 180+ типов эктодермальной дисплазии.
Обнаружение симптомов при рождении
Для некоторых синдромов, таких как синдром Гольца, симптомы будут заметны при рождении. Так случилось с Максимусом и его родителями. Он родился с раной на голове, сросшимися пальцами и отсутствующим пальцем на ноге. В подобных случаях ваша больница пригласит специалистов, которые помогут с симптомами и диагностикой.Для подтверждения диагноза также можно провести анализ крови.
Растущее беспокойство
Как молодые родители, трудно понять, слишком ли вы беспокоитесь. Когда вы подозреваете, что что-то не так, все еще может быть много сомнений. Врачи могут не успокоить ваши страхи, если они не знакомы с синдромами эктодермальной дисплазии. Мы говорим мамам и папам доверять своей интуиции!
Часто бывает трудно распознать синдромы в течение первого года из-за отсутствия волос, зубов и речевых навыков.Есть симптомы, которые вы можете заметить. Некоторые из признаков, которые родители улавливают со временем:
.- Суетливость или покраснение щек при пеленании из-за перегрева,
- Малый вес,
- Недостаток роста,
- Стойкие высыпания от подгузников и
- Текущие респираторные инфекции.
Еще один ключевой индикатор — это когда начинают развиваться зубы. Отсутствующие или заостренные зубы — один из симптомов гипогидротической эктодермальной дисплазии (ГЭД). HED — это синдром, с которым сталкиваются около 70% наших семей NFED.Прочтите историю Маверика и об опыте семьи Мортенсен, чтобы узнать о признаках, которые привели их к диагнозу HED.
Приглашенные врачи и консультант по генетике
После поиска информации в Интернете многие родители должны сделать следующий шаг — назначить медицинский осмотр. Эти обследования должны пройти педиатр, дерматолог или детский стоматолог, либо оба. Диагноз может быть поставлен одним или несколькими поставщиками медицинских услуг. Диагноз ставят на основании пораженных частей тела.Чаще всего поражаются
- Волосы,
- Гвозди,
- Зубов,
- Кожа или потовые железы.
Хотя их бывает трудно найти, визит к консультанту по генетике может подтвердить диагноз. А также предоставить дополнительную информацию для семьи.
Даже если вам не поставят диагноз сразу, другой врач может позже сформулировать диагноз на основе предыдущих клинических наблюдений. Существуют сотни типов синдромов эктодермальной дисплазии, которые еще не получили конкретных названий.Большая часть нашего сообщества NFED не получает конкретного диагноза.
Поддержка родителей и семьи
У вас есть система поддержки, если вы подозреваете, что ребенок или младенец страдает эктодермальной дисплазией. Мы понимаем, что это не тот путь, который вы планировали, но NFED будет сопровождать вас на каждом этапе пути.
Вот несколько способов получить поддержку прямо сейчас:
С небольшими изменениями, младенцы и младенцы, пораженные синдромами эктодермальной дисплазии, могут вырасти и вести продуктивную жизнь.Они могут посещать школу, устраиваться на работу и иметь семьи. Получение диагноза или, по крайней мере, выявление различных симптомов — это первый шаг к пониманию вариантов лечения. Это поможет вам узнать, как лучше всего двигаться вперед.
Что еще вы хотели бы знать о диагностике и детях? Что вы хотите, чтобы другие узнали об этом путешествии? Мы будем рады услышать от вас в комментариях.
.

