Преждевременные роды | Здоровый образ жизни
16 ноября 2018
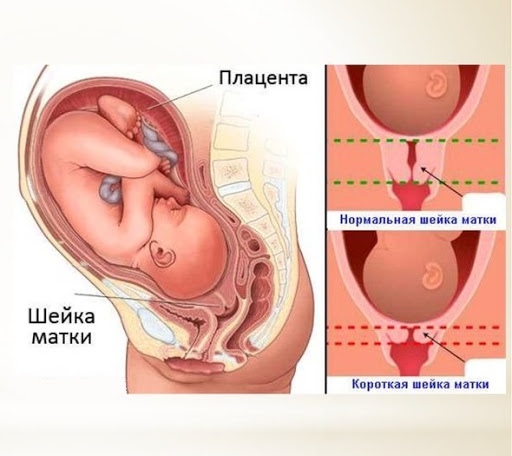
Преждевременные роды
Преждевременные роды — называют роды, которые произошли позже 22 недель и раньше 37 недель беременности. Их делят на два периода:
1. Роды в 22-28 недель. Вес новорожденного составляет приблизительно 500-1000 грамм. Если ребенок, рожденный на таком сроке беременности, проживет более семи дней, то роды считаются ранними преждевременными. Если же плод погиб при родах или на протяжении первой недели жизни, то речь идет уже о самопроизвольном прерывании беременности (поздний выкидыш).
2. Роды в сроке 29-37 недель. Плод весит около 1000-2500 г. Масса его тела достаточна для самостоятельной жизнедеятельности, а органы ребенка считаются жизнеспособными (при отсутствии аномалий развития).
Преждевременные роды считаются неблагоприятным исходом беременности, так как недоношенный ребенок в силу незрелости органов и систем в той или иной степени, не способен самостоятельно контролировать большинство процессов жизнедеятельности.
Такие дети нуждаются в особом, постоянном и длительном уходе, пока органы и системы не созреют окончательно, уже вне утробы матери и не начнут функционировать самостоятельно. Но даже тщательная забота и медицинский контроль не дают гарантии того, что в будущем преждевременные роды никоим образом не отразятся на здоровье недоношенного ребенка.
Существует не научный миф о том, что восьмимесячные новорожденные имеют больший риск погибнуть, чем семимесячные. На самом деле официальная позиция медицины при угрозе преждевременных родов такова: необходимо максимально продлить период внутриутробного развития, кроме случаев, когда пролонгирование беременности вызывает угрозу для жизни матери и ребенка.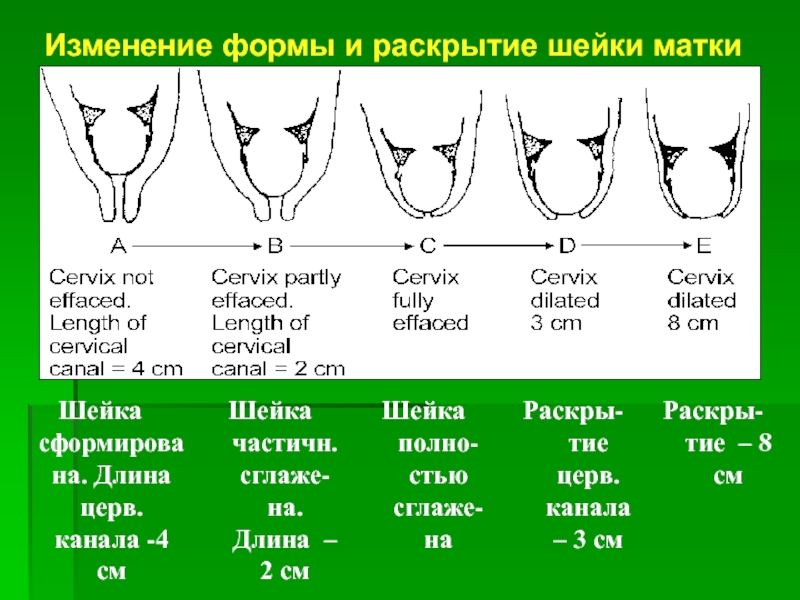
Классификация
К преждевременным относятся роды, произошедшие в 28 – 37-ую неделю беременности. Масса плода в этом случае составляет 1 – 2,5 кг. В зависимости от срока беременности, преждевременно рожденные дети классифицируются на:
- рожденных крайне преждевременно (до 28-ой недели),
- рожденных значительно преждевременно (28 – 32-ая неделя),
- рожденных умеренно или незначительно преждевременно (32 – 37-ая неделя).
Причины
В чем могут заключаться причины преждевременных родов? Их существует просто огромное количество. На ранних сроках это, как правило, различные воспаления и инфекционные заболевания. Любое воспаление в полости матки поражает мышечные ткани и мешает им растягиваться. А ведь по мере роста и развития малыша, матка должна постоянно растягиваться. Если к этому возникают какие-либо препятствия, матка старается скинуть плод, и начинаются преждевременные роды.
Это одна из причин, по которой врачи так настоятельно рекомендуют сдавать анализы на инфекционные заболевания еще до зачатия. В идеальном варианте, инфекции должны быть пролечены до беременности. Впрочем, если вы не сделали этого заранее, то самое время сделать это в начале беременности.
В идеальном варианте, инфекции должны быть пролечены до беременности. Впрочем, если вы не сделали этого заранее, то самое время сделать это в начале беременности.
В любом случае, на протяжении всей беременности нужно проверяться на инфекционные заболевания. Чем раньше будет обнаружено заболевание, и начато лечение, тем больше шансов сохранить беременность.
Преждевременные роды 26, 28, 30 недель и позже чаще всего начинаются из-за патологии шейки матки, которая называется истмико-церквиальной недостаточностью. При этой патологии шейка матки слишком слаба, чтобы удержать постепенно увеличивающийся плод. В итоге под его давлением она начинает раскрываться, что и провоцирует начало преждевременных родов.
Крайне редко ИЦН является врожденной. Чаще всего данная патология становится прямым следствием абортов и выкидышей, после которых приходится выскребать полость матки, или других искусственных вмешательств в эту область, когда приходится при помощи специальных инструментов расширять шейку матки.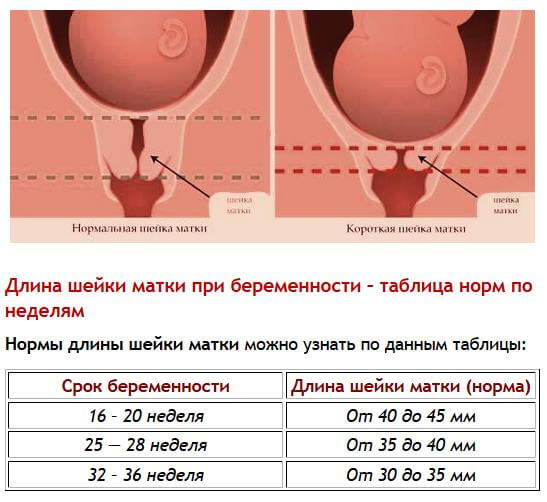
Отсюда следует, что у женщин после аборта, особенно, если он был сделан в первую беременность, после выкидышей и сложных гинекологических заболеваний, риск преждевременных родов увеличивается.
Впрочем, иногда причина ИЦН кроется в избыточном количестве мужских половых гормонов в организме женщины, которые вырабатываются в надпочечниках матери, а начиная с определенного срока и в организме ребенка.
Инфекционные заболевания и патологии матки – это лишь самые распространение причины преждевременных родов. Есть и другие. Так, многоплодная или многоводная беременность, в ходе которой происходит чрезмерное растяжение матки, также может закончиться родами раньше срока.
Нельзя забывать и о патологиях развития матки. Инфантилизм, седловидная или двурогая матка тоже могут стать причинами преждевременных родов. К преждевременным родам не редко приводят и различные эндокринные заболевания, в том числе сахарный диабет или нарушения в работе щитовидной железы.
Кроме того, замечено, что риск преждевременных родов выше у женщин из неблагополучных семей, имеет влияние и тяжелый труд, постоянные стрессы, курение, алкоголь, наркотики.
Если в прошлом у женщины уже были преждевременные роды, в последующих беременностях вероятность повторения ситуации увеличивается.
Как видите, причин очень много. Однако даже если у вас замечен один или несколько признаков, это еще не значит, что именно вы непременно родите раньше срока. В большинстве случаев, как вы уже помните, женщинам удается доносить ребенка до конца беременности. Тем более, если обо всех своих проблемах вы знаете, значит, врачи будут наблюдать за вашим состоянием и наверняка смогут предотвратить нежелательную ситуацию.
Признаки
Признаками, указывающими на начало преждевременных родов, являются:
- тяжесть и тянущая боль в нижней части живота,
- выделение из влагалища кровянистой или прозрачной жидкости,
- длительные (более 30 секунд) схваткообразные боли,
- ощущение движений плода.
При наличии данных признаков у беременной, ее следует немедленно доставить в роддом для оказания квалифицированной помощи.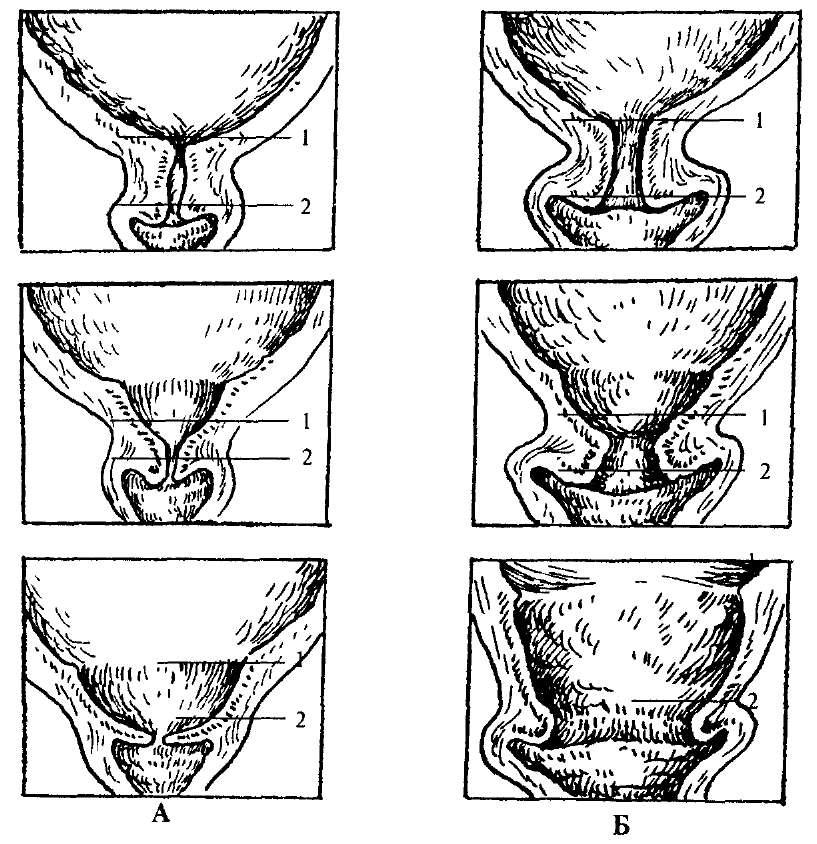
Симптомы
Преждевременные роды классифицируются на:
- угрожающие,
- начинающиеся,
- начавшиеся.
При угрожающих преждевременных родах отмечаются боли в пояснице и в нижней части живота, повышение возбудимости и тонуса матки. При влагалищном исследовании характерных для родовой деятельности изменений шейки матки не обнаруживают, наружный маточный зев закрыт (у повторнородящих пропускает кончик пальца).
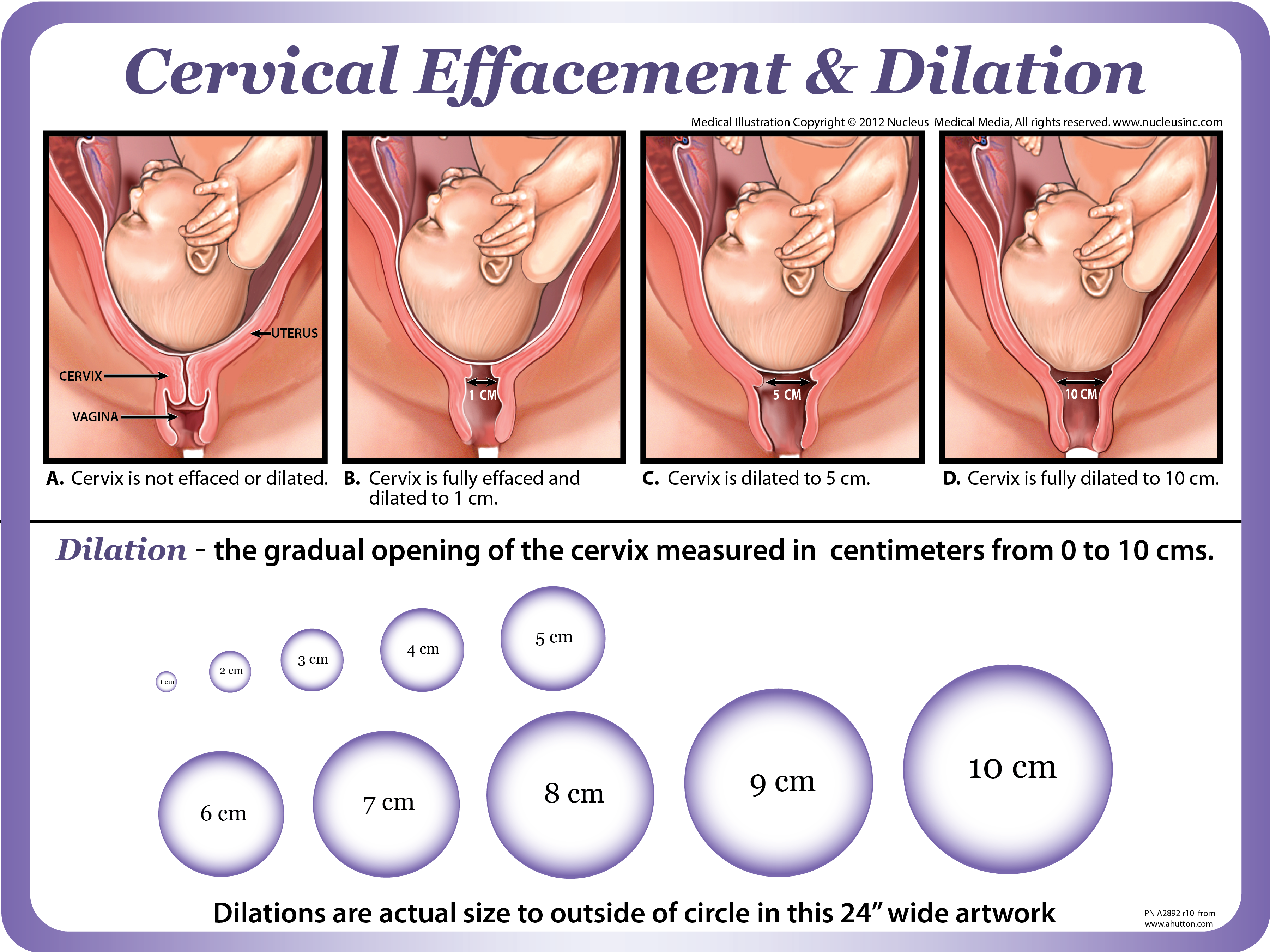
При начинающихся преждевременных родах обычно отмечаются схваткообразные боли внизу живота или регулярные схватки. С помощью влагалищного исследования определяют укороченную или сглаженную шейку матки. Для начавшихся преждевременных родов характерны регулярная родовая деятельность и открытие шейки матки на 2-3 см. Почти в 40% случаев преждевременные роды начинаются с преждевременного излитая околоплодных вод. Около 35% преждевременных родов протекает быстро или стремительно.
По сравнению со своевременными родами преждевременные характеризуются увеличением скорости открытия шейки матки, уменьшением длительности активной фазы родов (период от момента открытия шейки матки на 3—4 см до окончания родов) и монотонностью ритма схваток. При быстрых родах уменьшается также длительность интервалов между схватками, увеличиваются интенсивность, продолжительность и болезненность схваток.
При быстрых родах уменьшается также длительность интервалов между схватками, увеличиваются интенсивность, продолжительность и болезненность схваток.
В случае же начавшихся преждевременных родов, у пациентки наблюдаются:
- несвоевременность излития околоплодных вод,
- нарушения родовой деятельности (слабая, чрезмерно сильная, дискоординационная),
- увеличение или уменьшение времени родов,
- кровотечения (в одних случаях причиной является отслойка плаценты, в других – задержка частей плаценты),
- воспалительные осложнения,
- гипоксия плода.
Профилактика
Профилактика преждевременных родов — в первую очередь женщине нужно хорошо питаться, много отдыхать, вовремя встать на предродовой учет (до беременность 8 неделя) и регулярно посещать своего врача-гинеколога, ограничить (или вовсе исключить) сексуальные контакты, бросить вредные привычки, а также научиться управлять своим психоэмоциональным состоянием, чтобы не поддаваться стрессовым ситуациям или максимально избегать их.
По мере того, как будет прогрессировать ваша беременность, вам потребуется время, чтобы принять все происходящие в вашем организме изменения. Постарайтесь выделять ежедневно понемногу времени, чтобы сосредоточиться на своем ребенке, прислушиваться к его движениям и принять к сведению любые необычные ощущения, особенно если они причиняют вам боль или дискомфорт в виде давления на тазовые кости.
Ознакомьтесь с признаками преждевременных родов, и, если вы вдруг заметите любой из них, немедленно сообщите своему врачу об этом. Чем раньше вам будут диагностированы преждевременные роды, тем больше вероятность того, что ваш ребенок на фоне такого лечения будет иметь незначительные проблемы от рождения недоношенным.
Цервикометрия при беременности в СПб
Шейка матки выполняет замыкательную функцию при вынашивании плода, а также препятствует попаданию в плодное место инфекции. Из-за абортов, операций и повреждений в анамнезе эта функция может нарушиться. При длине шейки матки меньше 2,5 см диагностируют истмико-цервикальную недостаточность (ИЦН). Нередко она становится причиной инфицирования плодной оболочки, выкидышей на позднем сроке и преждевременных родов.
Нередко она становится причиной инфицирования плодной оболочки, выкидышей на позднем сроке и преждевременных родов.
Раннее выявление патологии позволяет провести эффективную медикаментозную терапию. Цервикометрия – трансвагинальное УЗИ во время беременности – золотой стандарт диагностики ИЦН. Цель процедуры – измерение длины шейки матки.
Когда и как часто делают цервикометрию
При нормальном течении беременности обследование проводят трижды в период с 11-й недели до родов. Оно входит в стандартный скрининг 1, 2 и 3 триместров.
У беременных из группы риска между плановыми процедурами цервикометрию делают в промежутках между ними с интервалом 2-4 недели. Показания для внеплановой цервикометрии:
- выкидыши на поздних сроках и преждевременные роды в анамнезе;
- повышенный тонус матки и схваткообразные боли внизу живота;
- травмы шейки матки и оперативное лечение эрозии;
- сопутствующий сахарный диабет, ожирение, СПКЯ, гормональные нарушения;
- пороки развития матки;
- многоплодная беременность.

Подготовка, проведение и заключение
Процедура не требует специальной подготовки. Непосредственно перед манипуляцией нужно опорожнить мочевой пузырь. Пациентке предлагают лечь на медицинскую кушетку. На вагинальный УЗ-датчик надевают одноразовый презерватив, после чего аккуратно вводят во влагалище. Устройство точно измеряет длину шейки матки от наружного зева до внутреннего.
Протокол исследования готов через 5 минут. Помимо длины цервикального канала в документе описывают его ширину, длину шейки матки и состояние внутреннего зева. Если внутренний зев открыт, указывают его форму – V, U, Y или T. К протоколу прикладывают УЗ-фото.
Расшифровка цервикометрии: нормы и патологии
Чем меньше срок беременности, тем шейка матки длиннее. На 20-й неделе в норме ее длина больше 4 см, на 34-й – 3-3,5 см. Если по данным цервикометрии она меньше 3 см, состояние женщины мониторят в динамике. Нижняя граница нормы – 2,5 см.
Повторное УЗИ приводят каждые 2-4 недели, чтобы не допустить преждевременных родов.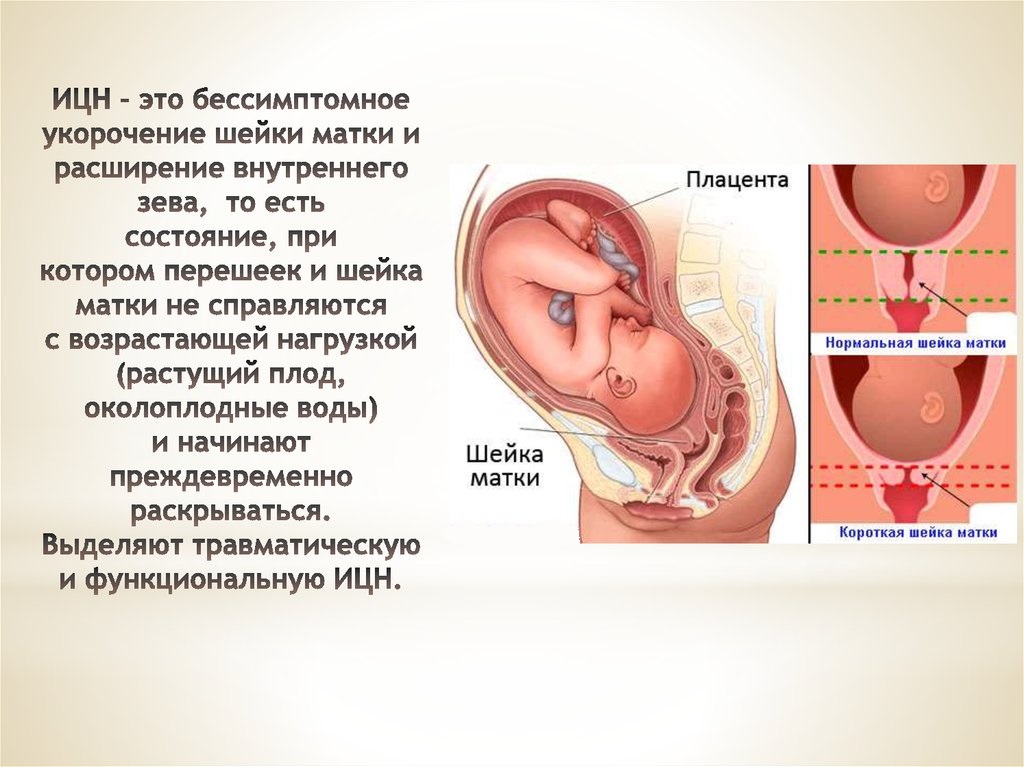 При длине шейки матки меньше 2 см диагностируют шеечную недостаточность и назначают интенсивную терапию.
При длине шейки матки меньше 2 см диагностируют шеечную недостаточность и назначают интенсивную терапию.
Другой признак ИЦН – выявленная на цервикометрии ширина цервикального канала больше 1 см. В норме до 7-й недели он должен быть закрыт.
Третий признак цервикальной недостаточности – соотношение длины шейки матки к диаметру меньше 1,16. В норме у внутреннего зева Т-образная форма. U- и V-образные деформации – признак потенциального инфицирования плодного пузыря и высокого риска преждевременных родов.
Процедуру делают в специальном акушерском УЗ-режиме с низкочастотными параметрами, поэтому она абсолютно безопасна для плода. Чтобы сделать цервикометрию в «СМ-Клиника» СПб на ультразвуковых аппаратах экспертного класса или уточить цену с учетом действующих акций, позвоните нам.
Наши клиники в Санкт-Петербурге
Может ли наложение серкляжного шва предотвратить преждевременные роды при одноплодной беременности?
В чем суть проблемы?
Цервикальный серкляж — это хирургическая процедура, предусматривающая наложение швов на шейку матки во время беременности. Целью этой процедуры является поддержание шейки матки в закрытом состоянии и снижение риска преждевременных родов.
Целью этой процедуры является поддержание шейки матки в закрытом состоянии и снижение риска преждевременных родов.
Почему это важно?
При нормальной беременности шейка матки остается плотно закрытой до конца периода вынашивания плода и начинает укорачиваться и постепенно смягчаться только в процессе подготовки организма матери к родам. Однако в некоторых случаях укорачивание и расширение шейки матки происходит слишком рано, результатом чего может стать выкидыш на позднем сроке или преждевременные роды. Цервикальный серкляж может снизить вероятность выкидыша на поздних сроках или преждевременных родов.
Какие доказательства мы обнаружили?
Мы провели поиск доказательств на 30 июня 2016 года. Этот обзор включает 15 исследований, в которых приняли участие 3490 женщин (3 исследования с участием 152 женщин были добавлены в этом обновлении обзора).
У женщин, прошедших процедуру цервикального серкляжа, была меньшая вероятность преждевременных родов..jpg) Кроме того, у детей, матерям которых был наложен серкляжный шов во время беременности, была меньшая вероятность смерти в течение первой недели жизни. Неизвестно, может ли цервикальный серкляж предотвратить мертворождение или способствовать рождению более здорового ребенка.
Кроме того, у детей, матерям которых был наложен серкляжный шов во время беременности, была меньшая вероятность смерти в течение первой недели жизни. Неизвестно, может ли цервикальный серкляж предотвратить мертворождение или способствовать рождению более здорового ребенка.
Что это значит?
Цервикальный серкляж помогает беременным женщинам с высоким риском предотвратить преждевременные роды, в сравнении с отсутствием применения серкляжных швов. Наложение швов на шейку матки также может способствовать увеличению шансов ребенка на выживание. Мы обнаружили слишком мало клинических испытаний, чтобы понять, является ли цервикальный серкляж более эффективным методом предотвращения преждевременных родов, чем другие виды лечения, такие как прогестерон (гормональное средство, используемое для профилактики преждевременных родов). Мы также не нашли достаточных данных для определения предпочтительного времени наложения шва: на ранних сроках беременности (на основании анамнеза матери) или позднее по результатам ультразвукового исследования, показывающего, укоротилась ли шейка матки.
Какая длина шейки матки говорит о вероятности преждевременных родов
Цервикометрия при беременности – что это такое
Цервикометрия – методика трансвагинального УЗИ, с помощью которой измеряют длину шейки матки. Когда шейка матки слишком короткая, существует повышенный риск преждевременных родов. О том, как делается цервикометрия и в каких случаях показано исследование, пойдет речь ниже.
Нормы длины шейки матки по неделям беременности
Цервикометрия при беременности – что это такое? Это наиболее достоверный способ измерения длины закрытой части шейки матки. Трансвагинальная ультразвуковая техника превосходит по точности трансабдоминальный способ определения длины шейки матки. Цервикометрию проводят всем беременным, но для женщин, у которых в анамнезе были случаи преждевременных родов, результаты исследования особенно важны. Этим пациенткам показана цервикометрия через каждые 15 дней в интервале с 14 до 24 недели беременности. Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Нормы длины шейки матки по неделям беременности:
- 16–20 неделя: 40–45 мм;
- 25–28 неделя: 35–40 мм;
- 32–36 неделя: 30–35 мм.
Если длина шейки матки 30 мм и более, вероятность преждевременных родов не превышает общепопуляционный показатель. Какая длина шейки матки сигнализирует о высоком риске преждевременных родов? При выявлении укороченной шейки матки (менее 15 мм) показана срочная госпитализация и комплекс мер по предотвращению преждевременных родов (цервикальный серкляж, назначение прогестерона). Если по результатам цервикометрии длина шейки матки составляет менее 25 мм, то пациентке выдают заключение «ЭХО-признаки ИЦН» с рекомендацией консультации акушера-гинеколога.
Цервикометрия: подготовка и техника проведения
Перед исследованием следует опорожнить мочевой пузырь. Цервикометрию выполняют в литотомическом положении (женщина лежит на спине с согнутыми коленями). Врач осторожно вводит ультразвуковой датчик во влагалище по направлению к переднему своду. При этом получают сагиттальный вид органа. Ориентиром для определения положения внутреннего зева служит слизистая эндоцервикса. Врач производит измерение закрытой части шейки матки, начиная от наружного зева и вплоть до V-образной выемки внутреннего зева. На этом исследование заканчивается и пациентке выдается заключение.
Цервикометрию выполняют в литотомическом положении (женщина лежит на спине с согнутыми коленями). Врач осторожно вводит ультразвуковой датчик во влагалище по направлению к переднему своду. При этом получают сагиттальный вид органа. Ориентиром для определения положения внутреннего зева служит слизистая эндоцервикса. Врач производит измерение закрытой части шейки матки, начиная от наружного зева и вплоть до V-образной выемки внутреннего зева. На этом исследование заканчивается и пациентке выдается заключение.
Трансвагинальная цервикометрия позволяет выявить ряд важных клинических состояний, которые варьируются от преждевременных родов до полигидрамниона (многоводия). Обнаружение короткой шейки матки трансвагинальным УЗИ на 18–24 неделе беременности является самым главным прогностическим параметром спонтанных преждевременных родов. Если длина шейки матки на 14–24 неделе беременности менее 15 мм, то с вероятностью 50% на сроке беременности до 33 недель могут случиться преждевременные роды. У женщин с предшествующим неблагоприятным анамнезом прослеживается закономерность: чем короче шейка матки, тем более вероятны рецидивирующие преждевременные роды, а при длине менее 10 мм степень вероятности увеличивается до 90%. Вот почему так важно во время беременности наблюдаться у гинеколога и своевременно проводить трансвагинальную цервикометрию.
У женщин с предшествующим неблагоприятным анамнезом прослеживается закономерность: чем короче шейка матки, тем более вероятны рецидивирующие преждевременные роды, а при длине менее 10 мм степень вероятности увеличивается до 90%. Вот почему так важно во время беременности наблюдаться у гинеколога и своевременно проводить трансвагинальную цервикометрию.
Цену УЗИ цервикометрии можно узнать на нашем сайте https://www.dobrobut.com
Связанные услуги:
Гинекологический Check-up
Кольпоскопия
10 вопросов гинекологу о преждевременных родах
Боязнь преждевременных родов иногда серьезно осложняет жизнь беременным женщинам. Кто из них напрасно беспокоится о вероятности «досрочного» появления малыша на свет, а кто действительно находится в зоне риска и нуждается в повышенном внимании врачей? На эти и другие вопросы обозревателя www.interfax.by ответила врач акушер-гинеколог 8-й женской консультации г. Минска Екатерина Стаховская.
Минска Екатерина Стаховская.
1. Какие роды врачи называют преждевременными?
– Доношенная беременность длится от 38 до 42 акушерских недель. Преждевременными принято считать роды, произошедшие с 22-й по 37-ю неделю (154 – 259 дней беременности, считая от первого дня последней менструации). У появившегося на свет ребенка есть шанс выжить – чем он «старше», тем благоприятнее прогноз. Если беременность завершилась до 22-й недели, врачи говорят о самопроизвольном аборте (выкидыше). В подобных случаях плод погибает.
2. Как часто происходят преждевременные роды?– По статистике, преждевременные роды не превышают 10% от общего числа родов (например, в 2012 году преждевременные роды в Беларуси составили 6-8%, в Минске – 4-6%).
3. Есть ли зависимость между преждевременными родами и возрастом беременной?– Да. Считается, что у беременных женщин младше 18 и старше 35 лет риск преждевременных родов повышается.
– Естественные и медицинские прерывания предыдущих беременностей – доказанные факторы риска преждевременных родов. Количество родов само по себе значения не имеет, а вот тяжелые травмы матки, полученные в предыдущих родах (например, разрывы шейки матки), могут провоцировать преждевременные роды.
5. Существуют ли периоды беременности, когда риск преждевременных родов возрастает?– Да. Акушеры-гинекологи выделяют 3 таких периода.
22-23-я неделя: у плода завершается формирование всех жизненно важных органов и систем. При наличии дефектов и сбоев в их работе организм женщины может «самостоятельно» избавиться от нежизнеспособного или неполноценного эмбриона.
28-я и 32-34-я неделя: у беременной женщины происходит обусловленное физиологическими изменениями в организме размягчение шейки матки.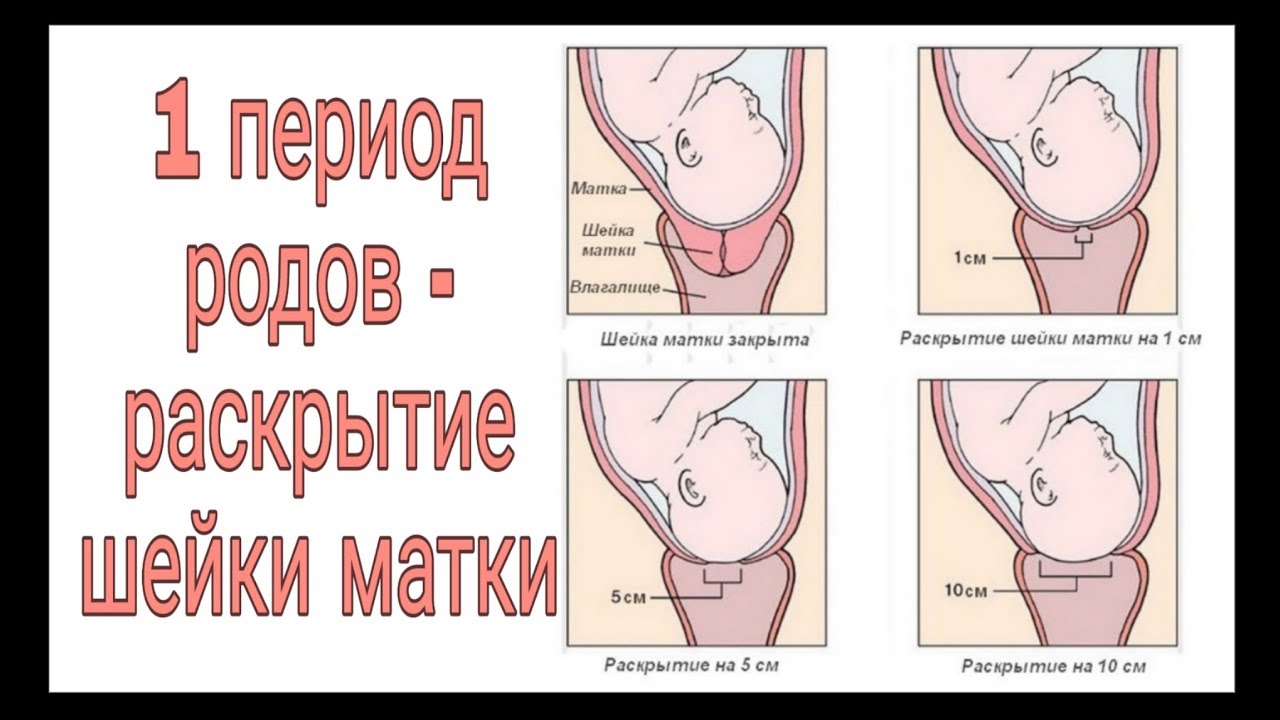 В указанные недели беременности преждевременные роды могут быть спровоцированы несколькими факторами. Так, в зоне риска оказываются женщины с гормональными нарушениями и истмико-цервикальной недостаточностью (патологическое состояние перешейка и шейки матки, выражающееся в их неспособности противостоять внутриматочному давлению и удерживать увеличивающийся плод в полости матки до своевременных родов).
В указанные недели беременности преждевременные роды могут быть спровоцированы несколькими факторами. Так, в зоне риска оказываются женщины с гормональными нарушениями и истмико-цервикальной недостаточностью (патологическое состояние перешейка и шейки матки, выражающееся в их неспособности противостоять внутриматочному давлению и удерживать увеличивающийся плод в полости матки до своевременных родов).
Невылеченные до беременности инфекции мочеполовой системы, вызванные хламидиями, микоплазмами, уреаплазмами, стрептококками, стафилококками и другими микроорганизмами, также несут угрозу родов «до срока».
Многоплодная беременность (от 2 плодов и более), неправильное положение плода в матке, многоводие – серьезные поводы для женщины особенно внимательно отнестись к себе и своим ощущениям в «критические» недели беременности. Абсолютно всем будущим мамам категорически противопоказаны тяжелые физические нагрузки и стрессы.
6. В чем опасность преждевременных родов для женщины и ребенка?– Преждевременные роды опасны и для матери, и для плода. Серьезность последствий для здоровья, а порой и жизни женщины и ребенка определяется причиной и сроком преждевременных родов. Так, если роды были спровоцированы инфекцией мочеполовой системы в организме матери, возрастает вероятность, что женщина столкнется с такими послеродовыми осложнениями, как воспалительные заболевания матки (чаще всего у родильниц развивается эндометрит), а ребенок, проходя через родовые пути, может быть инфицирован.
Серьезность последствий для здоровья, а порой и жизни женщины и ребенка определяется причиной и сроком преждевременных родов. Так, если роды были спровоцированы инфекцией мочеполовой системы в организме матери, возрастает вероятность, что женщина столкнется с такими послеродовыми осложнениями, как воспалительные заболевания матки (чаще всего у родильниц развивается эндометрит), а ребенок, проходя через родовые пути, может быть инфицирован.
В тех случаях, когда преждевременные роды наступили вследствие механической травмы, приведшей к отслойке плаценты, может произойти разрыв матки. Также важно принимать во внимание психологический аспект проблемы: женщины, пережившие преждевременные роды, часто испытывают психологический дискомфорт и страдают от послеродовой депрессии.
Для ребенка преждевременное появление на свет чревато проблемами со здоровьем, поскольку у недоношенных детей наблюдается недоразвитие различных органов и систем. Так, у детей, родившихся с экстремально низкой массой тела (до 1000 г), чаще развиваются стойкие нарушения центральной нервной системы, неврологические расстройства, нарушения зрения, слуха, дисфункциональные нарушения дыхательной, пищеварительной и мочеполовой систем.
– Болезни, которые могут «ускорить» наступление родов, врачи делят на 2 группы: генитальные и экстрагенитальные. Так, особого контроля требуют беременные женщины с гинекологическими заболеваниями воспалительного характера (хронический сальпингоофорит, эндометриоз, эндометрит), а также с аномалиями развития внутренних половых органов (двурогая матка, рудиментарная матка, перегородки в маточной полости).
2-я группа включает различные болезни сердечно-сосудистой (пороки сердца и сосудов, артериальная гипертензия), эндокринной (сахарный диабет) и мочеполовой систем (хронический пиелонефрит).
8. Какие признаки угрозы преждевременных родов беременная женщина может определить самостоятельно?– Существует 4 «красноречивых» признака угрозы преждевременных родов:
- боли внизу живота и в поясничной области – ноющие, тянущие, схваткообразные и усиливающиеся;
- тонус матки, вызванный непериодичным (!) сокращением ее мышц.
 (Если матка сокращается периодично, значит, начались роды.) Живот у беременной становится твердым как камень;
(Если матка сокращается периодично, значит, начались роды.) Живот у беременной становится твердым как камень; - выделения из влагалища – слизистые, иногда с примесью крови (особенно у женщин с патологией шейки матки, например эрозией, цервицитом).
- подтекание околоплодных вод.
Беременной женщине, обнаружившей у себя перечисленные признаки угрозы, не стоит уповать на то, что «всё само пройдет», и безответственно тянуть с визитом к врачу. Благоразумнее всего поспешить в ближайшее медучреждение – самостоятельно, а лучше всего вызвав скорую помощь. В подобных ситуациях дорога каждая минута. Конечно, опасения будущей мамы могут оказаться преувеличенными (к счастью, в большинстве случаев так и происходит), но развеять их должен специалист – акушер-гинеколог.
9. Как действовать беременной с угрозой преждевременных родов, если медицинская помощь задерживается или недоступна?– Прежде всего беременной женщине важно успокоиться, исключить любые физические нагрузки, по возможности прилечь. Половые контакты, разумеется, недопустимы. Рекомендуется принять но-шпу или препарат магния, можно использовать свечи с папаверином, сделать укол спазмолитика. Если принятые меры не принесли облегчения в течение 2 часов, следует изыскать возможность как можно скорее обратиться к врачу.
Половые контакты, разумеется, недопустимы. Рекомендуется принять но-шпу или препарат магния, можно использовать свечи с папаверином, сделать укол спазмолитика. Если принятые меры не принесли облегчения в течение 2 часов, следует изыскать возможность как можно скорее обратиться к врачу.
– Выслушав жалобы, акушер-гинеколог предлагает беременной женщине осмотр на гинекологическом кресле – обследование позволяет оценить длину и степень зрелости шейки матки. Так, короткая, мягкая и пропускающая палец (а тем более несколько пальцев) шейка матка или тонус матки насторожат специалиста. При необходимости беременной женщине будет сделана кардиотокография (КТГ) для того, чтобы произвести анализ сокращений матки. УЗИ позволит более точно определить длину шейки матки и степень ее открытия.
Беременной женщине с угрозой преждевременных родов важно оказаться в медицинском учреждении до того, как шейка матки раскроется более чем на 4 см.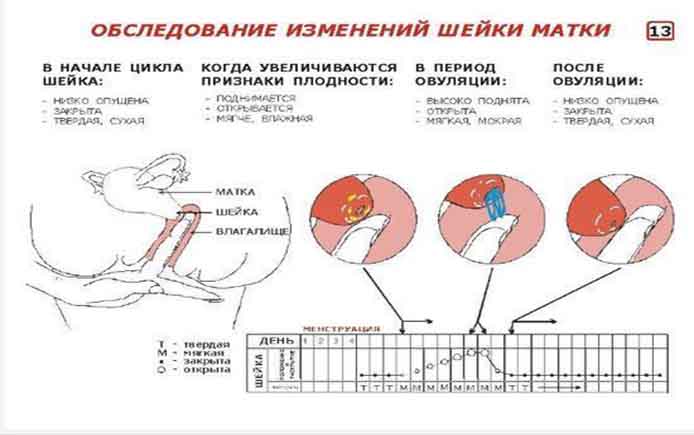 В противном случае врачебные манипуляции по устранению угрозы будут неэффективны. Остановить начавшиеся раньше времени роды, сопряженные с риском и для женщины, и для ребенка, современная медицина, увы, не в силах.
В противном случае врачебные манипуляции по устранению угрозы будут неэффективны. Остановить начавшиеся раньше времени роды, сопряженные с риском и для женщины, и для ребенка, современная медицина, увы, не в силах.
Ирина Барейко
Утрожестан при короткой шейке матки
Короткая шейка матки при беременности
Самый волшебный и волнительный период в жизни каждой женщины это беременность и появление на свет ребёночка.
Иногда, у нашего организма происходят нарушения, на генетическом фоне или после хирургических вмешательств человека, которые приводят не к самой лучшей концовке.
В таких случаях существует повышенная вероятность выкидыша и досрочного рождения или полное отсутствие возможности забеременеть. Возможно также развитие патологий непосредственно самого малыша.
Реально ли успешно выносить и родить здорового ребёнка с диагнозом ‒ «короткая шейка матки»?
Короткая шейка матки при беременности, что значит это заболевание
Местонахождение матки локализуется в зоне малого таза. Она имеет грушевидную форму, в ней плод будет находиться всю беременность до самого рождения.
Она имеет грушевидную форму, в ней плод будет находиться всю беременность до самого рождения.
Нормального размера матка составляет от 3 до 5 см, при длине 2 см ставят диагноз короткая шейка матки.
Диагностируют такое состояние после осмотра на гинекологическом кресле и дальнейшем подтверждением на вагинальном УЗИ.
Причины появления во время беременности короткой шейки матки
Частой причиной короткой шейки матки при беременности является хирургическое вмешательство по типу механического аборта также такая матка может быть уже с рождения. Гормональные сбои во время беременности, в частности, могут приводить к укорочению матки. Небезопасными сроками в таком случае есть с 1 по 27 неделю, а самый опасный это 16 неделя.
Как узнать короткая ли шейка матки во время беременности
В том случае, когда короткая шейка матки является врождённой особенностью и девушка регулярно посещает своего гинеколога с пубертатного периода, такой диагноз будет выявлен заранее и будет учитываться во время планирования беременности.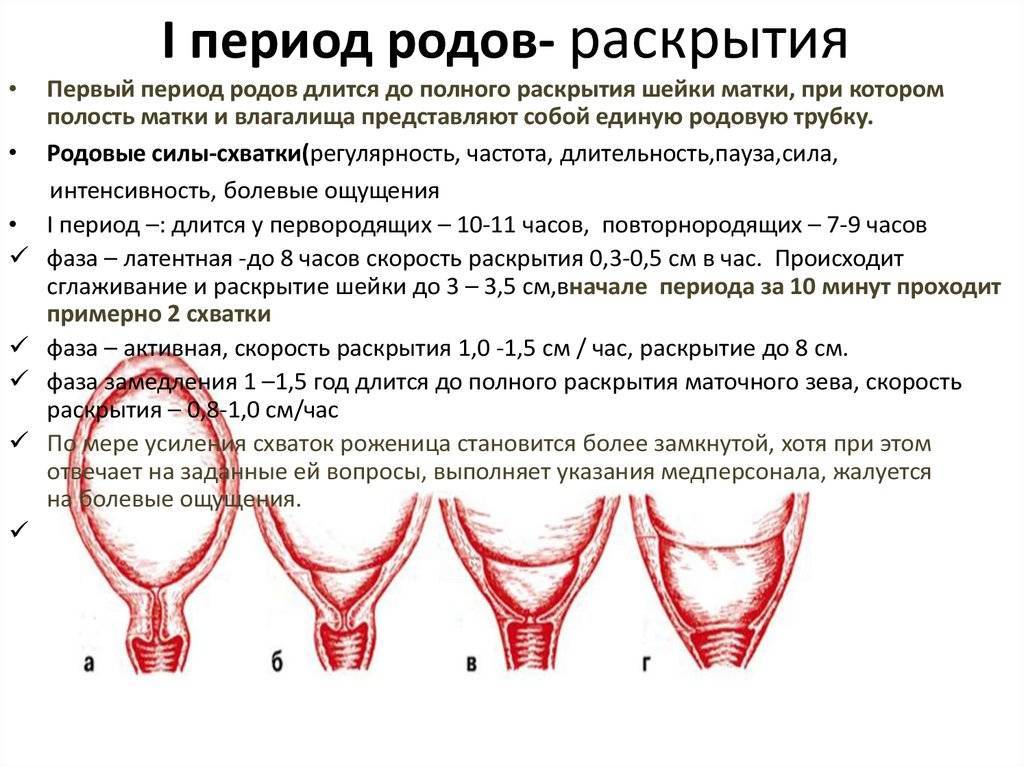
Для диагностики короткой шейки матки беременной женщины достаточно осмотра на кресле у гинеколога. В случае если врач найдёт какое-то отклонение от нормы, он обязательно направит вас на трансвагинальное УЗИ для дополнительного обследования и подтверждения или опровержения диагноза.
Последствия короткой шейки матки во время беременности
- Такое состояние матки способствует развитию иствико-цервикальной недостаточности, когда матка физически не в силах выдержать растущий и набирающий вес плод, что чревато досрочными родами или выкидышем.
- Под большим давлением стенки матки преждевременно размягчаются и открываются, давая доступ инфекциям, которые могут попасть к плоду.
- Немаловажно, что при раннем открытии матки происходят быстрые роды, во время которых получаются разрывы. Они достаточно долго заживают, даже в состоянии полного покоя, а после появления на свет малыша это не всегда возможно.
В случае если женщина беременна сразу несколькими малышами или просто крупный ребёночек, много вод, то риск значительно увеличивается.
Что нужно делать при короткой шейке матки
В первую очередь нужно регулярно посещать своего гинеколога. Такой фактор, как короткая шейка матки точно будет замечен и будут приняты меры диагностики причин появления.
В наше время медицина очень быстро развивается и есть несколько решений этой проблемы в зависимости от причины её возникновения.
Если у вас укоротилась матка вследствие гормонального дисбаланса, то существует метод лечения гормональными препаратами.
Советуем также почитать: Плацентарный полип после родов
Для предотвращения ранних родов могут накладываться швы, которые снимут перед началом родов, но это является радикальной мерой. Цервикальный серквяж делается под общим наркозом, подобранным с учётом всех особенностей беременной женщины и срока.
Существует ещё один метод для устранения риска досрочных родов и раскрытия матки. На шейку матки надевают пессарий, по-другому гинекологическое кольцо, которое и удерживает матку в стабильном состоянии.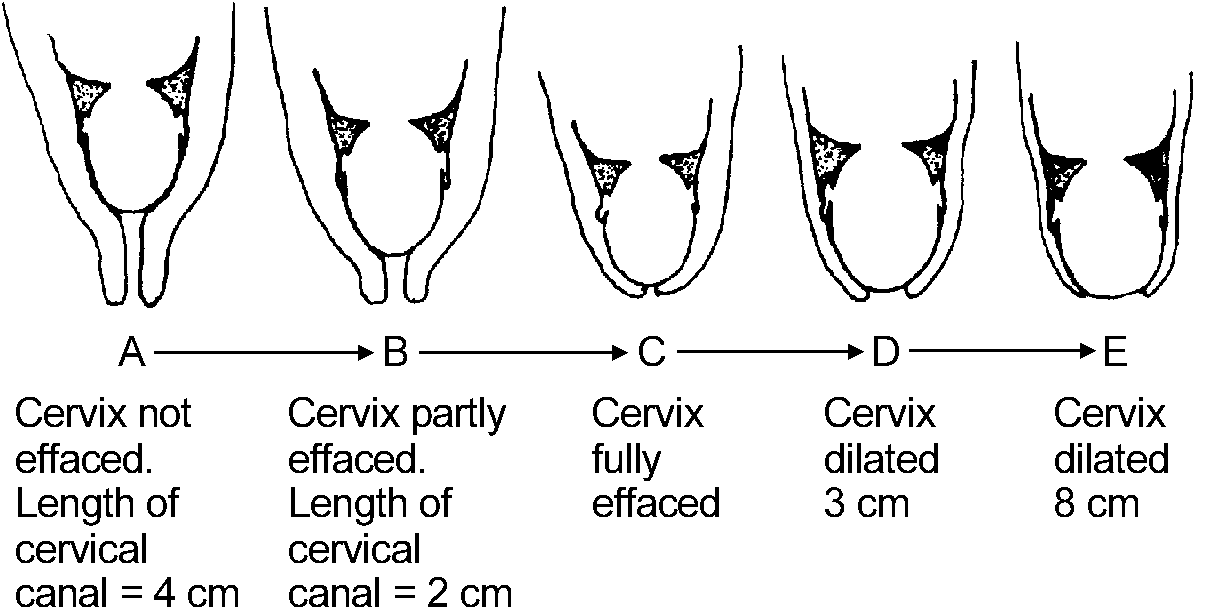
Бывают и случаи нормального вынашивания ребёнка без всех этих процедур, но такой шанс очень невелик. Стоит ли рисковать жизнью ребёнка? По рекомендациям врача, если он настаивает, нужно пройти все меры предосторожности для успешной беременности.
Не только врачи могут повлиять на ваше состояние, но и вы сами. Старайтесь избегать стрессов, планируйте свой день и не давайте себе слишком больших физических нагрузок. Посещайте специальные гимнастики и бассейн только в том случае если ваш гинеколог разрешает делать это.
Короткая шейка матки по неделям беременности
20-25-я неделя при короткой шейке матки
Короткая шейка матки при беременности 20 недель требует пристального наблюдения врача-гинеколога. На таком сроке матка начинает расти, что прибавляет риск досрочных родов.
На 20 неделе мама уже может чувствовать активные пинки своего малыша в животике и из-за того, что матка начинает прижимать брюшину, выпячивается пупок.
Такими же свойствами может характеризоваться короткая шейка матки и на 25 неделе.
30-я неделя при короткой шейке матки
Короткая шейка матки при беременности 30 недель имеет высокий процент досрочных родов. В наше время, после рождения, детки на таком сроке, под правильным присмотром врачей, могут жить. Но лучше всего выносить плод до конечного срока. Так что на этом этапе просто расслабьтесь. Не думайте о плохом, всё хорошо. Ограничьте себя в любых перенапряжениях как физических, так и эмоциональных.
32-я неделя при короткой шейке матки
Короткая шейка матки при беременности 32 недели нуждается в адекватной оценке врача-гинеколога. На таком сроке делается УЗИ, которое является последним. Малыш в это время уже практически готов к появлению на свет и после этого хорошо развиваться.
Но конечно же, надо чтобы он родился в поставленный врачом срок. Чаще всего на 32 неделе врачи предлагают госпитализацию для тщательного наблюдения пациентки и её малыша, соблюдения постельного режима, потому что дома не всегда это возможно.
Больше сна и спокойствие будет только на пользу.
Тонус матки
Как мы уже знаем короткая шейка матки это риск раннего рождения или выкидыша. Такое состояние часто сопутствует с тонусом матки.
Симптомы повышенного тонуса матки:
- Боль внизу живота;
- Кровянистые выделения;
- Чувство твёрдого живота;
- Тошнота, головокружение.
Такое состояние может диагностировать врач с помощью УЗИ, да и по перечисленным симптомам будущая мама может сама понять своё состояние и вовремя обратиться к специалисту за своевременной помощью. Если тонус матки совмещается с укороченностью, то процент досрочного рождения ребёнка или выкидыша явно поднимается. В таких случаях врачи рекомендуют наблюдаться под госпитализацией.
Советуем также почитать: Цистит при беременности
Тонус матки появляется в случае заболеваний, связанных, с почками, печенью, гипертонией, сердечно-сосудистой системой либо же злокачественным образованием.
Очень важным является эмоциональное состояние женщины. То в какой среде она находится.
Например, те, кто получают заботу и понимание от своей семьи, меньше всего попадают под риск появления тонуса матки чем те, кто находится в состоянии постоянного стресса.
При обнаружении симптомов повышенного тонуса матки нужно незамедлительно обратиться к гинекологу. Если вы по какой-то причине срочно не можете это сделать, рекомендуется принять удобное положение лёжа и полностью расслабить своё тело и мышцы.
Не нужно думать о плохом и переживать, поговорите со своим малышом, успокойтесь, погладьте свой животик, послушайте спокойную негромкую музыку. Избавьтесь от всех раздражительных факторов, которые могут вас нервировать или же влиять на психико-эмоциональное состояние.
Скорее всего, врач пропишет вам принятие гормонального средства на основе прогестерона. Такая мера нужна для того чтобы предотвратить досрочные роды.
Для чего нужен прогестерон
Этот гормон является важной частью беременности от самого зачатия до родов. Вырабатывается он сначала яичниками, а потом и плацентой. Дефицит этого гормона способствует тому, что организм женщины не примет чужое ДНК и отвергнет его как инородное тело.
Вырабатывается он сначала яичниками, а потом и плацентой. Дефицит этого гормона способствует тому, что организм женщины не примет чужое ДНК и отвергнет его как инородное тело.
Плюс ко всему прогестерон контролирует рост матки, появление молозива и грудного молока, нарастание эндометрия, что является почвой для удачного прикрепления плода к матке и дальнейшего его развития, помогает избежать гипертонуса.
С помощью прогестерона в яичниках формируются яйцеклетки и выходят для дальнейшего оплодотворения.
В случае дефицита прогестерона в организме беременной женщины с короткой шейкой матки, вместе с наложением швов и гинекологическим кольцом, не обойтись и без гормональной терапии для восстановления недостающего гормона.
Приём Утрожестана в период беременности при короткой шейке матки
Аналогом природного прогестерона является препарат Утрожестан, в состав которого входит:
- Синтетический аналог прогестерона;
- Подсолнечное масло;
- Лецитин соевый;
- Желатин;
- Глицерин;
- Титана диоксид;
- Арахисовое масло.

Этот препарат можно принимать с другими лекарствами, так как он не имеет в составе веществ, которые плохо совмещаются с другими препаратами.
Недостаток прогестерона, может, проявится на самых ранних этапах, даже на этапе планирования. В таком случае за счёт толстой оболочки фолликула яйцеклетка не может выйти с яичника и прикрепится к матке для дальнейшего развития. Такое явление называют дисфункцией яичников.
Опаснее всего в дефиците этого гормона это отторжение организмом эмбриона. В 1-2 триместре беременности приём Утрожестана ничем не навредит, а будет очень полезным в случае дефицита прогестерона. А вот на 3 триместре нужно отменить использование этого препарата.
На таком сроке вред может нанести не дефицит, а избыток этого гормона.
Советуем также почитать: Выделения во время беременности
Утрожестан никаким образом не влияет на вес будущей мамы. Он имеет свойство расслаблять матку и делает почву для прикрепления яйцеклетки благоприятной, организм без всяких проблем примет плод и в дальнейшем он будет нормально развиваться.
Как и любой другой препарат, Утрожестан имеет противопоказания:
- Неполный аборт;
- Порфирия;
- Кровянистые выделения;
- Аллергические реакции во время приёма препарата;
- Печёночная недостаточность;
- Заболевания репродуктивных органов в виде злокачественных образований.
После приёма Утрожестана рекомендуется остаться дома и отдохнуть. Этот препарат имеет побочные действия в виде головокружения, сонливости, вялости.
Количество капсул и режим принятия должен определить непосредственно врач, потому что доза напрямую зависит от индивидуальности каждой женщины и ситуаций.
Если у вас недостаток прогестерона и, помимо этого, короткая матка, а также проявляются симптомы тонуса матки, ни в коем случае не занимайтесь самолечением. Такое состояние, как мы уже знаем, увеличивает риск выкидыша в несколько раз.
При подозрении на тот или иной диагноз сразу же обращайтесь к специалисту, а до того времени постарайтесь не нервничать и отдохнуть.
В интересном положении женщине запрещено пребывать в состоянии стресса.
Помните это и делайте всё возможное для будущего вашего ребёночка.
К чему мы пришли
Такое состояние, как короткая шейка матки влечёт за собой много опасностей. Нужно посещать гинеколога в указанные сроки и не пропускать ни одного приёма. Чем раньше диагностируют такой диагноз, тем легче будет принять меры по сбережению здорового плода и дальнейшему его нормальному развитию и рождению.
Но если вышло так, что матка укоротилась уже во время беременности, незамедлительно нужно попасть к врачу и пройти дополнительную диагностику, выполнять все назначения и процедуры, следовать его рекомендациям.
Ни в коем случае нельзя принимать какие-то меры самостоятельно, назначая себе препараты. Это может привести к самым ужасающим последствиям.
Вы можете нанести вред не только себе, но и вашему ребёночку, что вовсе не желательно.
Старайтесь избегать давления в область живота и тяжёлые физические нагрузки, нужно отказаться от половой жизни до самых родов, если вы слишком эмоциональны, принимайте натуральные успокоительные:
- Настойка пустырника;
- Валериана;
- Сборы с мелиссы, мяты и ромашки;
- Масло лаванды и сандала, лимона и апельсина;
- Хвойные масла.

Но не стоит злоупотреблять такими средствами. Если вы чествуете, что можете обойтись и без них, то лучше откажитесь от их применения.
Всегда прислушивайтесь к своему организму, порой, он даёт удивительные знаки, показывая, какие процессы в данный момент происходят, не игнорируйте эти знаки, они могут стать предупредительным звоночком.
Женщина, которая хочет забеременеть, успешно выносить ребёнка, родить в указанные сроки готова на всё. Главное, не расстраивайтесь, будьте полны оптимизма и готовности, следуйте всем инструкциям вашего врача-гинеколога и вы обретёте истинное счастье, родив такое маленькое чудо и став мамой.
Применение Утрожестана при укорочении шейки матки влияет ли препарат на ход беременности и плод
Матка располагается в области малого таза. По форме напоминает грушу, её главная функция — вынашивание ребёнка. На картинке ниже можно рассмотреть строение матки:
- шейка,
- перешеек,
- дно матки,
- тело матки.

В среднем нормальная шейка матки у женщин составляет порядка 3-5 см, обычно 4. Если её длина 2 см и менее, то говорят о короткой шейке матки.
https://www.youtube.com/watch?v=ytpressru
Короткая шейка матки при беременности может быть врождённым явлением либо приобретённым после определённых хирургических вмешательств (например, механический аборт). Бывает и так, что шейка матки может укоротиться на фоне гормонального всплеска на фоне беременности. Самый опасный период в этом плане считается с 1-ой по 27-ую неделю, пик приходится на 16-ую.
Если шейка матки укорочена с рождения, то, когда женщина в обязательном порядке регулярно посещает гинеколога с момента полового созревания, это будет возможным установить задолго до наступления беременности, и учесть этот момент ещё на этапе планирования.
Если женщина уже беременна, то такой факт поможет установить простой осмотр на гинекологическом кресле. Если врач заподозрит что-то неладное, то он направит пациентку на трансвагинальное УЗИ, которое подтвердит или опровергнет его предположения.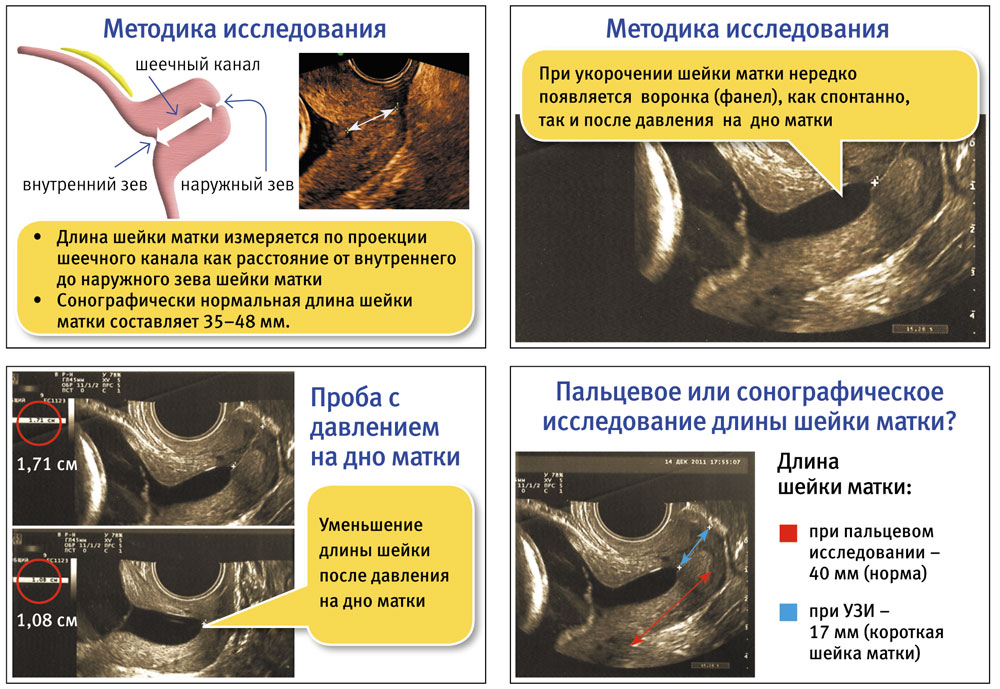
- Короткая шейка матки во время беременности являет собой один из главных признаков ИЦН (иствико-цервикальной недостаточности). Это определённое состояние, когда беременность находится под всё возрастающим риском из-за физической невозможности удержать постоянно растущий и набирающий вес в области матки. Возможен выкидыш либо преждевременные роды.
- Шейка матки под давлением постепенно раскрывается и размягчается раньше нужного срока, а, значит, велик риск попадания всевозможных инфекций к малышу.
- Плюс ко всему такое раннее раскрытие означает скоротечные роды, что чревато разрывами, которые потом довольно долго заживают при условии полного покоя и минимальных физических нагрузок. А после рождения малыша полный покой вряд ли удастся обеспечить.
Риски увеличиваются в разы, если у женщины многоводие, крупный плод либо она вынашивает сразу нескольких малышей.
Если регулярно ходить ко врачу и проходить все назначенные им обследования, то такой фактор как короткая шейка матки никак не пройдёт незамеченным. А предупреждён — значит вооружён!
А предупреждён — значит вооружён!
- К счастью, медицина сегодня шагнула далеко вперёд, потому в зависимости от конкретной ситуации, врачи предложат несколько вариантов решения данной проблемы.
- Если ИЦН — это следствие гормональной перестройки в организме, то будет назначена схема лечения медицинскими препаратами.
- Можно эту процедуру условно сравнить с надутым шариком, который завязывают верёвкой, чтобы не вышел воздух из шарика.
- Такая процедура называется цервикальный серквяж, проводится под общим наркозом, состав которого тщательно контролируется анестезиологом с учётом особенностей положения женщины и срока её беременности.
В некоторых случаях на шейку матки одевается специальное гинекологическое кольцо или пессарий, который удерживает её в стабильном состоянии без малейшего риска раскрытия и начала преждевременных родов.
Конечно, бывает, что и при диагнозе ИЦН беременность сама собой протекала благополучно и заканчивалась родами в установленный срок. Но велики шансы и потери ребёнка, стоит ли так рисковать? Если врач настаивает, что необходимы некоторые меры, то лучше их предпринять.
Но велики шансы и потери ребёнка, стоит ли так рисковать? Если врач настаивает, что необходимы некоторые меры, то лучше их предпринять.
Многое зависит и от самих будущих мамочек. Надо стараться организовывать свой ежедневый быт в тишине и спокойствии, без лишних стрессов, ссор и споров. Никаких чрезмерных физических нагрузок, а занятия специальной гимнастикой и плавание в бассейне только после официального разрешения врача-гинеколога!
https://www.youtube.com/watch?v=https:tRZSzJdGCyc
20-ая неделя — это своего рода экватор, примерно середина беременности. Большинство женщин уже чувствуют толчки своего крохи в животике.
Сейчас начался активный рост матки, она смещается к пупку и может давить на брюшную стенку, заставляя пупок выпирать наружу. Активный рост матки сопровождается риском невынашивания беременности при наличии короткой шейки.
Необходимо чёткое наблюдение у врача в этот период, как раз плановое УЗИ проводится на 20-21 неделе, не придётся лишний раз заглядывать в консультацию.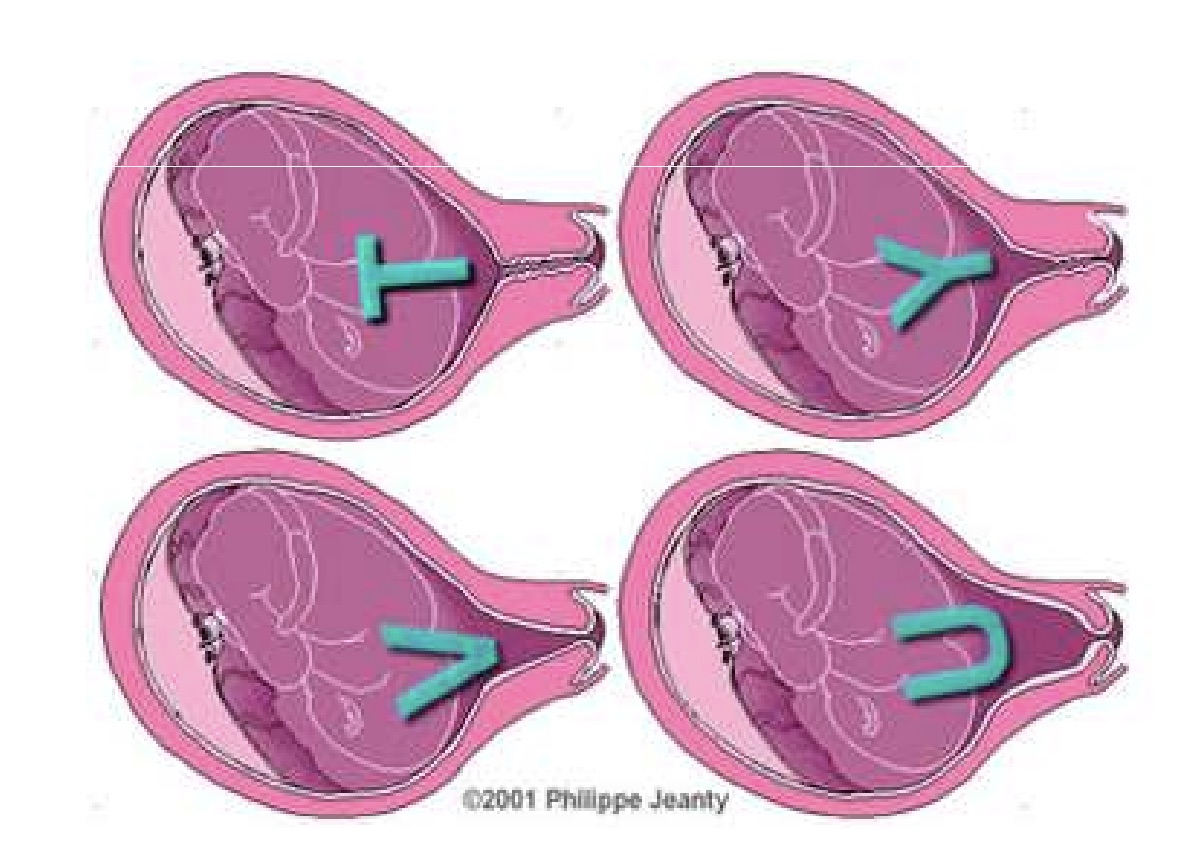
Недаром в России в декретный отпуск отправляют именно на 30-ой неделе. Живот уже немаленький, женщины достаточно неуклюжи на столь большом сроке.
Для женщин с короткой шейкой матки риск преждевременных родов увеличился на порядок, особенно если беременность многоплодная! Хорошая новость — детки, рождённые на этом сроке, уже жизнеспособные при соответствующем врачебном уходе.
Но лучше, чтобы до этого не доходило. А потому пора расслабиться, теперь без работы гораздо проще окружить себя только приятными эмоциями, побольше спать, поменьше нервничать. При короткой шейке нельзя перенапрягать себя физической нагрузкой и излишней деятельностью.
Только спокойствие и гармония!
32 недели самое время для того, чтобы сделать последнее УЗИ. При короткой шейке матки специалист обязательно оценит её состояние на этом сроке. Времени до родов всё меньше, а, значит, у малыша всё больше шансов на выживание и нормальное развитие после родов.
Но лучше, чтобы всё-таки он родился в срок. Рекомендации остаются прежними — побольше сна и отдыха.
Возможно, на таком большом сроке врач пропишет постельный режим или даже предложит госпитализацию, чтобы беременная была под контролем врачей и уж точно соблюдала постельный режим, который дома не так-то просто организовать.
Короткая шейка матки при беременности напрямую связана с угрозой прерывания беременности, а, значит, часто сопровождается повышенным тонусом матки.
Признаки тонуса матки:
- Боли в нижней части живота.
- Выделения с кровью.
- Ощущение каменного, твёрдого, напряжённого живота.
- Головокружения, приливы тошноты.
Определить повышенный тонус матки сможет гинеколог на осмотре, а подтвердить его возможно с помощью аппарата УЗИ. В некоторых случаях будущая мамочка сможет предположить и сама по описанным выше признакам. Если при повышенном тонусе у женщины наблюдается короткая шейка матки, риски выкидыша или преждевременных родов повышаются в разы. Возможна даже госпитализация.
Возможна даже госпитализация.
Утрожестан при укорочении шейки матки: влияет ли препарат на ход беременности и плод?
Укорочение шейки матки – одна из неприятностей, с которой может столкнуться будущая мама. О существующей истмико-цервикальной недостаточности (ИЦН) женщина часто не догадывается вплоть до 15 недели.
Мягкая, недостаточно длинная шейка матки может привести к выкидышу или преждевременным родам. Один из вариантов первой помощи при этом – прием Утрожестана.
Препарат помогает выровнять гормональный фон и сохранить беременность.
Зачем Утрожестан назначают беременным?
Успешный ход беременности во многом зависит от достаточного уровня прогестерона – гормона, который поддерживает развитие плода. После зачатия его вырабатывает временная эндокринная железа – желтое тело на месте вышедшей яйцеклетки. Прогестерон готовит стенки матки для имплантации плодного яйца, вызывает загустение цервикальной слизи, что предотвращает попадание инфекции в матку.
С 16 недели беременности выработка прогестерона возлагается на плаценту. При недостаточном продуцировании гормона возникает такая патология, как ИЦН.
При этом будущая мама может наблюдать мажущие выделения, которые свидетельствуют об угрозе прерывания беременности. Короткую шейку матки диагностируют во время УЗИ.
После него будущую маму госпитализируют и назначают лечение, чтобы предотвратить спазмы и раскрытие матки, повысить упругость шейки.
Утрожетан беременным выписывают не только при короткой шейке матки. Показаниями к его приему выступают состояния, связанные с недостатком прогестерона:
- миомы, фибромиомы;
- кровянистые выделения;
- тонус матки;
- профилактика угрозы выкидыша;
- беременность путем ЭКО;
- беременность с недостаточностью лютеиновой фазы;
- самопроизвольные аборты, преждевременные роды в анамнезе.
Как препарат влияет на организм будущей матери и плод?
Утрожестан выпускают в виде капсул и вагинальных свечей, которые нормально переносятся будущей мамой и не влияют на развитие малыша. Препарат не меняет выработку женских гормонов, не вызывает набор лишнего веса. Он не влияет на гормональную систему плода, при этом помогает многим женщинам выносить и вовремя родить ребенка.
Препарат не меняет выработку женских гормонов, не вызывает набор лишнего веса. Он не влияет на гормональную систему плода, при этом помогает многим женщинам выносить и вовремя родить ребенка.
Есть многочисленные отзывы матерей, которым Утрожестан помог выносить ребенка при тонусе матки, фибромиоме, патологиях шейки матки (в том числе короткой шейке). Это высокоэффективный препарат, который хорошо помогает при дисбалансе женских гормонов в организме. Вместе с тем, важно принимать капсулы правильно, только под контролем акушера-гинеколога.
Как принимать средство при укороченной шейке матки и других патологиях?
Дозировку и способ приема гормонального препарата назначает врач. Он опирается на информацию о состоянии пациентки, учитывает выраженность недостатка прогестерона в ее организме. Прием следует вести строго по инструкции. Обычно назначают одну из следующих схем:
- Перорально 200-300 мг за несколько приемов. Утренняя доза может составлять 100 мг, остальное беременная пьет в течение дня.

- При угрозе выкидыша следует единовременно принять 400 мг и дублировать каждые 7-8 часов до стабилизации состояния под контролем врача. После улучшения суточную порцию снизить до 200 мг. Принимать лекарство до 36 недели.
- При вагинальном введении свечей ежедневная доза составляет 200 мг. При необходимости врач примет решение об увеличении приема до 400 мл и более.
- При угрозе преждевременных родов средство назначают в период с 22 по 36 неделю в дозировке 200-400 мл каждые 12 часов.
- На ранних сроках (до 12 недели) оптимальная доза для сохранения беременности – 100-200 мг в сутки. Если беременность наступила в результате ЭКО, ее повышают до 300-600 мг.
Как правильно отменять препарат?
Во избежание резкого гормонального дисбаланса Утрожестан следует отменять постепенно. Суточную дозу еженедельно снижают до 100 мл. В этот период женщине важно внимательно следить за своим состоянием. Кровотечения у нее быть не должно. В зависимости от того, в какой дозировке будущая мама принимает препарат, отказ от него длится 3-6 недель.
Утрожестан при короткой шейке матки
Счастье беременности сопоставлено с рисками ее потерять. Выносить ребенка – это не менее сложная задача для женщины, чем его зачать. Проблемы, подстерегающие женщину на этом пути разнообразны.
Одной из причин самопроизвольных является истмико-цервикальная недостаточность или ИЦН. Речь идет о мягкой, недостаточной длинной шейке матки. В данной ситуации Утрожестан при короткой шейке матки является одним из вариантов первой помощи.
Вводимый препарат помогает организму выровнять гормональный фон, от которого зависит жизнь ребенка.
Показания
Для нормального течения беременности, особенно на ранних сроках необходим достаточный уровень прогестерона в крови. В первые недели за выработку его выработку отвечает желтое тело в яичниках, что осталось после того как произошла овуляции.
Утрожестан для шейки матки при беременности является поставщиком недостающего прогестерона.
Именно этот гормон необходим для успешно прикрепления эмбриона в полость матки, важен для нормального функционирования молочных желез, для дальнейшего кормления грудью ребенка.
Также он требуется для подготовки органов к вынашиванию и родам – он обеспечивает расслабление матки, ее рост и устраняет угрозу самопроизвольного аборта
ИЦН, если о ней не было известно до зачатия, чаще всего диагностируется на 14-17 неделях с помощью УЗИ. В этот период женщина может наблюдать у себя легкие мажущие выделения, которые свидетельствуют об угрозе выкидыша.
Утрожестан при беременности при короткой шейке матки оказывает непосредственное влияние на процесс вынашивания.
Он помогает устранить спазмы матки и сделать более упругой саму шейку, тем самым предотвратить раскрытие цервикального канала.
Ощущения женщины от терапии
Влияние вводимого прогестерона на организм беременной женщины обычно мало ощутимо физически.
Результатом приема гормона может быть некоторая сонливость, головокружение и легкое недомогание – это как побочные эффекты. Многие женщины интересуются, поднимает ли Утрожестан базальную температуру.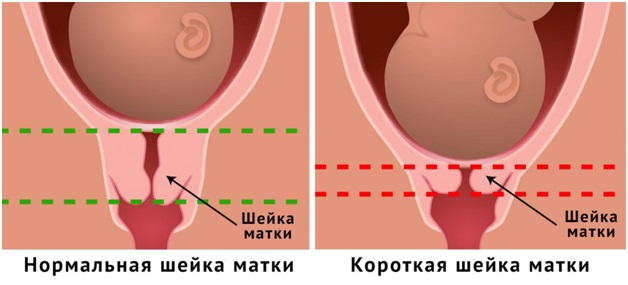
Официальных данных о таком эффекте от производителя нет. Но, все же существует определенное гипертермическое влияние на организм.
Как и прогестерон, вырабатываемый организмов, утрожестан влияет на базальную температуру женщины. Те женщины, что регулярно ведут график своей бт, отмечают, что базальная температура при приеме Утрожестана повышается на 0,1-0,5 градуса.
Это нормальная реакция организма, как в лютеиновой фазе цикла, так и во время беременности на ранних сроках. В редких случаях еще Утрожестан повышает температуру тела – вызывает недомогание. Но, обычно такое явление проходит самостоятельно, спустя несколько часов после приема.
Что лучше прогестерон в уколах или Утрожестан? Продукт выпускается в капсулах по 100 и 200 мг. Рациональней при беременности использовать вагинальное введение препарата. Нет нагрузки на печень, гормон подается прямо в цель. Аналогом являются уколы прогестерона. Но не все женщины готовы терпеть инъекции. В любом случае, выбор препаративной формы, дозировку гормона подбирает врач.
В любом случае, выбор препаративной формы, дозировку гормона подбирает врач.
Тонкости терапии
Одной из особенностей приема гормональных препаратов является способ прекращения терапии. Завершать прием препарата следует постепенно, с каждым разом уменьшая дозу на 25-50 мг. Ситуация, когда после отмены Утрожестана тянет низ живота — не редкость. Она в большинстве случаев свидетельствует, как раз о раннем или резком окончании терапии.
Может ли от Утрожестана болеть низ живота? Такое явления иногда наблюдается. В список побочных эффектов оно не входит. Важно, когда тянет живот после Утрожестана, постараться дифференцировать состояние от болей, при растущей матке, что является относительной нормой при беременности. Если возникли такие симптомы необходимо сообщить врачу.
Редко бывает, что таким образом проявляется индивидуальная непереносимость на вводимый гормон или составляющие препарата. Такой сигнал может свидетельствовать о некорректной дозе препарата и появлении угрозы выкидыша.
Может ли быть мазня от Утрожестана? Основная цель прогестерона сберечь беременность.
Часто назначение препарата проходит как раз при появлении первых симптомов самопроизвольного аборта – мажущих кровянистых выделений.
Поэтому, реакция организма, когда начались после Утрожестана кровянистые выделения, требует срочной консультации специалиста. Необходимо провести УЗИ и убедиться, что с ребенком все хорошо.
Как и любой другой медикаментозный препарата, утрожестан назначается специалистом, который наблюдает беременную женщину. В идеале, после анализа крови на уровень гормона в крови, так как КШМ может возникать по целому ряду причин, не только из-за нехватки прогестерона. Любые самостоятельные действия могут только навредить. Ведь кроме низкой концентрации гормона, опасно и его превышение.
Мамлайф — приложение для соврeменных мам
Скачать для iPhone, Android
Подскажите, а от утрожестана шейка матки удлиняется? ???? (прописали в ЖК сказали понаблюдают недельку) если будет ещё короче то поставят пессарий. В интернете по этому поводу ничего не нашла. (прочитала что пессарий не особо и помогает сохранить беременность) не знаю что думать и чего ждать!)
В интернете по этому поводу ничего не нашла. (прочитала что пессарий не особо и помогает сохранить беременность) не знаю что думать и чего ждать!)
- Открыть в приложении
- В приложении Вы сможете просмотреть все фотографии этой записи, а также прокомментировать и почитать другие посты автора
- В приложении Мамлайф —быстрее и удобнее
Короткая шейка матки при беременности: причины
Укорочение шейки матки может привести к существенной угрозе для течения родов. Это состояние грозит развитием истмико-цервикальной недостаточности. Данная патология может привести к преждевременным родам.
Сильные физические нагрузки в этом случае могут способствовать ухудшению общего состояния матери и ее малыша. Без медицинского вмешательства в такой ситуации уже не обойтись.
Если слизистые оболочки данного органа начинают сильно размягчаться на фоне укорочения, просвет шейки расширяется. Это способствует тому, что риск инфицирования малыша возрастает многократно. Также такая ситуация способствуют и проникновению болезнетворных микробов в полость матки и в цервикальный канал.
Также такая ситуация способствуют и проникновению болезнетворных микробов в полость матки и в цервикальный канал.
Слишком короткая матка, по статистике, приводит к учащению преждевременных родов. Врачи отмечают, что женщинам, страдающим данной патологией, может потребоваться проведение экстренного родовспоможения на 34- беременности.
Узкая и короткая матка, особенно у миниатюрных женщин, способствует тому, что во время родов у них могут быть различные травмы и разрывы. В этом случае может потребоваться . Такое состояние требует более длительной реабилитации и может существенно усугубить первые недели жизни после долгожданных родов.
Довольно часто короткая шейка матки приводит к развитию ее гипертонуса. Данная патология также увеличивает риск наступления преждевременных родов.
Проявляется это состояние появлением болезненности в животе, кровянистых выделений из влагалища, головокружением и сильной усталостью.
Выявить данную патологию может только акушер-гинеколог во время проведения расширенного гинекологического осмотра.
Если гипертонус на фоне короткой шейки матки выявляется уже на поздних сроках беременности, то в опасной ситуации может потребоваться даже госпитализация. В этом случае будущей маме будет проведено интенсивное лечение в условиях стационара. «Лечь на сохранение» в данной ситуации предложат также женщинам, имеющей многоплодную беременность.
Достоинства утрожестана
Лекарство хорошо переносится, не меняет гормональный фон, не вызывает привыкания. При его приеме не происходит сбой обменных процессов, провоцирующий быстрый рост веса.
У плода не возникает гормональный дисбаланс. Утрожестан помогает не только выносить младенца, но и зачать его.
После назначения лекарства состояние беременных женщин становится стабильным через короткий промежуток времени. Исчезает риск выкидыша.
Препарат эффективен для профилактики преждевременных родов, которые могут быть вероятными из-за патологий шейки матки. Он активно используется при планировании беременности и повышает возможность зачатия.
Прогестерон вместе с эстрогенами отвечают за развитие плода. Поэтому назначение таких гормональных препаратов в ряде случаев необходимо. Иногда женщины их боятся, считая, что нарушится гормональный фон. Этого не произойдет.
А отказ от лекарств приводит к патологиям в формировании плода, сокращению матки, снижению скорости деления клеток эмбриона, из-за чего он перестанет расти. Может развиться внутриутробная инфекция, остановиться развитие плаценты.
Гормональные средства расслабят матку, помогут плоду закрепиться, создадут из слизи пробку, препятствующую проникновению инфекций. Приведут в порядок нервную систему женщины и не допустят новой овуляции. Поэтому, если врач назначил такие препараты, принимать их необходимо точно по схеме, которую он предложил.
Читайте, можно ли летать на самолете при беременности, почему плохое настроение в интересном положении или как родить здорового малыша после замершей беременности.
До скорых встреч в блоге Анны Любимовой — мамадеточек. ру!!!
ру!!!
Утрожестан при короткой шейке матки
Счастье беременности сопоставлено с рисками ее потерять. Выносить ребенка – это не менее сложная задача для женщины, чем его зачать. Проблемы, подстерегающие женщину на этом пути разнообразны.
Одной из причин самопроизвольных является истмико-цервикальная недостаточность или ИЦН. Речь идет о мягкой, недостаточной длинной шейке матки. В данной ситуации Утрожестан при короткой шейке матки является одним из вариантов первой помощи.
Вводимый препарат помогает организму выровнять гормональный фон, от которого зависит жизнь ребенка.
Показания
Для нормального течения беременности, особенно на ранних сроках необходим достаточный уровень прогестерона в крови. В первые недели за выработку его выработку отвечает желтое тело в яичниках, что осталось после того как произошла овуляции.
Далее, после полноценного формирования плаценты, роль синтезатора гормона ложиться на нее. Одной из причин ИЦН с патологичной короткой шейкой матки является изменение гормонального фона женщины.
Утрожестан для шейки матки при беременности является поставщиком недостающего прогестерона.
Именно этот гормон необходим для успешно прикрепления эмбриона в полость матки, важен для нормального функционирования молочных желез, для дальнейшего кормления грудью ребенка.
Также он требуется для подготовки органов к вынашиванию и родам – он обеспечивает расслабление матки, ее рост и устраняет угрозу самопроизвольного аборта
ИЦН, если о ней не было известно до зачатия, чаще всего диагностируется на 14-17 неделях с помощью УЗИ. В этот период женщина может наблюдать у себя легкие мажущие выделения, которые свидетельствуют об угрозе выкидыша.
Утрожестан при беременности при короткой шейке матки оказывает непосредственное влияние на процесс вынашивания.
Он помогает устранить спазмы матки и сделать более упругой саму шейку, тем самым предотвратить раскрытие цервикального канала.
Ощущения женщины от терапии
Влияние вводимого прогестерона на организм беременной женщины обычно мало ощутимо физически.
Результатом приема гормона может быть некоторая сонливость, головокружение и легкое недомогание – это как побочные эффекты. Многие женщины интересуются, поднимает ли Утрожестан базальную температуру.
Официальных данных о таком эффекте от производителя нет. Но, все же существует определенное гипертермическое влияние на организм.
Как и прогестерон, вырабатываемый организмов, утрожестан влияет на базальную температуру женщины. Те женщины, что регулярно ведут график своей бт, отмечают, что базальная температура при приеме Утрожестана повышается на 0,1-0,5 градуса.
Это нормальная реакция организма, как в лютеиновой фазе цикла, так и во время беременности на ранних сроках. В редких случаях еще Утрожестан повышает температуру тела – вызывает недомогание. Но, обычно такое явление проходит самостоятельно, спустя несколько часов после приема.
Что лучше прогестерон в уколах или Утрожестан? Продукт выпускается в капсулах по 100 и 200 мг. Рациональней при беременности использовать вагинальное введение препарата. Нет нагрузки на печень, гормон подается прямо в цель. Аналогом являются уколы прогестерона. Но не все женщины готовы терпеть инъекции. В любом случае, выбор препаративной формы, дозировку гормона подбирает врач.
Рациональней при беременности использовать вагинальное введение препарата. Нет нагрузки на печень, гормон подается прямо в цель. Аналогом являются уколы прогестерона. Но не все женщины готовы терпеть инъекции. В любом случае, выбор препаративной формы, дозировку гормона подбирает врач.
Тонкости терапии
Одной из особенностей приема гормональных препаратов является способ прекращения терапии. Завершать прием препарата следует постепенно, с каждым разом уменьшая дозу на 25-50 мг. Ситуация, когда после отмены Утрожестана тянет низ живота — не редкость. Она в большинстве случаев свидетельствует, как раз о раннем или резком окончании терапии.
Может ли от Утрожестана болеть низ живота? Такое явления иногда наблюдается. В список побочных эффектов оно не входит. Важно, когда тянет живот после Утрожестана, постараться дифференцировать состояние от болей, при растущей матке, что является относительной нормой при беременности. Если возникли такие симптомы необходимо сообщить врачу.
Редко бывает, что таким образом проявляется индивидуальная непереносимость на вводимый гормон или составляющие препарата. Такой сигнал может свидетельствовать о некорректной дозе препарата и появлении угрозы выкидыша.
Может ли быть мазня от Утрожестана? Основная цель прогестерона сберечь беременность.
Часто назначение препарата проходит как раз при появлении первых симптомов самопроизвольного аборта – мажущих кровянистых выделений.
Поэтому, реакция организма, когда начались после Утрожестана кровянистые выделения, требует срочной консультации специалиста. Необходимо провести УЗИ и убедиться, что с ребенком все хорошо.
Как и любой другой медикаментозный препарата, утрожестан назначается специалистом, который наблюдает беременную женщину. В идеале, после анализа крови на уровень гормона в крови, так как КШМ может возникать по целому ряду причин, не только из-за нехватки прогестерона. Любые самостоятельные действия могут только навредить.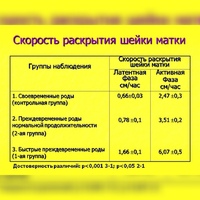 Ведь кроме низкой концентрации гормона, опасно и его превышение.
Ведь кроме низкой концентрации гормона, опасно и его превышение.
Укоротилась шейка матки при беременности причины
Беременная женщина в наше время должна спокойно воспринимать новости о патологиях и отклонениях вынашивания ребёнка. Во-первых, современная медицина обладает огромными возможностями и методами лечения, а во-вторых, излишняя нервозность может только навредить состоянию женщины и плода. Итак, поговорим об укорочении шейки матки при беременности. Почему она возникает, чем грозит и что обычно в такой ситуации предпринимают врачи.
Шейка матки и беременность
Когда медики говорят о короткой шейке матки при беременности, с подтверждением диагноза результатами исследований, то это может быть симптомом истмико-цервикальной недостаточности (ИЦН). Она, в свою очередь, является причиной самоабортов и преждевременных родов. Диагноз «истмико-цервикальная недостаточность» обозначает, что шейка матки и перешеек не справляются с постоянно возрастающей нагрузкой давления плода и околоплодных вод. Такое явление приводит к досрочному раскрытию шейки. Напомним, что шейка и перешеек являются частью родовых путей женщины. Иногда шейка от природы бывает небольшой длины. А зачастую укорочение шейки матки у женщины происходит в результате разных видов внутриматочных вмешательств, связанных с её расширением. Это могут быть аборты, выскабливания, предыдущие роды с травматизацией мышечного кольца шейки матки. На месте травмы появляются рубцы, нарушается способность мышц к растяжению, сокращению — и шейка укорачивается.
Такое явление приводит к досрочному раскрытию шейки. Напомним, что шейка и перешеек являются частью родовых путей женщины. Иногда шейка от природы бывает небольшой длины. А зачастую укорочение шейки матки у женщины происходит в результате разных видов внутриматочных вмешательств, связанных с её расширением. Это могут быть аборты, выскабливания, предыдущие роды с травматизацией мышечного кольца шейки матки. На месте травмы появляются рубцы, нарушается способность мышц к растяжению, сокращению — и шейка укорачивается.
Почему при беременности укорачиваются шейка матки?
Укорачивание шейки матки на протяжении беременности может быть вызвано гормональными нарушениями. Как правило, это происходит на сроке от 11 до 27 недель беременности, а чаще всего с 16 недели. В это время у ребёнка развивается активность надпочечников. Они выделяют андрогены — гормоны, провоцирующие развитие укорачивания шейки матки. Под их влиянием шейка матки размягчается, укорачивается и раскрывается. Сама беременная может не подозревать о том, что у нее формируется ИЦН. Ведь тонус матки при этом может быть и в норме.
Ведь тонус матки при этом может быть и в норме.
Обычно ИЦН диагностирует врач во время осмотра женщины на гинекологическом кресле. Подтверждают диагноз с помощью влагалищного УЗИ. Когда длина шейки матки меньше 2 см, а диаметр внутреннего зева более 1 см, то можно констатировать признаки ИЦН.
Если при беременности шейка матки укоротилась, то это является поводом для пристального контроля врача-гинеколога. Когда эта проблема вызвана избытком андрогенов, как правило, назначают лечение препаратом дексаметазон. Также для лечения применяют препараты, расслабляющие гладкую мускулатуру матки, успокаивающие средства, витамины. Обычно после нескольких недель такой терапии состояние шейки стабилизируется. В противном случае делают хирургическую коррекцию. Это означает, что на шейку накладывают швы. Как правило, такую процедуру делают до 28 недель беременности. Другой вариант исправления проблемы — акушерский пессарий, то есть специальное устройство, удерживающее матку в правильном положении и снижающее давление плодных вод на шейку. Этот вариант лечения приемлем после 28 недель беременности.
Этот вариант лечения приемлем после 28 недель беременности.
Чем опасна короткая шейка матки при родах?
Если укорочение шейки происходит непосредственно перед родами, то это считается нормальным подготовительным процессом. Вместе с тем, короткая шейка матки при родах может стать фактором начала стремительных родов. Они, в свою очередь, чреваты разрывами шейки и влагалища.
Медицинская статистика говорит о том, что укорочение шейки при беременности может быть нормой для женщин, у которых роды не первые.
Во избежание негативного влияния укорочения шейки матки на роды, беременная женщина должна постоянно и неукоснительно соблюдать назначения врача, вовремя проходить медицинские обследования и посещать гинеколога в указанные ей сроки.
Порой даже во время благополучно протекающей беременности случаются неприятные неожиданности. К подобным диагнозам относится укорочение шейки матки.Женщина может не догадываться о существующей патологии ни до беременности, ни с ее наступлением.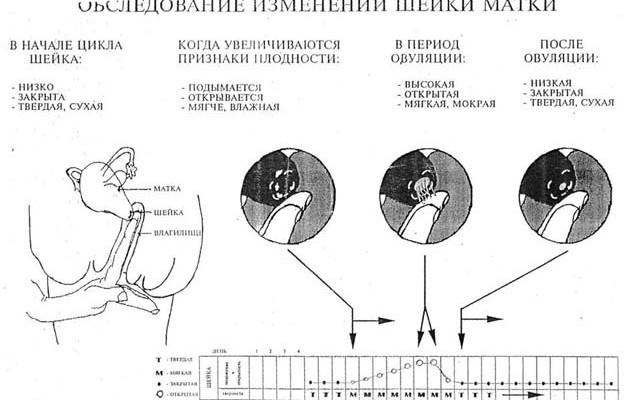
Проблема проявится лишь после 15 недели, когда начинается активный рост плода и увеличивается его давление на шейку матки. Диагноз «укорочение шейки матки» напрямую связан с истмико-цервикальной недостаточностью — опасным состоянием, угрожающим прерыванием беременности.
Функция шейки матки: к чему приводят отклонения от нормы?
Шейкой называют нижнюю часть матки. Это своеобразный мышечный затвор, удерживающий плод в животе матери, защищающий его от механических повреждений и инфекций. Часть шейки, обращенную к влагалищу, называют внешним зевом, а внутренний край — внутренним зевом.
С ростом плода шейка растягивается со стороны внутреннего зева и, соответственно, становится короче. Если в процесс включается и внешний зев, нарушается запирательная функция шейки, возникает угроза выпадения плодных оболочек, инфицирования, выкидыша.
Даже в отсутствии симптомов заболевания, рекомендуется контроль размеров шейки матки на сроке 24 недели. Нормой считается значение 3,5 см. Укорочение шейки до 2,2 см говорит о возможности выкидыша в 20% случаев, а укорочение до 1,5 см повышает риск преждевременных родов на 50%.
Укорочение шейки до 2,2 см говорит о возможности выкидыша в 20% случаев, а укорочение до 1,5 см повышает риск преждевременных родов на 50%.
Диагностика: каковы симптомы?
Как таковых симптомов патология укорочения шейки матки не имеет. Возможную опасность заметит врач во время планового акушерского осмотра. Но для уточнения диагноза женщину направляют на УЗИ.
Обследование влагалищным датчиком позволит произвести точные измерения и оценить возникшую угрозу.
При этом на сроке 16-20 недель нормой считается шейка матки 4-4,5 см, на 26-28 неделе нормой будет 3,5-4 см, а вот ближе к родам шейка естественным образом укорачивается и в 34-36 недель размер 3,5-3 см станет показателем подготовки родовых путей к моменту появления малыша на свет.
За 1-2 недели до родов шейка уменьшается до 1 см, это говорит о раскрытии и сглаживании стенки со стороны внутреннего зева.
Причины
Некоторые причины доступны для диагностики еще наступления беременности. В их числе:- врожденные анатомические особенности;
- травмы шейки в результате предыдущих родов или абортов;
- рубцы после затяжного воспалительного процесса.

Но если женщина прошла врачебный осмотр и проблем в шейкой матки не обнаружено, может ли она быть уверена, что проблема не коснется ее в период беременности? Такой гарантии врач дать не сможет. Некоторые факторы, отсутствующие в обычном состоянии и связанные именно с беременностью, также могут оказать влияние на состояние шейки.
Это может быть и гормональный дисбаланс в организме самой женщины, и включившаяся в работу эндокринная система растущего плода. Примерно к 16-18 неделе, когда сформированы надпочечники, начинается продукция андрогенов. Под влиянием гормонов ткани шейки матки становятся мягче, податливее, быстрее раскрываются под нагрузкой плодного пузыря.
«Запас прочности», заложенный природой, достаточен для благополучного вынашивания обычной беременности, когда в организме матери развивается один плод средне-стандартных размеров. Но при вынашивании близнецов давление на шейку матки значительно увеличивается: и из-за дополнительного веса, и из-за нетипичного положения малышей в утробе.
Под давлением шейка матки становится шире и, соответственно, короче. То же самое происходит, если будущий малыш слишком стремительно набирает вес. В такой ситуации даже может развиться истмико-цервикальная недостаточность.
Если вблизи внутреннего зева находится не маленькая головка ребенка, а плацента — более крупный, широкий орган, это ведет к излишнему растяжению матки в нижней части, следствием чего станет укорочение шейки.
Возможно, будет рекомендовано изменение режима, прием витаминов, поддерживающих препаратов.
Чем опасно укорочение шейки матки?
Важную роль играет не только факт диагностики укорочения, но и срок беременности, на котором это произошло.
Укорочение во 2 триместре
Если патология обнаружена на достаточно ранних сроках, от 15 до 26 недели, то велика вероятность преждевременных родов. А это значит, что требуется дополнительное наблюдение за развитием беременности.Возможно, придется специальными медикаментами подготовить легкие малыша к появлению на свет.
- если на указанном сроке размер шейки матки не превышает 2-2,5 см — с большой долей вероятности ребенок родится не позднее 36 недель;
- если шейка 1,5-2 см — появление малыша произойдет на 33-34 неделе;
- при размере менее 1 см беременность вряд ли удается доносить дольше 32 недель.
В этом случае роды будут происходить в специальном стационаре, где есть условия для выхаживания маловесных недоношенных детей. Новорожденный будет помещен в отделение детской реанимации, а домой будет выписан после того, как подрастет и наберет вес.
Укорочение в 3 триместре
Укорочение, диагностированное в третьем триместре, уже не угрожает столь ранними родами, но развитие истмико-цервикальной недостаточности может привести к инфицированию околоплодных вод или выпадению плодных оболочек.
Поэтому женщине следует особенно внимательно отнестись к вопросам гигиены и режиму отдыха. Регулярно посещать врача для контроля состояния шейки матки.
Как сохранить беременность?
Меры по сохранению беременности зависят от причин укорочения, сроках диагностики, развитии (либо отсутствии) симптомов истмико-цервикальной недостаточности:- Если причина в предыдущих травмах или анатомических особенностях и матка укорочена еще до наступления беременности, возможна хирургическая пластика.

Восстанавливается эластичность мышцы и ее размер. Беременность возможна через несколько месяцев после операции.
- Укорочение шейки во время беременности, вызванное гормональным дисбалансом, корректируется соответствующими медикаментами, диетой, витаминотерапией.
- При выраженной ИЦН и угрозе раннего раскрытия, на шейку матки накладываются швы или устанавливается медицинский пессарий.
Оба метода направлены на механическое удержание стенок шейки матки в сомкнутом состоянии. Пессарий играет еще и дополнительную роль медицинского бандажа, перераспределяя давление на нижний сегмент матки и предотвращая сглаживание шейки раньше срока.
Профилактические меры
Правильное лечение вагинитов и прочих воспалительных заболеваний половых органов позволит сохранить эластичность шейки матки. Это в равной мере относится и к периоду до беременности, и к беременным женщинам.
Витамины или назначенная врачами гормонотерапия позволяют нормализовать плотность мышечной ткани и проведение импульсов, помогут шейке матки в выполнении ее главных функций.
Избыточный вес самой женщины и несоблюдение диеты во время беременности дают дополнительную нагрузку на органы. Важно следить за питанием и динамикой веса в период беременности.
Если диагностировано укорочение, необходимо ограничить физические нагрузки, поднятие тяжестей, наклоны. Женщина должна иметь возможность прилечь 2-3 раза в течение дня и иметь полноценный ночной отдых.
При установке пессария или наложении швов, врач расскажет о дополнительных особенностях режима. Потребуется госпитализация накануне планируемых родов.
Диагноз «укорочение шейки матки» поставленный во время беременности, означает отклонение диагностированных размеров от нормы. Но не всегда говорит об угрозе преждевременных родов. Возможно сохранение запирательной функции шейки при соблюдении режима и выполнении назначений врача.
Приветствую вас, девочки!
Слышали ли вы о такой патологии, как короткая шейка матки? Это нарушение характерно для женщины только во время «интересного положения». Почему при беременности укорачивается шейка матки?
Почему при беременности укорачивается шейка матки?
На этот вопрос, а также многие другие, связанные с нарушением, мы сегодня с вами и ответим. Сразу скажу, что не нужно легкомысленно относиться к этому состоянию.
Что это значит?
Всем известно, что матка является главным детородным органом женщины. После зачатия она претерпевает серьезные изменения. Все они направлены на одно – выносить здорового ребенка, а затем помочь ему без проблем пройти по родовым путям.
В полость матки ведет шейка, о которой и пойдет сегодня речь. У каждой мамочки ее размеры индивидуальны. Почему укорачивается? Врачи говорят, что если длина органа меняется, то это относится к важному клиническому показателю.
И если наблюдается укорочение до 2 см, то это уже является патологией. Каковы же причины этого процесса? При беременности наблюдается маточный и плацентарный кровоток, в результате цервикальный эпителий разрастается. Это и ведет к нарушению.
Но это не единственная причина.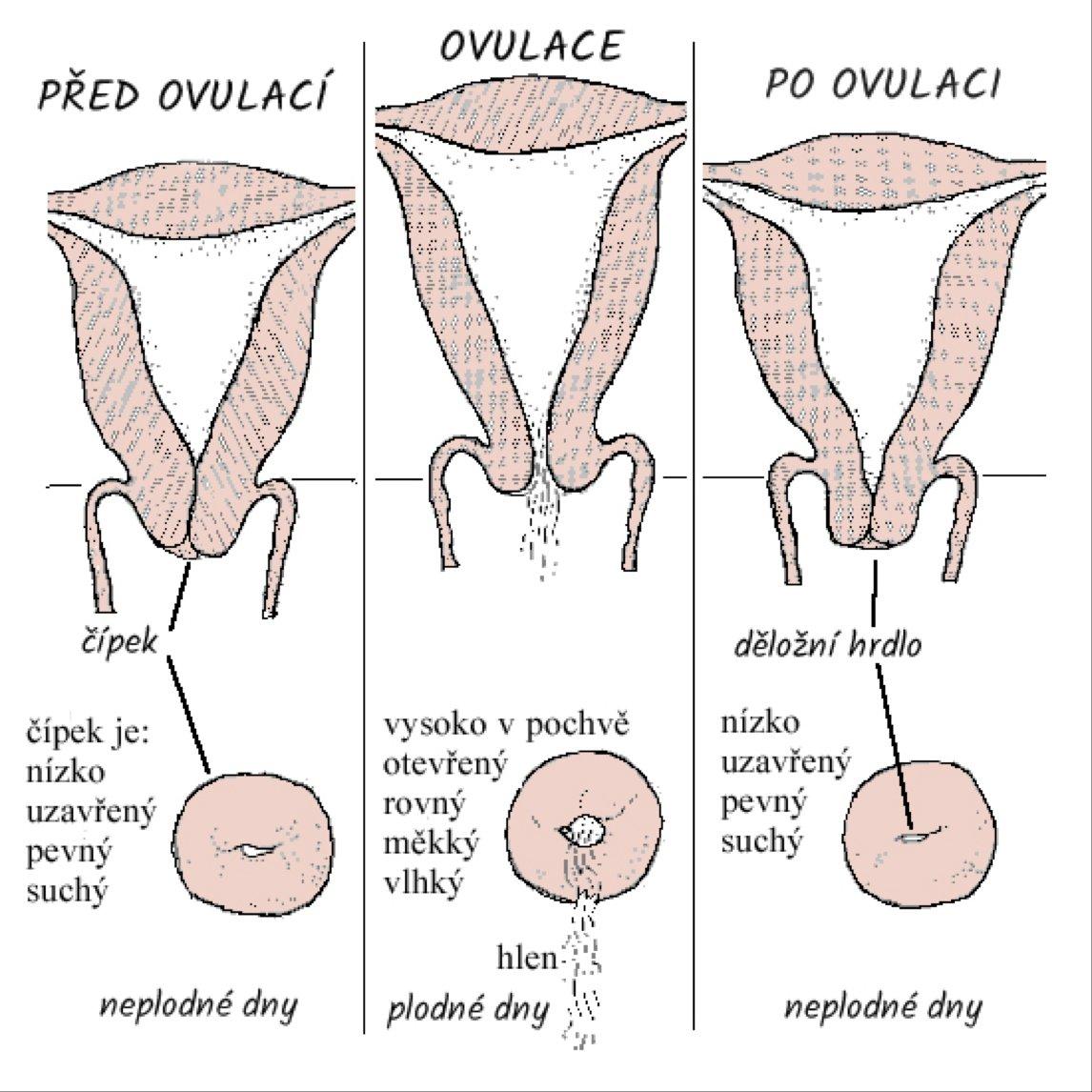 Эпителиальные клетки могут расти и под гормональным влиянием. Эстрогены провоцируют гипертрофию мышц матки, а это прямое влияние на тонус и общее состояние репродуктивного органа. Когда малыш растет, матка становится больше, а шейка – короче.
Эпителиальные клетки могут расти и под гормональным влиянием. Эстрогены провоцируют гипертрофию мышц матки, а это прямое влияние на тонус и общее состояние репродуктивного органа. Когда малыш растет, матка становится больше, а шейка – короче.
Укорочение шейки матки на сроке после 20 недель необходимо контролировать. Здесь статистика такова: если размер до 2,2 см, то 20% беременностей завершаются выкидышем, а если до 1,5 см, то данный риск возрастает до 50%. Норма размера варьируется в соответствии со сроком.
До 20 недель – от 4 до 4,5 см, на 27 неделе – 3,5-4 см, перед родами – 3,5-3 см. Известны случаи, когда патология настолько серьезна, что приходится обращаться к хирургическому вмешательству. А это уже совсем другая история. От чего укорачивается, мы с вами уже поняли, а вот почему это происходит и можно ли этого избежать?
Врожденная или приобретенная?
На многочисленных форумах мамочки делятся своим опытом в этом вопросе, в том числе, причинами. Например, одни говорят, что данная патология наблюдалась у их мамы или бабушки, то есть, присутствует наследственный фактор.
Другие отмечают, что нарушения проявились вследствие разных причин:
- полученные травмы при проведении операций на репродуктивном органе;
- при наличии рубцов, появившихся под влиянием воспалительного процесса.
При планировании рождения малыша врачу обязательно нужно будет рассказать о том, что в вашей семье по женской линии есть такая проблема. Патология может обнаружиться и при обследовании. Вот тогда назначают хирургическое вмешательство.
Короткая шейка часто показывает себя при многоплодной беременности. Это объясняется как серьезным весом, что испытывает орган, так и нехарактерным положением малышей.
Еще одна причина заключается в чрезмерной физической нагрузке. Поэтому в момент зачатия и в первые недели врач даст совет воздержаться от привычных занятий спортом. Спровоцировать ситуацию могут и инфекционные недуги. Итак, теперь вы знаете, почему укорачивается шейка матки.
Чем грозит патология?
Думаю, что вам понятно, как укорачивается орган, а вот как это обернется для мамочки? Я уже сказала, что самое главное – это преждевременные роды или выкидыш.
Сами посмотрите данные, на сколько укорачивается орган на сроке от 15 до 26 недель, которыми апеллируют врачи, объясняя особенности патологии пациенткам:
- 2-2,5 см – роды следует ждать не позже, чем на 36 неделе;
- 1,5-2 см – малыш появится на 33-34 неделе;
- меньше 1 см – родовая деятельность наступит до 32 недель.
Спешу сказать: условия современного акушерства таковы, что малыша можно будет выходить, используя специальное оборудование. Так что, не нужно впадать в панику!
Короткая шейка матки может при родах доставить неприятные минуты, но с опытными врачами все будет нормально. А лучше пораньше поспешите к специалисту, чтобы избежать этой неприятной ситуации. Но ранние роды – это не все, к чему нужно быть женщине готовой.
Когда роды наступят, то у мамочки могут быть разрывы и травмы. Это особенно актуально, если малыш имеет солидный вес или мамочка очень миниатюрная. В любом случае, патология может потребовать госпитализации мамы еще до родов.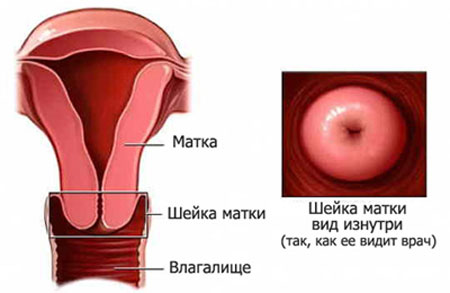 Не отказывайтесь!
Не отказывайтесь!
За какое время укорачивается орган перед родами? Здесь все индивидуально. Но среднестатистический параметр – на 34 неделе, чем ближе к родам, тем больше раскрывается шейка.
Что можно сделать
Я не зря все время вам говорю о том, что подумать о своем здоровье необходимо еще при планировании беременности. Если гинеколог обнаружит патологию, он будет наблюдать, укорачивается ли шейка. Но, как показывает практика, все же чаще специалист выявляет патологию, когда женщина уже находится в «интересном положении».
Врач обнаруживает это на гинекологическом кресле, что называется, на ощупь. Для подтверждения своего диагноза, он направляет мамочку на трансвагинальное ультразвуковое обследование. Часто спрашивают, как понять, что есть патология? Сама женщина, к сожалению, определить недуг не может.
Только если ей уже был поставлен диагноз в предыдущие беременности. После этого у мамочки возникает закономерный вопрос, о том, как удлинить без проблем шейку матки. Вряд ли это возможно, а вот для остановки процесса существует несколько способов. Один из них – хирургический, когда на зев детородного органа накладывают швы.
Вряд ли это возможно, а вот для остановки процесса существует несколько способов. Один из них – хирургический, когда на зев детородного органа накладывают швы.
Снимают их перед самыми родами. Цервикальный серкляж, так называется эта процедура, выполняется на 26-27 неделе. Если сделать это позже, то должного эффекта не будет. Другой вариант – наложение с пессарием. В этом случае в цервикальный канал вводится специальный аппарат, где фиксируется с внутренней части.
Понятно, что обе процедуры достаточно серьезны в своем исполнении, поэтому доверять их выполнение нужно только настоящим профессионалам, которые имеют большой опыт. Что делать, чтобы после этого шейка матки не укорачивалась? Главное – не делать резких движений, никаких физических нагрузок, поднятия тяжестей. Отдых и размеренная жизнь – вот ваше кредо.
Все внимание – режиму
Допустим, что ваша ситуация не так критична, чтобы использовать хирургические методы. Но при этом врач отметил, что шейка укоротилась за неделю. Есть ли правила, которые помогут вам избежать преждевременных родов? Пересмотрите распорядок своего дня. Первое – нужно спать не меньше 9 часов в сутки.
Как говорится, в здоровом теле – здоровый дух. Отсюда второе правило – оставаться спокойной, несмотря ни на какие волнения. Стрессы приводят к сокращению всех мышц, в том числе, матки. Что еще нельзя женщине делать при укорочении шейки матки? Много гулять на свежем воздухе, но без фанатизма.
Прогулки должны приносить удовольствие, а не напряжение. Хорошо бы заняться йогой. И обязательно следите за своим весом. Что значит? Если он у вас будет избыточным, то это будет сдавливать репродуктивный орган, что, в свою очередь, приведет к укорочению шейки.
Действенным методом предупреждения ранних родов является бандаж. С его помощью фиксируются отделы позвоночника, что помогает женщине вынашивать малыша. Вообще беременность связана со многими патологиями, одна из них – эрозия.
Все об этом недуге расскажет вебинар «Эрозия шейки матки. Лечить или не лечить?». Этот вопрос задает себе каждая женщина, знакомая с этой проблемой. Вебинар не только даст ответы, но и расскажет о причинах эрозии, лечении и мерах профилактики.
Здесь же вы получите ценные советы о:
- духовном и физическом здоровье;
- питании;
- сексуальных отношениях.
Друзья!
Теперь вы знаете, что такое укороченная шейка и что ожидать от патологии. Расскажите о статье подругам в социальных сетях. Пусть они с большим вниманием отнесутся к своему здоровью. Если вы хотите знать и о других недугах, подпишитесь на блог. До новых тем!
С уважением, Татьяна Чудутова, мама троих замечательных детишек!
Обзор короткой шейки матки и преждевременных родов
Шейка матки — это нижняя часть матки, которая функционирует как «дверь» между маткой и влагалищем. Шейка матки, в основном состоящая из фиброзно-мышечной ткани, обычно длинная, твердая и толстая и должна оставаться такой на протяжении большей части беременности. Иногда, однако, шейка матки начинает сокращаться за несколько месяцев до того, как ребенок должен родиться. Это называется короткой шейкой матки.
Обзор
До беременности шейка матки обычно имеет длину от четырех до пяти дюймов.Во время беременности шейка матки удерживает ребенка в матке, пока она не начнет размягчаться и укорачиваться для подготовки к родам. Когда шейка матки укорачивается преждевременно, это увеличивает риск преждевременных родов.
В шейке матки есть два основных отверстия. Внутреннее отверстие, или внутренний зев, находится наверху шейки матки, ближе всего к матке. Наружное отверстие или наружный зев находится внизу шейки матки. Иногда, когда шейка матки начинает укорачиваться, внутренний зев начинает расширяться, и шейка матки меняет форму с буквы «v» на «u».Это называется цервикальным воронкой.
Причины
Основные причины короткой шейки матки и шейки матки включают наследственность, травмы, аномалии шейки матки или матки или недостаточность шейки матки (также называемую некомпетентной шейкой матки). Недостаточная шейка матки — это когда шейка матки открывается или расширяется слишком рано и является частой причиной преждевременных родов. Это состояние также может привести к сокращению шейки матки, по сути, подготавливая шейку к родам раньше, чем это необходимо.
При недостаточной шейке матки ткань шейки матки становится слабой и начинает расширяться задолго до родов.
Будет ли мой ребенок преждевременным?
Женщины с короткой шейкой матки, с воронкой или недостаточностью или без нее, с большей вероятностью родят недоношенного ребенка, чем женщины, у которых шейка матки остается длинной, твердой и толстой на протяжении всей беременности. Однако короткая шейка матки не обязательно означает, что ваш ребенок родится раньше срока.
Существует несколько способов лечения короткой шейки матки, которые врачи могут использовать, чтобы снизить риск преждевременных родов. Важно знать, что легче вылечить короткую шейку матки и предотвратить преждевременные роды, чем остановить преждевременные роды, когда они уже начались.Ключевым моментом является диагностика состояния до того, как оно приведет к ранним родам.
Диагностика
Лучший способ диагностировать короткую шейку матки — это ультразвуковое исследование. Врачи не могут диагностировать короткую шейку матки или воронку с помощью ручного обследования. Только УЗИ — надежный способ сделать это определение. Однако при обычной беременности врачи не всегда проверяют наличие короткой шейки матки.
Если у вас есть факторы риска преждевременных родов и / или выкидыша в анамнезе, спросите своего врача о проведении УЗИ шейки матки, чтобы исключить короткую или некомпетентную шейку матки.При здоровой беременности шейка матки обычно имеет длину от 30 до 50 миллиметров (от 3 до 5 сантиметров) и остается твердой до конца беременности.
Исследования показывают, что риск преждевременных родов наибольший, когда длина шейки матки менее 25 миллиметров.
При раннем обнаружении существуют эффективные методы лечения, которые могут помочь предотвратить преждевременные роды у женщин с короткой шейкой матки или цервикальной недостаточностью.
Лечение
Поскольку короткая шейка матки может увеличить риск преждевременных родов у беременной, врачи обычно предлагают лечение здоровым людям с этим заболеванием.Вот обзор некоторых из наиболее распространенных вариантов лечения.
Прогестерон
Доказано, что прием прогестерона, ключевого гормона для поддержания беременности, снижает риск преждевременных родов у женщин с короткой шейкой матки. Прогестерон можно вводить еженедельно или в виде ежедневных вагинальных препаратов.
Цервикальный серкляж
Серкляж или шейный шов — это шов, наложенный на шейку матки, чтобы помочь ей оставаться закрытой, что, как показывают исследования, может снизить риск преждевременных родов.Серкляжи часто используются у женщин с короткой или недостаточной шейкой матки. Процедура обычно проводится трансвагинально, хотя иногда ее также проводят через разрез в брюшной полости.
Пессарий шейный
Шейный пессарий — это синтетическая лента, которая удерживает шейку матки закрытой. Пессарий шейки матки — более новое вмешательство, но исследования показывают, что он хорошо помогает предотвратить преждевременные роды у женщин с короткой шейкой матки. В отличие от серкляжа, установка пессария не является хирургической процедурой.
Подкровать
Ограничение физической активности, включая постельный режим, часто рекомендуется женщинам, подверженным риску преждевременных родов. Тем не менее, постельный режим не доказал свою эффективность в предотвращении родов у женщин с короткой шейкой матки, поэтому обычно в этом нет необходимости.
Исследования показывают, что ограничение активности , а не предотвращает преждевременные роды у женщин с короткой шейкой матки.
Слово от Verywell
Если вам поставили диагноз короткая шейка матки, вы не одиноки.Хорошая новость заключается в том, что врачи становятся намного лучше в диагностике и лечении короткой шейки матки до начала родов, что помогает предотвратить преждевременные роды. Важно получать своевременную и регулярную дородовую помощь, чтобы можно было обнаружить и лечить короткую шейку матки и любые другие проблемы беременности.
Длина шейки матки: Почему это важно во время беременности?
Какое значение имеет длина шейки матки во время беременности?
Ответ Ивонн Батлер Тобах, доктор медициныДлина шейки матки означает длину нижнего конца матки.Во время беременности длина шейки матки может сократиться слишком рано, что увеличивает риск преждевременных родов и преждевременных родов. Преждевременные роды — это роды, которые начинаются между 20 и 36 неделями и 6 днями беременности. Чем раньше происходят преждевременные роды, тем выше риск для здоровья вашего ребенка.
До беременности шейка матки — нижняя часть матки, которая соединяется с влагалищем — закрыта, длинна и плотна. Во время беременности шейка матки постепенно размягчается. Когда ваше тело готовится к родам, шейка матки уменьшается в длину и, наконец, открывается, когда вы готовитесь к родам.Если ваша шейка матки начнет открываться до 37 недель, вы можете родить преждевременно.
Ваш лечащий врач может сделать УЗИ для измерения длины шейки матки, если у вас есть признаки и симптомы преждевременных родов, такие как регулярные или частые схватки, постоянная слабость, тупая боль в спине, изменение типа выделений из влагалища или тазовое давление. . Он или она может также провести осмотр органов малого таза, чтобы определить, начала ли открываться шейка матки.
Если ваше УЗИ показывает, что длина шейки матки меньше 29 миллиметров, но больше 25 миллиметров, ваш лечащий врач может порекомендовать более частые УЗИ для контроля длины шейки матки.Если длина вашей шейки матки меньше 25 миллиметров (короткая шейка матки) до 24 недель беременности и вы вынашиваете только одного ребенка, ваш лечащий врач может рассмотреть возможность процедуры с использованием швов или синтетической ленты для укрепления шейки матки (шейки матки).
Если у вас в анамнезе были преждевременные роды, ваш лечащий врач может также обсудить потенциальные преимущества инъекций прогестерона для снижения риска повторных преждевременных родов. Имейте в виду, что исследования по применению инъекций прогестерона продолжаются.
Если вас беспокоит длина шейки матки во время беременности, проконсультируйтесь со своим врачом. Он или она может ответить на ваши вопросы и помочь вам понять, как обеспечить здоровую беременность.
с
Ивонн Батлер Тобах, доктор медицины
- Могут ли противозачаточные таблетки вызывать врожденные дефекты?
- Ветряная оспа и беременность
- Часто задаваемые вопросы. Роды, роды и послеродовой уход FAQ087: Преждевременные роды и роды.Американский колледж акушеров и гинекологов. https://www.acog.org/patient-resources/faqs/labor-delivery-and-postpartum-care/preterm-labor-and-birth. По состоянию на 6 апреля 2020 г.
- Conde-Agudelo A, et al. Вагинальный прогестерон для предотвращения преждевременных родов у беременных с сонографической короткой шейкой матки: клинические последствия и значение для общественного здравоохранения. Американский журнал акушерства и гинекологии. 2016; DOI: 10.1016 / j.ajog.2015.09.102.
- Бергелла В. Цервикальная недостаточность. https: // www.uptodate.com/contents/search. По состоянию на 6 апреля 2020 г.
- Norwitz ER. Трансвагинальный шейный серкляж. https://www.uptodate.com/contents/search. По состоянию на 6 апреля 2020 г.
- Американский колледж акушеров и гинекологов. Практический бюллетень № 142: Cerclage для лечения цервикальной недостаточности. Акушерство и гинекология. 2014; DOI: 10.1097 / 01.AOG.0000443276.68274.cc.
- Roman A, et al. Обзор цервикальной недостаточности: диагностика, этиология и факторы риска.Клиническое акушерство и гинекология. 2016; DOI: 10.1097 / GRF.000000000000018.
- Батлер Тобах Ю.С. (заключение эксперта). Клиника Майо. По состоянию на 10 апреля 2020 г.
Продукты и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Лечение преждевременных родов / цервикальной недостаточности
Сказать, что вы подвержены риску преждевременных родов, может быть очень тревожным, но есть способы снизить риск и продлить беременность.Предотвращение преждевременных родов важно, потому что это дает вашему ребенку больше времени для развития в утробе матери, чтобы он был полностью готов к жизни вне утробы. На этой странице мы объединили лечение преждевременных родов с лечением цервикальной недостаточности, потому что эти термины часто используются для обозначения одного и того же.
Мониторинг — также известный как «выжидательный» подход.
Это может использоваться, если у вас есть риск преждевременных родов, и должно включать мониторинг с помощью трансвагинального ультразвукового исследования для проверки шейки матки на укорочение (по длине) или воронку (когда шейка матки начинает открываться сверху (детским концом) вниз) каждые два раза. недель от 14 до 28 недель, чтобы убедиться в отсутствии изменений.Воронка и укорочение — признаки того, что вам может потребоваться лечение для продления беременности.
Это важная часть ухода за женщинами с высоким риском преждевременных родов. Регулярный контакт с консультантом может дать важные подтверждения. Если проблема все-таки возникнет, ее заберут рано.
Прогестерон
Прогестерон — гормон, который, как известно, играет важную роль в предотвращении схваток и в поддержании доношенной беременности. Тем не менее, существуют противоречивые данные об использовании добавок прогестерона для предотвращения укорочения шейки матки, но ваш консультант может порекомендовать это, а также или вместо наложения шейного шва.Прогестерон вводят в виде ежедневных пессариев или еженедельных инъекций. Их можно начать во втором триместре или раньше. Чаще используются пессарии, их можно вводить вагинально или ректально примерно до 34–36 недель. Если вам делают инъекции прогестерона, вам нужно будет посетить местную больницу или врача общей практики.
Арабин Пессарий
Арабин пессарий набирает популярность в Великобритании. Врачи в Нидерландах и Испании имеют значительный опыт использования его для снижения вероятности преждевременных родов.Это мягкое силиконовое кольцо, которое ваш акушер вставляет во влагалище и перемещает на место так, чтобы шейка матки находилась внутри него (см. Рис.). Tommy’s в настоящее время проводит исследование, чтобы выяснить, насколько эффективен этот пессарий для предотвращения преждевременных родов в Великобритании, и пока он не используется во всех больницах.
Трансвагинальный шейный шов / серкляж (TVC)
Если у вас был один или несколько недоношенных детей или выкидыш на позднем сроке, или если в прошлом была операция на шейке матки, и ваша шейка матки становится короче на ранних сроках беременности, вам могут предложить шейный шов (также известный как серкляж или шейный шов ), чтобы шейка матки оставалась закрытой во время беременности.Вам также могут предложить это, если у вас было несколько преждевременных родов без укорочения шейки матки.
Существует два типа шейного шва:
- Трансвагинальный серкляж (TVC), также известный как вагинальный шов. Он вводится через влагалище во время дневной хирургии под спинальной анестезией
- Трансабдоминальный серкляж (TAC), также известный как абдоминальный шов (см. Ниже). Он вводится через брюшную полость с помощью хирургии замочной скважины или открытой лапаротомии.
Вагинальный шов на шейку матки может быть наложен в начале второго триместра (около 12-14 недель), на основании вашей предыдущей беременности (шов, указанный в анамнезе), или позже во втором триместре в ответ на то, что шейка матки начинает укорачивают (шов показывает УЗИ).
Текущее исследование четко не показало, что один подход лучше другого, поэтому некоторые женщины могут избежать ненужной хирургической операции, если у них есть ультразвуковое наблюдение и наложение шва только тогда, когда их шейка матки начинает укорачиваться.
Если при наблюдении будет видно, что шейка матки открыта и мембраны выходят во влагалище, можно попытаться наложить экстренный вагинальный шов. В этой ситуации не всегда возможно наложить шов, например, если были признаки инфекции или у вас были симптомы родов.В этой ситуации необходимо будет тщательно обсудить с вами преимущества и риски.
Существует два разных типа вагинальных швов:
- Низкий вагинальный шов (иногда называемый McDonald Cerclage)
- Высокий вагинальный шов (иногда называемый серкляжом Широдкара или TVCIC — трансвагинальный шейноистмический серкляж)
Для этих стежков нет точного положения. Они будут отличаться в зависимости от вашего консультанта.
Трудно разделить вагинальные швы по категориям, поскольку техника и методика каждого консультанта могут сильно различаться.Опыт хирурга повлияет на то, насколько высоко будет наложен шов. Чем выше наложен шов на шейку матки, тем ниже риск преждевременных родов. Однако, какой именно тип шва лучше всего, часто зависит от вашей личной ситуации, например, от того, перенесли ли вы операцию на шейке матки по удалению части влагалищной части шейки матки. Все эти детали можно обсудить с вашим консультантом перед прошивкой стежка.
Как накладывается вагинальный шейный шов?
Оба эти шва наложены под местной анестезией, например, при спинномозговой блокаде, что означает, что вы бодрствуете, но ничего не чувствуете.Обычно вы идете домой в тот же день.
После операции у вас могут возникнуть легкие спазмы, похожие на боли при месячных, а также в течение нескольких дней могут наблюдаться кровотечения и кровянистые выделения. Оба они должны уладиться через два-три дня.
Вам могут назначать или не давать лекарства для остановки схваток и успокоения матки и / или антибиотики. Нет убедительных доказательств того, что эти препараты снижают вероятность преждевременных родов вашего ребенка.
Когда мне нельзя накладывать вагинальный шов на шейку матки?
Стежка может быть не лучшим вариантом для вас, если у вас есть одно из следующего:
Когда снимается вагинальный шейный шов?
Если вам наложили вагинальный шов, его обычно снимают примерно на 37 неделе беременности, чтобы вы могли родить естественным путем.Роды редко начинаются после снятия шва, и ваша беременность может продолжаться в течение нескольких недель после этого. Однако, если у вас начнутся схватки до 37 недель и их невозможно остановить, швы снимут, чтобы предотвратить разрыв шейки матки.
Если у вас возникли схваткообразные боли при наложенном шве, вам следует как можно скорее обратиться в местное родильное отделение для проверки.
Насколько эффективен вагинальный шейный шов?
Исследование того, насколько хорошо наложенный вагинальный шов останавливает преждевременные роды, все еще неубедительно, но пока оно показало, что женщины, у которых есть шов, вынашивают своих детей дольше, чем те, у кого его нет.Считается, что это снижает риск преждевременных родов на 30-50%.
Однако у небольшого числа женщин вагинальный серкляж не препятствует оттоку воды, и в этом случае с вами будут обсуждены различные варианты. Возможно, потребуется снять шов, чтобы предотвратить развитие инфекции внутри матки, которая может поставить под угрозу ваше здоровье и здоровье вашего ребенка.
Шов трансабдоминальный шейный — TAC
Этот тип шва связан с операцией на брюшной полости, которая позволяет накладывать шов на самый верх шейки матки.Он предлагается женщинам, у которых шейка матки практически отсутствует во влагалище для наложения швов, или тем, кто ранее не мог вынести ребенка до здорового периода беременности, даже если им наложили вагинальный шов на шейке матки. Текущий опыт показывает, что многие женщины, которые ранее потеряли ребенка с наложенным вагинальным швом, могли вынашивать нормальную доношенную беременность после наложения брюшного шва.
Поскольку этот тип шва относительно новый, его делают только несколько акушеров в Великобритании.
Если у вас неудачный трансвагинальный шов или вы знаете, что у вас очень маленькая длина шейки матки, попросите вас направить вас к специалисту по трансвагинальному шву. Текущий список специалистов доступен на странице группы поддержки UK TAC в Facebook.
Как накладывается абдоминальный шейный шов?
Абдоминальный шейный шов предпочтительно накладывать до беременности, но его можно накладывать и на ранних сроках беременности. Это делается либо с помощью лапароскопии (где на животе делают 3-4 небольших разреза и используют камеру и длинные инструменты для наложения шва), либо с помощью открытой лапаротомии, которая представляет собой разрез, похожий на разрез кесарева сечения.
При открытой процедуре риск такой же, как и при кесаревом сечении.
Редкие осложнения наложения шва могут включать инфекции или чрезмерное кровотечение. Попросите врача рассказать вам о рисках.
Роды с абдоминальным швом на шейке матки
Если у вас наложен шов на брюшной полости, вашему ребенку необходимо будет родить посредством кесарева сечения примерно на 38 неделе, потому что шов нельзя безопасно удалить во время беременности, чтобы обеспечить естественные роды.Однако его можно оставить на время последующих беременностей, так как он не предотвращает попадание сперматозоидов в матку и нормальное протекание менструаций. ЭКО и ВМИ также возможны.
Что можно и что нельзя делать во время беременности с ушиванием шейного отдела живота.
Это во многом будет зависеть от того, какое лечение вы проходите, и от совета, который вам дает врач. Очень важной частью наблюдения за беременностью будет подтверждение того, что беременность протекает хорошо.Если у врачей или акушерок возникнут какие-либо опасения, они дадут вам соответствующий совет, например, чтобы уменьшить объем вашей работы или избежать определенных видов деятельности. Ваш врач также может посоветовать вам воздержаться от секса, если у вас короткая шейка матки или повышен риск преждевременных родов.
Если в какой-то момент есть что-то, что вас беспокоит, вам следует обратиться за советом к своему врачу или акушерке.
Окклюзионный шов
Окклюзионный шов иногда используется вместе с TVC или TAC.Его ставят в самом низу шейки матки, на кончике, полностью закрывая ее. Существует теория, что он может полностью закрыть шейку матки для любых бактерий и, следовательно, предотвратить попадание инфекции в матку, но противоположная точка зрения состоит в том, что сам по себе это может создать питательную среду для инфекции. Исследования окклюзионного шва не показали его эффективности.
Подлокотник
Ваш врач может порекомендовать постельный режим как часть вашего лечения. В научных исследованиях не было доказано, что это очень эффективно, но иногда его рекомендуют в качестве меры предосторожности.Постельный режим может быть дома или в больнице.
Предупреждающие признаки преждевременных родов при беременности
Беременность для женщин с высоким риском преждевременных родов может быть очень тревожным временем. Если вас беспокоят какие-либо признаки или симптомы; тогда вам следует немедленно обратиться к акушерке или в больницу. Вот некоторые признаки, на которые следует обратить внимание, которые могут указывать на преждевременные роды
- Повышение тазового давления во влагалище или прямой кишке
- Изменение выделений, которое может указывать на медленное истечение околоплодных вод или вагинальную инфекцию
- кровотечение или потеря слизистой пробки
- Боль менструального типа в животе или пояснице.Они могут иметь ритм, как сокращения, или быть постоянными
- разрыв вашей воды (ППРОМ — преждевременный разрыв плодных оболочек)
Что делать, если шейный шов не работает?
Если у вас есть предположения, что у вас начнутся схватки с швом на шейке матки, ваша больница должна учесть ряд вещей.
Они могут:
- осмотрите вас, чтобы убедиться, что шейка матки не укорочена и не расширилась
- выполняет тест, называемый тестом на фибронектин плода.Это мазок, который проверяет наличие белка во влагалище, который, как было установлено, является предиктором родов. Это клей, который прикрепляет амниотический мешок к стенкам матки. Обнаружение его во влагалище — хороший индикатор того, что происходит внутри матки.
Эти два результата покажут, есть ли у вас вероятность родов в течение следующих двух недель. Затем ваш врач может решить, вводить ли стероиды, чтобы помочь развитию легких вашего ребенка, если у вас достаточно большой срок беременности (минимум 23-24 недели).Стероиды вводятся в течение 24 часов в виде двух инъекций. Выбор времени очень важен, поскольку он наиболее эффективен, если ваш ребенок родился в пределах от 24 часов до 7 дней после введения второй инъекции, и не рекомендуется проводить несколько инъекций.
Если вам грозят неминуемые роды, вас могут оставить в больнице. Возможно, вам нужно будет проверить кровь на наличие признаков инфекции.
Если у вас наложен вагинальный шов на шейке матки, он будет удален, чтобы предотвратить разрыв шейки матки. Если у вас наложен шов на шейке матки на животе, вам нужно будет сделать кесарево сечение.
Преждевременные роды и короткая шейка матки
Обзор темы
Во время беременности шейка матки представляет собой закрытый и герметичный туннель между маткой и влагалищем. До или во время родов шейка матки растягивается и сглаживается (сглаживание). На 24 неделе беременности средняя длина шейки матки составляет около 35 мм (1,4 дюйма). сноска 1
Короткая шейка матки имеет длину менее 25 мм (1 дюйм). Женщины с короткой шейкой матки могут иметь повышенный риск преждевременных родов. сноска 2
Как лечится?
Если это ваша первая беременность или если у вас никогда не было преждевременных родов, укорочение шейки матки может не повлиять на то, как ваш врач лечит вашу беременность. Но если у вас очень короткая шейка матки, 20 мм (0,8 дюйма) или меньше, ваш врач может предложить вам лекарство, которое поможет предотвратить преждевременные роды. сноска 2
Если у вас были преждевременные роды, возможно, вы уже принимаете лекарства (например, уколы прогестерона), поэтому ваш врач может рассмотреть другие методы лечения короткой шейки матки, такие как серкляж, для предотвращения преждевременных родов. сноска 2
Если вы узнали, что у вас высокий риск преждевременных родов, убедитесь, что вы знаете симптомы преждевременных родов и знаете, что делать, если они у вас есть.
Список литературы
Цитаты
- Каннингем Ф.Г. и др., Ред. (2010). Преждевременные роды. В Williams Obstetrics , 23-е изд., Стр. 804–831. Нью-Йорк: Макгроу-Хилл.
- Американский колледж акушеров и гинекологов (2012 г.).Прогнозирование и профилактика преждевременных родов. Бюллетень практики ACOG № 130. Акушерство и гинекология , 120 (4): 964–973.
Кредиты
Текущий по состоянию на: 29 мая, 2019
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Кэтлин Ромито, доктор медицины, доктор медицины, семейная медицина
Киртли Джонс, доктор медицины, акушерство и гинекология
По состоянию на 29 мая 2019 года
Автор: Здоровый персонал
Медицинский обзор: Сара Маршалл — семейная медицина и Адам Хусни — семейная медицина и Кэтлин Ромито — семейная медицина и Киртли Джонс — акушерство и гинекология
Cunningham FG, et al., ред. (2010). Преждевременные роды. В Williams Obstetrics , 23-е изд., Стр. 804-831. Нью-Йорк: Макгроу-Хилл.
Американский колледж акушеров и гинекологов (2012). Прогнозирование и профилактика преждевременных родов. Бюллетень практики ACOG № 130. Акушерство и гинекология , 120 (4): 964-973.
Скрининг и лечение укороченной шейки матки во время беременности —
Уравновешивание клинической помощи, основанной на фактических данных, с вмешательствами для улучшения результатов и предотвращения вредных вмешательств действительно сложно, когда обнаружение укороченной шейки матки при трансвагинальном ультразвуковом исследовании (т.е. Определено ≤ 25 мм). Можно консультировать и лечить женщин, используя наилучшие доступные данные в сочетании с клиническим опытом использования пессариев, серкляжа и прогестагенов / прогестерона, признавая при этом неуверенность в их эффективности. Практически очевидно, что один единственный подход к профилактике преждевременных родов не будет универсально эффективным. Противоречивые данные, представленные по этим вмешательствам, могут быть вторичными по отношению к значимым популяционным различиям, недостаточно эффективному анализу, несмотря на проспективную контролируемую рандомизацию, часто рекламируемую как золотой стандарт медицинской литературы, и вариациям в протоколах лечения.
Обычно длина шейки матки стабильна между 14 и 28 неделями беременности и описывается колоколообразной кривой. Для одноплодных беременностей на сроке примерно 20 недель без предшествующих самопроизвольных преждевременных родов центили для трех общих пороговых значений длины шейки матки составляют приблизительно:
- 15 мм — 0,5 th центиль
- 20 мм — 1 st центиль
- 25 мм — 2 nd от до 3 rd центиль
Длина шейки матки не зависит существенно от паритета, расы / этнической принадлежности или роста матери.Мы проводим универсальный скрининг длины шейки матки, частично основанный на большом исследовании, в котором внедрение универсального скрининга длины шейки матки при одноплодной беременности без предшествующих самопроизвольных преждевременных родов было связано со значительным снижением частоты преждевременных родов на сроке менее 37 недель. <34 недель и <32 недель, и это сокращение в первую очередь связано с сокращением числа самопроизвольных преждевременных родов (Son M et al. Am J Obstet Gynecol. 2016). Мы измеряем длину шейки матки трансабдоминально во время ультразвукового исследования анатомии плода во втором триместре у пациентов с низким риском преждевременных родов - если шейка матки короткая (определяется как ≤ 35 мм) или не видна должным образом, проводится трансвагинальное ультразвуковое исследование. выполняется для окончательного измерения.Всем женщинам с факторами риска преждевременных родов проводится трансвагинальное ультразвуковое исследование длины шейки матки.
В Carnegie Imaging for Women мы оцениваем предшествующий акушерский и гинекологический анамнез пациентки, а также текущие факторы риска беременности, когда дают рекомендации по вмешательствам. В настоящее время НАШИ текущие рекомендации включают следующие рекомендации:
- Пациент с предшествующей историей одноплодных преждевременных родов в настоящее время с одноплодной беременностью
- Длина шейки матки ≤ 25 мм уже на 17OHP до 24 недель
- Консультировать по показаниям УЗИ установка серкляжа
- Длина шейки матки ≤ 25 мм уже на 17OHP 24-28 недель
- Консультации по размещению пессария
- Длина шейки матки ≤ 25 мм уже на 17OHP до 24 недель
- Пациент без преждевременных родов в анамнезе, одноплодная беременность и случайная находка
- Длина шейки матки ≤ 25 мм между 16-28 неделями
- Прием прогестерона во влагалище 200 мг на влагалище каждые сутки
- ЕСЛИ прогрессирующее укорочение ≤ 15-20 мм 16-28 недель
- Пессарий места (Saccone G, et al JAMA 2017)
- IF прогрессирующее укорочение ≤ 5-10 мм 16-24 недели
- Обследуйте пациента и, в случае расширения, порекомендуйте церквей по показаниям обследования если нет заражения и признаков инфекции.
- Рассмотрите возможность установки серкляжа по показаниям УЗИ в каждом конкретном случае (Berghella V, et al. Ultrasound Obstet Gynceol 2017), исходя из фактической длины шейки матки, гестационного возраста, изменения длины во времени и других рисков. факторы.
- Длина шейки матки ≤ 25 мм между 16-28 неделями
- Пациентка с беременностью двойней и без преждевременных родов в анамнезе
- Длина шейки матки ≤ 25 мм между 16-28 неделями
- Rx вагинальный прогестерон 200 мг на влагалище qhs
- IF прогрессивное укорочение ≤ 15- 20 мм 16–28 недель
- Пессарий на место
- ЕСЛИ прогрессирующее укорочение ≤ 5 мм 16–24 недели
- Осмотрите пациента и, если он расширен, проведите обследование, указанное на серкляж, если нет контракта и нет признаков инфекции.
- Длина шейки матки ≤ 25 мм между 16-28 неделями
Две наиболее распространенные трансвагинальные техники серкляжа были описаны Shirodkar и McDonald; также описаны модификации обеих процедур. Мы предпочитаем выполнять процедуру Широдкара — однако ни одно рандомизированное исследование не сравнивало напрямую процедуры Макдональда и Широдкара. Одно исследование показало, что процедуры Макдональда и Широдкара имели схожие акушерские исходы у пациентов, перенесших первый серкляж, но более высокий вес при рождении, когда серкляж Широдкара, а не Макдональда, выполнялся для второй процедуры (3020 и 2470 граммов соответственно) (Treadwell MC, et al AJOG 1991 ).В нашем собственном опубликованном опыте сравнивалась эффективность Широдкара и серкляжа Макдональдса у пациенток с одноплодной беременностью, перенесших серкляж по показаниям УЗИ. Широдкар был связан с более поздним ГА при родах (36,98 против 33,34 недель), более высокой вероятностью родов ≥35 недель (83 против 55,6%) и ≥32 недель (91,5 против 59,3%), а также меньшей вероятностью преждевременных родов. разрыв мембраны (ППРОМ) (13,0 против 46,2%). При скорректированном анализе Широдкар оставался достоверно связанным с увеличением частоты родов ≥32 недель (OR 5.18). (Hume H и др. J Matern Fetal Neonatal Med 2012)
Для профилактики преждевременных родов были приняты различные дополнительные стратегии, включая такие изменения образа жизни, как отказ от курения, диета, аэробные упражнения и различные пищевые добавки (например, жирные кислоты омега-3). кислоты, добавки фолиевой кислоты). Большинство отказались от профилактического постельного режима, внутривенной гидратации и тазового покоя из-за отсутствия данных о пользе и возможных рисках (например,грамм. тромбоэмболия, перегрузка жидкостью). При укороченной шейке матки с установленным серкляжем или пессарием мы рекомендуем тазовый отдых, хотя мы информируем пациентов, что это явно не доказательная практика. Мы продолжили терапию 17OHP или вагинальным прогестероном для пациентов, которым была проведена установка серкляжа, если они уже были помещены на нее до операции.
Преждевременные роды — чрезвычайно сложное состояние для изучения, учитывая сложные пути, ведущие к последнему неблагоприятному событию.Мы продолжаем критически оценивать наши подходы к управлению, чтобы определить, влияют ли различные методы лечения друг на друга и действуют ли они синергетически, избыточно или даже приводят к меньшей эффективности при использовании в комбинации. Хотя временами мы все можем чувствовать себя вынужденными сделать почти все возможное, чтобы снизить надвигающийся риск преждевременных родов, MFM в Carnegie Imaging for Women стараются избежать «сползания показаний» при чрезмерном использовании различных методов лечения.
Блоги Carnegie Imaging for Women предназначены только для образовательных целей и не заменяют сертифицированную профессиональную помощь.Медицинские условия различаются и часто меняются. Пожалуйста, задавайте своему врачу любые вопросы, которые могут у вас возникнуть относительно вашего состояния, чтобы получить правильный диагноз или анализ рисков. Спасибо!
Постельный режим во время беременности — Новости здоровья потребителей
Постельный режим. На первый взгляд это звучит так расслабляюще, почти как отпуск. Полежите в постели или на диване … почитайте или посмотрите телевизор … сделайте небольшой перерыв в «реальной» жизни. Но это два слова, которые ни одна беременная женщина не хочет слышать — независимо от того, пришла ли рекомендация врача на 16, 26 или 36 неделю беременности.
Постельный режим на удивление часто встречается во время беременности. Примерно каждая пятая женщина проводит часть своего срока в постели для лечения множества проблем, связанных с беременностью.
Например, женщины, которым угрожает преждевременное родоразрешение, могут быть прикованы к постели. Тем, у кого есть определенные заболевания, такие как преэклампсия, короткая или слабая шейка матки, преждевременный разрыв плодных оболочек, риск выкидыша или хронического сердечного заболевания, часто требуется оставаться в постели (или на диване) в течение нескольких дней, недель или даже месяцев. , во время беременности.В некоторых случаях женщины попадают в больницу и остаются в постели, где за ними можно наблюдать 24 часа в сутки.
Лежание, согласно Американскому конгрессу акушеров и гинекологов (ACOG), снижает нагрузку на сердце, почки и другие органы мамы и снижает давление ребенка на шейку матки, что, в свою очередь, снижает риск преждевременных схваток. Отдых также увеличивает приток крови к плаценте, поэтому ребенок получает больше питательных веществ и кислорода.
Интересно, однако, что большинство исследований показывают, что постельный режим не снижает частоту преждевременных родов, хотя может помочь в случае тройни.По этой причине ACOG заключает, что постельный режим неэффективен для предотвращения преждевременных родов. Кроме того, обзор Кокрановского сотрудничества, который оценивает доказательства для конкретных методов лечения, показал, что не было достаточно исследований, чтобы узнать, эффективен ли постельный режим для предотвращения выкидыша.
Действительно, популярность постельного белья, похоже, снижается. Согласно исследованию, опубликованному в июньском выпуске журнала Journal за июнь 2013 года, исследование, в котором приняли участие более 600 женщин с короткой шейкой матки, которая, как известно, является фактором риска преждевременных родов, показало, что постельный режим не снижает вероятность начала родов раньше 37 недель. акушерства и гинекологии (к преждевременным родам теперь относятся дети, родившиеся на сроке 38 недель).
Кроме того, женщины, которые находились на предписанном врачом постельном режиме, имели более высокую вероятность преждевременных родов, чем те, кто оставался на ногах. Две передовые статьи в одном номере журнала призвали положить конец этой практике во всех случаях, кроме самых крайних.
Как долго должен быть постельный режим?
Некоторым женщинам рекомендуется полежать по несколько часов каждый день; другие должны оставаться в постели, и им даже не разрешают вставать в душ. Если ваш врач назначил вам постельный режим, убедитесь, что вы понимаете, почему, и сколько активности вам разрешено.Вот несколько вопросов, которые стоит задать:
- Нужно ли мне оставаться в постели весь день? Знайте свои конкретные параметры. Спросите своего врача, что именно она подразумевает под постельным режимом. Вам нужно лечь в определенное положение, т.е.на одну или другую сторону, подперевшись или с поднятыми ногами?
- Могу ли я безопасно выполнять какие-либо действия на ногах? Опять же, вы должны узнать подробности у своего врача. Вы можете принять душ и воспользоваться ванной, или ваш врач может предпочесть, чтобы вы принимали ванну с губкой и использовали совок.Возможно, вы сможете стоять достаточно долго, чтобы готовить один раз в день, но, возможно, вам придется полагаться на друзей, семью и местных продуктов на вынос. Если у вас есть дети старшего возраста, возможно, вам придется позаботиться о них. Если вы работаете, возможно, вам будет разрешено поработать дома, но ваш врач может предпочесть, чтобы вы просто спокойно отдыхали.
- Могу ли я заниматься спортом? Спросите своего врача, можете ли вы безопасно выполнять какие-либо упражнения, чтобы поддерживать кровоток и расслаблять мышцы. Он мог бы сказать, что упражнения Кегеля (мышечные упражнения, которые напрягают область таза), упражнения на глубокое дыхание, наклоны таза, круговые движения шеи и даже подъемы ног безопасны для выполнения в постели или с дивана.Если вы не можете выполнять такие упражнения, спросите своего врача, что вы можете сделать, чтобы поддерживать циркуляцию крови и избегать пролежней, болей в спине и сгустков крови, которые постоянно лежат на одном месте.
Что мне делать, если я прикован к постельному режиму?
Независимо от того, как долго вам придется оставаться в постели, эти советы помогут вам как можно легче пережить это время.
- Примите все предложения о помощи. Сейчас не время доказывать, насколько вы независимы. Когда соседи, друзья, семья или ваш супруг предлагают приготовить, убрать и позаботиться о вас, не стесняйтесь говорить «да».
- Придерживайтесь разумной и здоровой диеты. Если ваш врач не дал вам конкретных инструкций по увеличению количества калорий, не думайте о постельном режиме как о бесплатном пропуске к обжорству! Продолжайте питаться и пейте много воды. Лишние килограммы могут быть вредны для вашего здоровья и здоровья вашего ребенка, а также могут затруднить вам восстановление формы после родов. Держите корзину с питательными закусками рядом с кроватью или диваном — идеально подходят цельнозерновые крекеры, фрукты и зерновые батончики.
- Сделайте ваше окружение более комфортным. Попросите близкого друга или партнера обустроить комнату, в которой вам будет комфортно во время постельного режима. Вы хотите, чтобы такие вещи, как пульт дистанционного управления телевизором, телефон, книги, журналы, бумага и ручка, и, возможно, даже портативный компьютер были под рукой. В идеале вы должны находиться на том же уровне дома, что и ваша ванная комната, чтобы не подниматься по лестнице.
- Побалуйте себя. Наполните корзину любимым кремом для рук, лаком для ногтей, расческой, макияжем и т. Д., чтобы вы могли побаловать себя, когда вам скучно. Может быть, ваш партнер или друг могут сделать вам массаж ног — или вы можете нанять кого-нибудь, чтобы он пришел домой и сделал вам уход за лицом или педикюр в качестве особого удовольствия, когда ваше настроение нуждается в улучшении.
- Составьте несколько интересных вещей, чтобы занять ваше время. Попросите вашего партнера купить вам любимые журналы или пару книг в мягкой обложке. Подумайте о подписке на службу доставки фильмов, например Netflix, или о заказе киноканала для своего телевидения.Возможно, у вас даже будет мотивация организовать фотоальбомы или другие документы, которые вы должны уметь делать лежа. Если вы вяжете или занимаетесь рукоделием, это прекрасное время, чтобы наверстать упущенное из тех проектов, которые вы откладывали.
- Создайте расписание. Даже если вы не собираетесь выходить из дома, это может помочь вам прожить каждый день, если у вас есть расписание, как и когда вы не привязаны к дому.
- Мечтайте о своем ребенке. Независимо от того, насколько сложен постельный режим, помните, что вы делаете лучшее для своего растущего ребенка.Ведите дневник о своей беременности или делайте заметки, которые вы можете поместить в альбом для вырезок вашего ребенка.
- Найдите поддержку. Для получения дополнительной информации о том, как максимально использовать постельный режим, посетите www.sidelines.org, группу поддержки для женщин, которым необходим постельный режим. Разговор с другими женщинами, которые пережили такой же опыт, может утешить — и у них могут быть некоторые предложения, как скоротать время, о котором вы не думали.
Наконец, не забывайте, почему вы вообще прикованы к постели.Максимально расслабьтесь и постарайтесь не нервничать из-за всего, что вы не можете делать. Помните, что, оставаясь в постели, вы делаете что-то важное — как можно лучше заботитесь о себе и своем ребенке.
Список литературы
Американская ассоциация беременных. Постельный режим при беременности. Обновлено в октябре 2008 г. http://www.americanpregnancy.org/pregnancycomplications/bedrest.html
Роберт Джонсон, доктор медицины, главный редактор. Полная книга клиники Мэйо о беременности и первом году жизни ребенка.Уильям Морроу и компания, Inc. Нью-Йорк. Почему постельный режим, стр. 248-256.
Постельный режим во время беременности для предотвращения выкидыша, Кокрановская база данных систематического обзора, выпуск 4, 2005 г.
Госпитализация и постельный режим при многоплодной беременности. Кокрановская база данных систематического обзора. Октябрь 2005 г.
Американский колледж акушеров и гинекологов. Планирование беременности, родов и после. Издание второе исправленное. Печатка.Нью-Йорк. п. 156-157.
Голденберг Р.Л. и др. Постельный режим при беременности. Акушерство и гинекология. 84 (1): 131-6.
Моя шейка матки короткая — Д-р Колин Уолш
Почему шейка матки важна для беременности?
Представьте, что ваша матка — это воздушный шар (в настоящее время наполненный младенцем, плацентой и водой) — тогда ваша шейка матки — это узел в воздушном шарике, в котором все удерживается!
Точнее, это мышечная трубка в нижней части матки.Во время беременности трубка остается долго и плотно закрытой. Обычно шейка матки начинает укорачиваться и открываться только тогда, когда вы достигли полного срока и ребенок готов к рождению.
У некоторых женщин шейка матки не может удерживаться до конца беременности. Шейка матки преждевременно укорачивается и расширяется, обычно без боли или сокращений. Иногда это называют цервикальной недостаточностью.
Что делать, если моя шейка матки начинает открываться слишком рано?
Выкидыш и преждевременные роды могут быть результатом слишком раннего раскрытия шейки матки.
Преждевременные (или преждевременные) роды означают роды до 37 недель беременности. В Новом Южном Уэльсе 5-10% всех детей рождаются преждевременно. Большинство детей с серьезными осложнениями недоношенности рождаются до 34 недель.
Выкидыши, вызванные цервикальной недостаточностью, происходят позже, чем большинство выкидышей, часто около 14-20 недель.
Как я могу проверить шейку матки?
Всем беременным женщинам необходимо пройти сканирование анатомии плода в возрасте 18–20 недель. В рамках этого сканирования сонограф измеряет длину шейки матки для выявления женщин с короткой шейкой матки (менее 25 мм).У женщин с короткой шейкой матки на 18-20-недельном сканировании риск преждевременных родов выше среднего.
У меня короткая шейка матки после 19-недельного сканирования — каковы мои шансы на преждевременные роды?
Женщины с длиной шейки матки менее 25 мм имеют 30% риск преждевременных родов. Если шейка матки меньше 15 мм, вероятность преждевременных родов составляет 50%.
Моя шейка матки была короткой во время последней беременности — что мне делать в следующий раз?
Любая женщина, у которой в анамнезе была короткая шейка матки или преждевременные роды, рискует повторить то же самое во время следующей беременности.В идеале вам следует проконсультироваться до беременности, чтобы определить основные причины и составить план на случай зачатия.
После того, как вы забеременеете, вам следует на раннем этапе (около 8 недель) посетить специалиста по материнско-фетальной медицине.


 (Если матка сокращается периодично, значит, начались роды.) Живот у беременной становится твердым как камень;
(Если матка сокращается периодично, значит, начались роды.) Живот у беременной становится твердым как камень;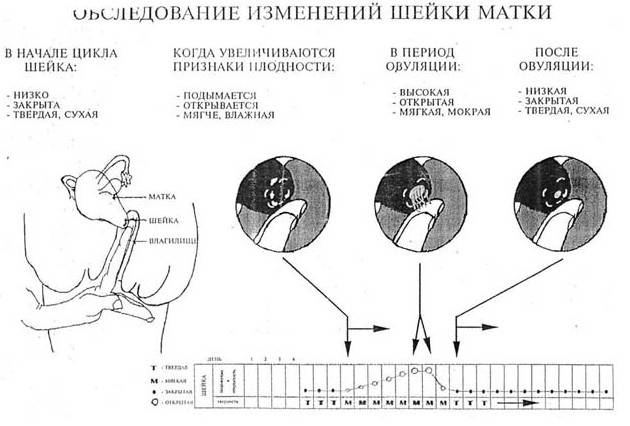
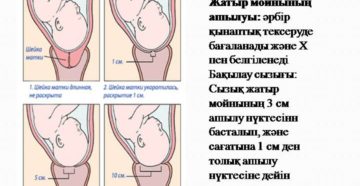 В интересном положении женщине запрещено пребывать в состоянии стресса.
В интересном положении женщине запрещено пребывать в состоянии стресса.