Пневмония у детей: симптомы, лечение, профилактика
Четверг, 13 Декабря 2018
Воспаление легких (пневмония) – тяжелое инфекционное заболевание, которому подвержены люди всех возрастов. И дети не являются исключением. В последнее время наблюдается увеличение количества острых инфекционных заболеваний органов дыхания, и воспаление легких является самым опасным из них. Поэтому родители должны понимать, что это такое – пневмония, как распознать эту болезнь, и что делать в случае ее появления у ребенка.
Описание
Опасность болезни связана с той важной ролью, которую играют легкие в организме человека. Ведь легкие выполняют функцию доставки кислорода в ткани организма и, следовательно, поражение столь важного органа может иметь тяжелые последствия.
В легкие поступает кислород из верхних дыхательных путей во время вдоха.
Каждое легкое состоит из 10 сегментов, которые сгруппированы в доли – в правом легком их три, в левом – два. При воспалении легких инфекционный процесс поражает внутренние структуры легких, что значительно затрудняет процесс дыхания и газообмена. А это может отражаться и на других органах, прежде всего, на сердце.
Газообмен отнюдь не исчерпывает функции легких в организме. Также они участвуют в следующих процессах:
- регулирование температуры тела,
- фильтрация вредных веществ ,
- регулирование количества жидкостей и солей,
- очищение крови,
- выведение токсинов,
- синтез и нейтрализация белков и жиров.

При инфекционных заболеваниях желудочно-кишечного тракта, отравлениях, травмах и ожогах во много раз возрастает нагрузка на легкие, и они могут не справляться с выведением токсинов из организма. Это может спровоцировать инфекционный процесс в легких.
Разновидности воспаления легких
В отличие от других заболеваний органов дыхания доля случаев, имеющих чисто вирусную этиологию, невелика. Примерно в 80% случаев речь идет о поражении легких различными штаммами бактерий. В детском возрасте основная масса заболеваний пневмонией связана с тремя типами бактерий – пневмококком, микоплазмой и легочной хламидией. Однако и бактерии других видов также могут стать источником заболевания.
В их число входят стафилококки, стрептококки, клебсиеллы, гемофильная палочка, кишечная палочка, синегнойная палочка, микобактерии туберкулеза и некоторые другие. Гораздо реже легкие страдают от воздействия патогенных грибков, еще реже могут наблюдаться пневмонии, вызванные гельминтами.
По возрастным группам возбудители также распределяются неравномерно. Пневмония у грудных детей и у детей дошкольного возраста чаще всего вызвана пневмококками. В младшем школьном возрасте дети чаще подвержены микоплазменной пневмонии. Подростки чаще всего болеют пневмонией, вызываемой хламидиями.
По размерам и форме области воспаления пневмония делится на:
- очаговую,
- сегментарную,
- сливную,
- крупозную,
- левостороннюю,
- правостороннюю.
При очаговой пневмонии существуют лишь отдельные очаги воспаления размером около 1 см, а при сливной эти очаги сливаются вместе. При сегментарной пневмонии поражается один из сегментов легких. При крупозном типе воспаления легких патологическим процессом охватывается вся доля.
При бронхопневмонии затрагиваются не только ткань легких, но и слизистая оболочка бронхов. Обычно бронхопневмония является следствием бронхитов.
Реже встречается чисто вирусная пневмония. Возбудителями данной формы болезни могут являться вирусы гриппа, парагриппа, аденовирусы. Двусторонняя пневмония чаще всего вызывается пневмококками и гемофильной палочкой. Атипичная пневмония у ребенка чаще всего вызывается микоплазмами и хламидиями. Этот вид пневмонии может длиться дольше, и тяжело поддается лечению антибиотиками.
Больничная пневмония чаще всего вызывается стафилококками, синегнойной палочкой и клебсиеллой.
Особенности воспаления легких в детском возрасте
Левосторонняя пневмония у ребенка чаще всего протекает тяжелее, чем правосторонняя. Это обусловлено тем, что легкие имеют ассиметричное строение, и с левой стороны дыхательные пути уже, чем с правой. Это обстоятельство затрудняет выведение слизи и способствует укоренению инфекции.
Хорошо известно, что дети подвержены пневмонии чаще, чем взрослые. У этого факта есть несколько причин. Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Также у грудных детей обычно осуществляется дыхание при помощи движений диафрагмы, на которые влияет состояние желудочно-кишечного тракта. Нарушение его работы, выражающееся, например, во вздутии живота, немедленно отражается на легких – в них возникают застойные явления, приводящие к повышению количества болезнетворных микроорганизмов. У грудных детей также относительно слабая дыхательная мускулатура, которая не позволяет им эффективно откашливать мокроту.
Симптомы пневмонии у ребенка
Как проявляется пневмония? Симптомы пневмонии у детей разного возраста несколько отличаются. Однако стоит отметить, что при всех видах пневмонии отмечается такой симптом, как дыхательная недостаточность. Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
Как еще можно определить дыхательную недостаточность? Существует и ряд других признаков, свидетельствующих о ней, например, посинение кожных поверхностей, прежде всего, в области носогубного треугольника. Иногда может наблюдаться бледность кожных покровов.
Во-вторых, при воспалении легких существует и другой характерный признак – высокая температура. Уровень гипертермии при пневмонии обычно значительно выше, чем при прочих респираторных заболеваниях и может достигать +39-40ºС. Однако этот симптом может наблюдаться не при всех видах пневмонии.
Признаки пневмонии у ребенка включают и другие респираторные симптомы. Прежде всего, это кашель. Как правило, он может наблюдаться в том случае, если инфекцией затронуты не только легкие, но и бронхи, что чаще всего и бывает на практике, а также в том случае, если пневмония является осложнением ОРЗ. Кашель может быть разнообразным, но как правило, он не совсем сухой, а связан с отхождением мокроты. Или же в первые дни заболевания появляется сухой кашель, а затем он переходит в кашель с отхаркиванием мокроты. Многообразием проявлений отличается двусторонняя крупозная пневмония.
При развитии пневмонии у ребенка симптомы будут включать признаки интоксикации – головные боли, тошнота, головокружение. При некоторых видах пневмонии у детей симптоматика может включать боли в груди, иногда в области подреберья.
Симптомы пневмонии у грудного ребенка могут быть не столь сильно выражены, как у детей старшего возраста. Часто симптомы пневмонии у грудных детей включают лишь субфебрильную температуру и кашель (в некоторых случаях может и отсутствовать). Поэтому распознавание недуга в возрасте до года затруднено. Следует обращать внимание на косвенные симптомы – низкий тонус мышц, вялость, отказ от груди, беспокойство, частые срыгивания.
Причины возникновения
По причинам возникновения пневмония делится на первичную и вторичную. К первичным пневмониям относятся случаи заболевания, которые возникают непосредственно от заражения болезнетворными микроорганизмами. К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
В большинстве случаев речь идет о вторичных заболеваниях. Надо отметить, что вирусные респираторные заболевания очень часто провоцируют возникновение пневмоний и подготавливают для них почву тем, что они ослабляют иммунитет и понижают защитные свойства бактерицидной мокроты, образующейся в легких.
Довольно редко пневмония переносится от человека к человеку воздушно-капельным путем. Как правило, возбудители заболевания уже обитают в организме, задолго до его начала, и просто ждут своего часа, чтобы начать свое наступление на легкие. Спусковым крючком, способным спровоцировать активизацию патогенной микрофлоры, может быть инфекционное заболевание верхних дыхательных путей, грипп, ослабление иммунитета, например, в результате переохлаждения организма.
В особую группу случаев заболеваний пневмонией входят так называемые госпитальные инфекции. Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Таким образом, пневмонию могут вызвать и застойные явления в легких, связанные с долгим постельным режимом. У маленьких детей застой в легких может вызываться и кишечными инфекционными заболеваниями, при которых появляется вздутие живота и нарушается нормальная вентиляция легких. Также возникновению пневмонии может способствовать частое срыгивание пищи ребенком, при котором рвотные массы с содержащимися в них кишечными патогенными микроорганизмами могут частично попадать в легкие.
Если пневмония возникает у новорожденных, то этому могут быть две основные причины – либо ребенок заразился непосредственно в роддоме, либо был инфицирован уже в утробе матери.
Прочие факторы, способствующие заболеванию:
- стрессы,
- авитаминозы,
- неправильное питание,
- пассивное курение окружающих.

Диагностика
У ребенка острая пневмония может диагностироваться лишь врачом. При первых признаках пневмонии у ребенка следует вызвать терапевта. Опытный врач может определить очаг воспаления при помощи прослушивания шумов и хрипов в легких и простукивания грудной клетки. Также для распознавания болезни используются и прочие диагностические признаки: дыхательная недостаточность, характер гипертермии, поражение верхних дыхательных путей.
Однако для того, чтобы однозначно поставить диагноз и определить местоположение очага заболевания в большинстве случаев требуется рентгенография. На рентгеновском снимке прекрасно видны степень поражения легких и область распространения патологического процесса. Именно этот признак является наиболее важным при диагностике.
Тем не менее, рентген далеко не всегда позволяет определить возбудителя заболевания. А ведь от этой информации во многом зависит стратегия лечения. Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Прогноз
В большинстве случаев пневмонии у детей, при условии своевременного обращения к врачу прогноз благоприятный. Серьезную опасность для жизни представляют пневмонии у новорожденных и грудных детей, особенно у недоношенных. Также опасны своими тяжелыми осложнениями пневмонии, вызванные стафилококками и стрептококками, а также синегнойной палочкой. В большинстве случаев при правильном лечении вероятность осложнений невелика.
В большинстве случаев при правильном лечении вероятность осложнений невелика.
Осложнения
Воспаление легких у ребенка в возрасте 2 года может принимать тяжелые формы и перекидываться на другие органы.
Среди наиболее распространенных осложнений стоит назвать абсцесс легкого, деструкцию легочной ткани, плеврит, попадание воздуха в область плевры.
Осложнения при пневмонии у детей, оказывающие влияние на другие органы:
- сердечная недостаточность,
- сепсис и септический шок,
- менингит,
- миокардит,
- эндокардит,
- перикардит,
- нарушение свертываемости крови.
Лечение
Лечение острой пневмонии у ребенка может проводиться как в стационаре, так и в домашних условиях. Выбор того или иного варианта делается врачом, исходя из таких факторов:
- возраст ребенка,
- состояние больного,
- предполагаемый тип заболевания,
- возможность родителей обеспечить должный уход за ребенком,
- наличие курящих в семье.

Если не вылечить острую пневмонию, то она может перейти в хроническую, длящуюся до полугода.
Лечение бактериальной пневмонии у ребенка осуществляется в основном при помощи антибиотиков. Разумеется, во время первого осмотра у врача зачастую нет возможности точно установить тип возбудителя. Поэтому сначала назначаются антибиотики общего действия или же выбирается антибиотик на основе приблизительных предположений. Впоследствии, по мере того, как будут накапливаться диагностические данные, это назначение может быть либо отменено, либо подтверждено. Эффективность антибиотика оценивается в первые дни после назначения, обычно спустя 2-3 дня. Как понять, подействовал ли препарат? Если на фоне его приема происходят улучшения состояния пациента – снижение температуры, ослабление симптомов, свидетельствующих о легочной недостаточности, то медикаментозная терапия данным препаратом продолжается. Если же улучшений не наступает, то используется другой препарат. К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
Далеко не всякий антибактериальный препарат может использоваться при лечении пневмонии у детей. Среди препаратов, эффективных при пневмонии и разрешенных в педиатрической практике, наибольшее распространение получили антибиотики группы цефалоспоринов и макролидов. Однако возможен и выбор других препаратов – пенициллинов, сульфаниламидов, амоксициллинов. Реже используются фторхинолоны и тетрациклины, лишь в случае тяжелых осложнений и неэффективности других средств. Стоит учитывать и возраст ребенка, например, в 3 года могут подойти одни препараты, а в 1 год – уже нет.
Выбор препарата – непростое дело, и он должен осуществляться не наобум, людьми, не обладающими сведениями о свойствах антибиотиков, а квалифицированным специалистом, обладающим большим практическим опытом и способным учесть все факторы, такие как противопоказания, эффективность и побочные действия препарата, а также состояние больного, его возраст, особенности заболевания. В противном случае применение антибиотиков может только навредить.
В противном случае применение антибиотиков может только навредить.
Если у ребенка пневмония, то, как правило, назначается пероральный прием антибиотиков. Однако в случае тяжелого протекания болезни, или же в том случае, если прием антибиотиков вызывает у ребенка тошноту или рвоту, назначается парентеральное введение препаратов.
Следует строго соблюдать указанную врачом дозировку препаратов. Нерегулярный прием может свести на нет весь терапевтический эффект лекарств, из-за того, что в крови не будет достаточной концентрации вещества. Также, если у больного появились признаки улучшения, не стоит бросать прием препарата, необходимо довести курс лечения до конца.
Среди негативных факторов, связанных с приемом антибиотиков, следует выделить то обстоятельство, что они негативно воздействуют на полезную микрофлору организма, прежде всего, кишечную. Поэтому параллельно с приемом антибиотиков следует принимать и препараты-пробиотики.
Стоит ли использовать жаропонижающие и противовоспалительные средства при пневмонии у ребенка? Это делать в отдельных случаях можно, но только с разрешения врача. Сбивать температуру при помощи жаропонижающих при воспалении легких не рекомендуется по той причине, что гипертермия является защитной реакцией организма и призвана мобилизовать все его силы на борьбу с инфекцией. Разумеется, многое зависит от того, насколько высоки значения температуры. Если она превышает +39ºС, то такой перегрев организма может негативно сказываться на состоянии больного. У маленьких детей высокая температура может даже приводить к судорогам. В подобных случаях стоит давать ребенку жаропонижающее уже при достижении градусником отметки в +37, 5ºС. В противном случае, если ребенок хорошо переносит температуру, и у него нет каких-то сопутствующих заболеваний, при которых высокая температура может быть опасна, то температуру лучше не снижать искусственно. В качестве жаропонижающих препаратов чаще всего используются парацетамол и прочие нестероидные препараты.
Необходимо также давать больному как можно больше питья. При пневмонии у ребенка организм теряет много жидкости – это связано, прежде всего, с обильным выделением пота. Кроме того, обильное питье позволяет скорее выводить токсины из организма. Однако при признаках отека легких прием жидкости ограничивается.
Как правило, пневмония у ребенка сочетается с образованием слизи в бронхах и кашлем, при котором эта слизь выводится из дыхательной системы. Поэтому важной категорией средств являются препараты для облегчения кашля. Они делятся на три основные группы – муколитические, отхаркивающие и бронхорасширяющие. Муколитические средства понижают вязкость бронхиальной слизи, а отхаркивающие средства облегчают ее вывод. Среди отхаркивающих и муколитических препаратов чаще всего используют бромгексин, амброгексал, ацетилцистеин. Среди бронхорасширяющих препаратов, предназначенных для снятия бронхоспазмов, чаще всего используется эуфиллин.
Противокашлевые препараты, подавляющие активность кашлевого центра, противопоказаны, поскольку они приводят к застою мокроты в легких.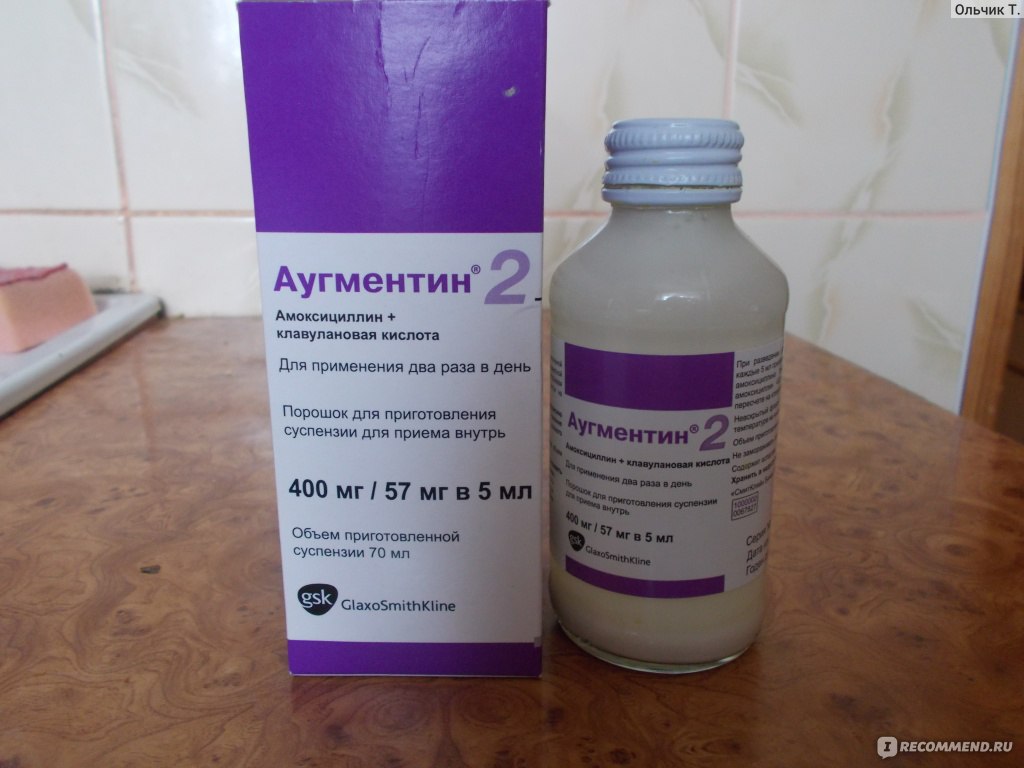
Можно ли применять народные средства?
Стоит ли использовать средства народной медицины при пневмонии, выявленной у ребенка, и могут ли они заменить антибиотики? Как известно, многие родители настороженно относятся к антибиотикам. И эта обеспокоенность понятна – ведь антибиотики могут иметь побочные эффекты, например, дисбактериоз и способны вызывать аллергические реакции. Поэтому они стараются заменить антибиотики при лечении инфекционных заболеваний какими-то альтернативными средствами. Стоит прямо сказать, что подобный подход в случае бактериальной пневмонии – это безответственное легкомыслие.
Пневмония у ребенка – это не ангина, которая проходит за семь дней в случае лечения, и за неделю в случае отсутствия лечения. Это тяжелая и представляющая опасность для жизни болезнь, которая не имеет других эффективных способов лечения, кроме приема антибиотиков. Связано это с тем, что очаг воспаления находится очень глубоко, порой в нижней части легких, и никакие полоскания горла настоями трав и даже ингаляции не смогут на него воздействовать.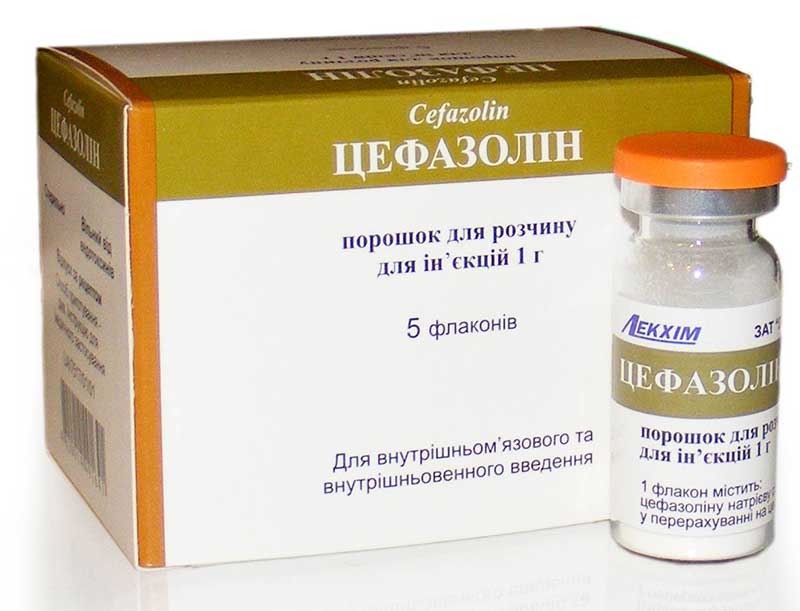 Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Дополнительные меры при лечении
В качестве вспомогательных мер могут назначаться массаж и физиопроцедуры. Их проводят при пневмонии, когда у ребенка началась снижаться температура.
Само собой разумеется, что при лечении в домашних условиях больной должен соблюдать постельный режим. Воздух в комнате, где он находится, не должен быть ни слишком теплым, ни слишком холодным. Оптимальной является температура в 19-20 градусов. Также следует следить за достаточной влажностью воздуха, поскольку сухой воздух раздражает слизистые оболочки дыхательных путей.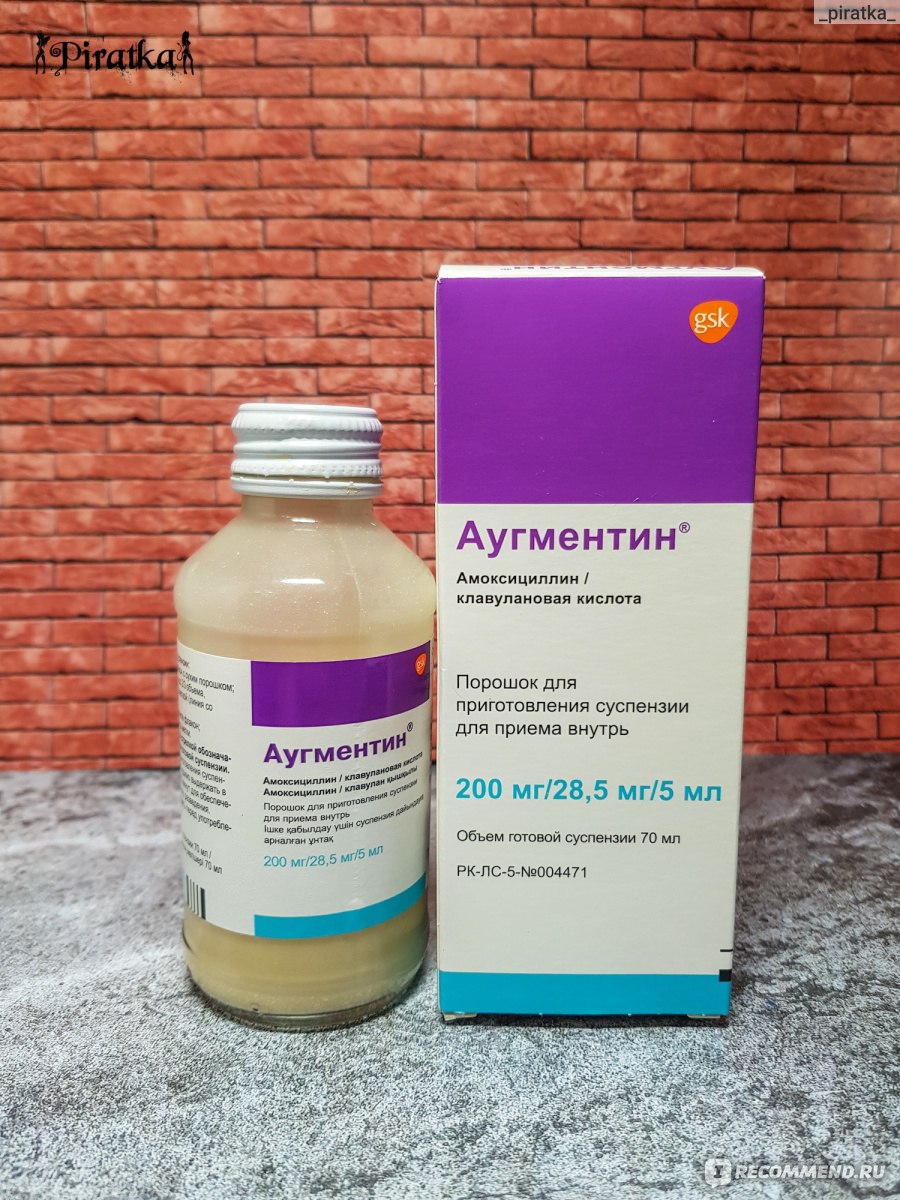 Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
В стационарных условиях при тяжелом состоянии проводится оксигенотерапия (искуственная вентиляция легких).
Восстановительный период
При правильном соблюдении всех предписаний врача полное выздоровление может произойти за 10-14 дней. Однако даже после выздоровления ребенок, посещающий школу, на несколько месяцев (от 1,5 до 3) должен быть освобожден от занятий физкультурой и физических нагрузок Следует избегать эмоционального и физического переутомления детей, переболевших пневмонией. Их ставят на диспансерный учет на период до полутора лет. В этот время могут назначаться дополнительные анализы и рентгеновские исследования. В период реабилитации рекомендуется использовать дыхательную гимнастику.
В период реабилитации рекомендуется использовать дыхательную гимнастику.
После выздоровления могут в течение некоторого времени наблюдаться остаточные симптомы болезни, например, сухой кашель, связанный с недостаточным восстановлением слизистой оболочки. Для скорейшего восстановления функциональности легких рекомендуется санаторно-курортное лечение, вдыхание морского воздуха.
Профилактика
Пневмония у ребенка в большинстве случаев – это болезнь пониженного иммунитета. Поэтому профилактика заболевания у детей включает мероприятия по повышению иммунитета – закаливание, правильный распорядок дня, физическая активность, полноценное питание, прием витаминных комплексов. Вместе с этим следует следить за тем, чтобы ребенок не получал бы переохлаждений, за чистотой и достаточной влажностью воздуха в квартире. И, разумеется, необходимо вовремя лечить респираторные заболевания, которые могут стать непосредственной причиной пневмонии – ОРВИ, фарингиты, ларингиты, тонзиллиты, и в первую очередь, бронхиты.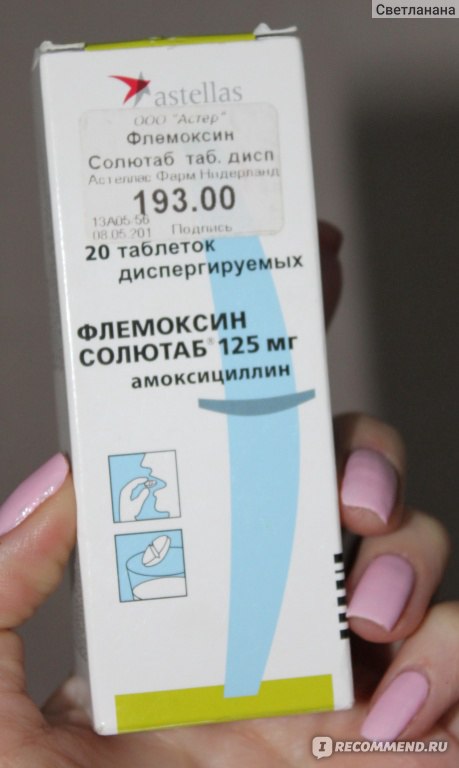
Важной мерой профилактики является вакцинация детей. Универсальных прививок от пневмонии на данный момент не существует, однако можно сделать прививки от некоторых возбудителей пневмонии, например, пневмококка и гемофильной палочки. Прививки против пневмококковой инфекции ведены в Национальный календарь профилактических прививок и являются обязательными, проводятся детям до 1 года двукратно с интервалом 2 месяца, прививки против гемофильной инфекции проводятся детям из группы риска трехкратно одновременно с вакцинацией против дифтерии, коклюша и столбняка в 3, 4,5 и 6 месяцев и однократной ревакцинацией на втором году жизни.
АНТИБИОТИКИ в лечении острых бронхитов у детей | #01/01
Какова основная этиологическая причина острых и рецидивирующих бронхитов?
Какова тактика выбора антибактериальных препаратов?
Бронхит является одним из самых распространенных инфекционных заболеваний респираторного тракта у детей и, казалось бы, не представляет особой проблемы для врача-педиатра. Однако это весьма обманчивое впечатление. Существует множество нерешенных вопросов, связанных с терминологией, этиологией и патогенезом этого заболевания, а также влиянием экологических, аллергических и иных агрессивных факторов. Все это создает ряд объективных трудностей и в интерпретации клинических данных, и в выборе тактики терапии.
Однако это весьма обманчивое впечатление. Существует множество нерешенных вопросов, связанных с терминологией, этиологией и патогенезом этого заболевания, а также влиянием экологических, аллергических и иных агрессивных факторов. Все это создает ряд объективных трудностей и в интерпретации клинических данных, и в выборе тактики терапии.
Прежде всего остановимся на определении понятий. В настоящее время принято выделять три клинические формы бронхита: острый, рецидивирующий и хронический [5]. Острый бронхит встречается в любом возрастном периоде жизни человека и представляет собой острое самокупирующееся (т. е. самоизлечивающееся) воспаление слизистой оболочки трахеобронхиального дерева, обычно завершающееся полным излечением и восстановлением функций [6]. Чаще всего острый бронхит является одним из проявлений острого респираторного заболевания различной этиологии — вирусной, бактериальной, грибковой, паразитарной, смешанной. Существует также острый ирритативный бронхит химической, аллергической и другой неинфекционной природы.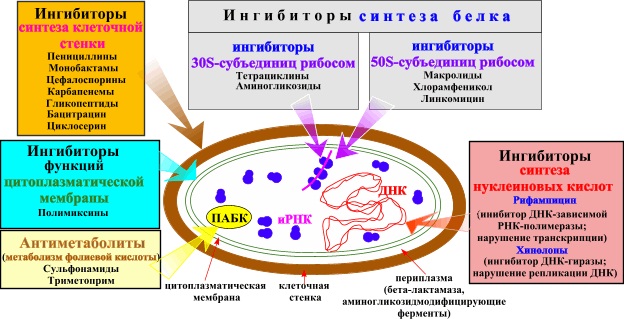
Острый бронхит, если он не сопровождается клинически выраженными признаками обструкции, принято обозначать как острый простой бронхит, или просто острый бронхит.
В отличие от него острый обструктивный бронхит характеризуется тем, что воспаление слизистой оболочки бронхов сопровождается сужением и/или закупоркой дыхательных путей за счет отека и гиперплазии слизистой оболочки, гиперсекреции слизи или развития бронхоспазма. Возможен сочетанный характер бронхообструкции. Обструктивный бронхит несколько чаще регистрируется у детей раннего возраста, т. е. у детей до 3 лет. Причем в этом возрасте обструктивный синдром преимущественно обусловлен гиперсекрецией вязкой и густой слизи и гиперплазией слизистой оболочки. Бронхоспазм более характерен для детей старше 4 лет [1].
Одной из клинических форм острого воспаления слизистой оболочки бронхов является бронхиолит. Он, по сути, представляет собой клинический вариант острого обструктивного бронхита, но в отличие от последнего характеризуется воспалением слизистых оболочек мелких бронхов и бронхиол. Этим определяются клинические особенности заболевания, его тяжесть и прогноз. Бронхиолит встречается преимущественно у детей раннего возраста, причем чаще в грудном возрасте, т. е. до года [1, 5].
Этим определяются клинические особенности заболевания, его тяжесть и прогноз. Бронхиолит встречается преимущественно у детей раннего возраста, причем чаще в грудном возрасте, т. е. до года [1, 5].
Под рецидивирующим бронхитом понимают такую форму заболевания, когда в течение года отмечается не менее трех эпизодов острого бронхита. Как правило, подобная склонность к развитию повторного воспаления слизистой бронхов не случайна, и в основе ее лежит снижение мукоцилиарного клиренса вследствие поражения мерцательного эпителия: повышенной вязкости слизи; изменения диаметра бронхов; увеличения резистентности респираторных путей; нарушения местной или общей противоинфекционной защиты.
Рецидивирующий бронхит клинически протекает в виде острого простого или обструктивного бронхитов, реже в виде эпизодов повторного бронхиолита. У детей рецидивирующий бронхит встречается в любом возрастном периоде детства, но наиболее часто регистрируется после 3 лет.
Терапия любого инфекционного заболевания и, в частности, выбор антибактериальной терапии, как известно, определяются этиологией процесса.
Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, вирусно-бактериальные ассоциации и бактерии. Значительно менее распространены неинфекционные факторы: химические, физические, аллергические. Последние могут выступать как самостоятельные причинные факторы либо обуславливать предрасположение к развитию инфекционного воспалительного процесса или отягощать его течение.
Среди вирусов ведущее место занимают 1 и 3-й типы парагриппа, РС-вирус, аденовирусы. Реже в качестве причины бронхитов выступают риновирусы, вирусы гриппа, энтеровирусы, вирус кори, цитомегаловирус и др. Однако забывать об их этиологической значимости не следует.
Возрастной и эпидемиологический аспекты играют в развитии бронхита немаловажную роль. Такие вирусы, как парагрипп, аденовирус, риновирус, вирус гриппа практически с одинаковой частотой вызывают бронхит в любом возрасте. Здесь наибольшую значимость имеет эпидемиологическая ситуация: время года (преимущественно холодный период), «скученность» (проживание в общежитии, частое использование общественного транспорта, пребывание в детском коллективе и т. д.), эпидемия и т. д.
д.), эпидемия и т. д.
Риносинтициальный вирус как причина бронхита чаще встречается у детей раннего возраста, в основном от 6 месяцев до 3 лет, что, видимо, связано с определенным тропизмом этого возбудителя. При этом сезонность и «скученность» играют в развитии заболевания значительно меньшую роль.
Вид вирусной инфекции оказывает существенное влияние на характер поражения слизистой. Так, для парагриппа, гриппа, цитомегаловирусной инфекции характерны дистрофия и деструкция эпителия с отторжением целых слоев. Для РС-вирусной инфекции — гиперплазия эпителия мельчайших бронхов и бронхиол, подушкообразное разрастание эпителия с нарушением бронхиальной проводимости. Именно с этим связывают тот факт, что при РС-вирусной инфекции чаще развивается бронхиолит или острый обструктивный бронхит. Аденовирусная инфекция сопровождается выраженным экссудативным компонентом, нередко наблюдаются слизистые наложения, разрыхление и отторжение эпителия, имеет место образование в стенке бронха крупноклеточных инфильтратов.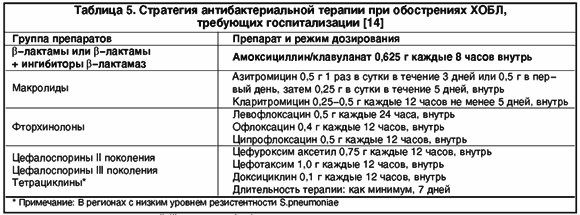 Это способствует формированию ателектазов и обструкции дыхательных путей.
Это способствует формированию ателектазов и обструкции дыхательных путей.
Как отмечалось выше, вирусы могут быть самостоятельной причиной болезни. По нашим данным, у детей старше 4 лет вирусные бронхиты регистрируются примерно в 20% случаев, но у детей от 14 дней до 4 лет менее чем в 10% случаев. Роль вирусов в целом в этиологии инфекций трахеобронхиального дерева в этой возрастной группе оказалась невысока — до 15%. Как правило, они встречались в ассоциациях, чаще — с бактериями, реже — с другими представителями микробного мира: грибами, простейшими [7, 8].
Бактерии, способные становиться причиной острого бронхита, также весьма разнообразны. Причем этиологическая структура острых внебольничных и внутрибольничных заболеваний существенно различается. В этиологии внебольничных бронхитов, т. е. бронхитов, развившихся в обычных условиях жизни ребенка, принимает участие довольно большой спектр возбудителей.
В настоящее время в зависимости от характера клинических проявлений внебольничные бронхиты, так же как и пневмонии, принято делить на типичные и атипичные.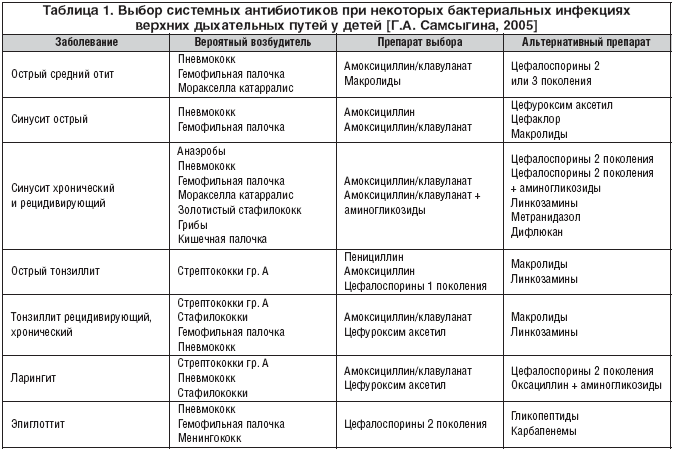
Для типичных бронхитов характерно острое начало с выраженной лихорадочной реакцией, интоксикацией, кашлем и довольно выраженными физикальными проявлениями. Типичные бронхиты обычно обусловлены пневмококком, моракселлой катарралис и гемофильной палочкой.
Для атипичных заболеваний трахеобронхиального дерева характерно малосимптомное подострое начало, с нормальной или субфебрильной температурой, отсутствием интоксикации. Самым типичным симптомом является сухой непродуктивный навязчивый кашель. Причинами атипичных внебольничных бронхитов являются хламидия пневмонии и микоплазма пневмонии [6, 7, 8]. При микоплазменной этиологии заболевания в его дебюте может отмечаться респираторный синдром при нормальной или субфебрильной температуре. При хламидийной, особенно у детей первых месяцев жизни, в половине случаев встречается конъюнктивит, а кашель носит коклюшеподобный характер.
Наблюдения зарубежных авторов и наши исследования, проведенные в 1996-1999 гг.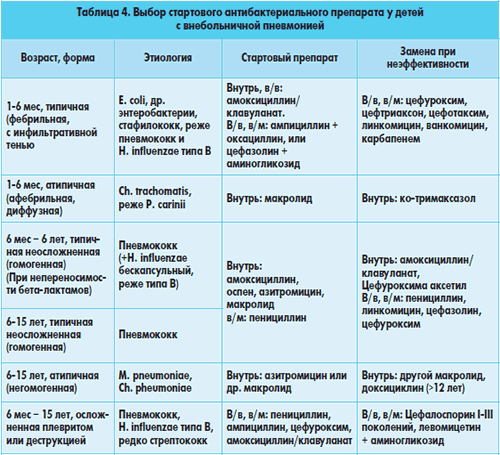 , свидетельствуют, что этиологическая значимость хламидий и микоплазм, являющихся внутриклеточными возбудителями инфекций, значительно выше, чем предполагалось ранее. Микоплазменная и хламидийная этиология бронхита и пневмонии у детей в настоящее время может составлять от 25 до 40%, причем она наиболее высока в первый год жизни и после 10 лет [7, 8].
, свидетельствуют, что этиологическая значимость хламидий и микоплазм, являющихся внутриклеточными возбудителями инфекций, значительно выше, чем предполагалось ранее. Микоплазменная и хламидийная этиология бронхита и пневмонии у детей в настоящее время может составлять от 25 до 40%, причем она наиболее высока в первый год жизни и после 10 лет [7, 8].
Особенностью внутриклеточных возбудителей является их нечувствительность к традиционной антибактериальной терапии, что наряду с недостаточностью макрофагального звена защиты, характерной для этой инфекции, способствует затяжному и рецидивирующему течению воспалительного процесса в бронхах. Определенную роль играет и тот факт, что в окружении ребенка, как правило, имеются носители данного инфекционного агента, и это создает условия для реинфицирования. Поэтому микоплазменные и хламидийные бронхиты нередко приобретают затяжное (до 4–8 недель) или рецидивирующее течение.
Лечение острого бронхита в лихорадочный период болезни включает постельный режим, обильное питье, назначение жаропонижающих и противовоспалительных средств. Отдельным направлением является выбор противокашлевой терапии.
Отдельным направлением является выбор противокашлевой терапии.
Но наиболее сложным следует признать вопрос о назначении и выборе антибактериальной терапии.
Большая значимость вирусов в этиологии болезни, преобладание легких форм, самокупирующийся характер заболевания ставят вопрос о целесообразности использования антибиотиков в терапии острых бронхитов. И вопрос этот широко обсуждается. Ряд исследований, проведенных на взрослых больных, свидетельствуют о том, что использование антибактериальной терапии не оказывает существенного влияния на исходы бронхита [4]. Это ставит под сомнение необходимость ее применения.
С другой стороны, по данным, приведенным в Государственном докладе о состоянии здоровья населения России [2], заболевания органов дыхания остаются ведущей причиной смерти детей первого года жизни (21,8 на 10000 родившихся) и детей от 1 года до 4 лет (55,6 на 100 000 детей этого возраста по сравнению с 2,6 на 100000 детей в возрасте от 5 до 9 лет). Наиболее распространенной причиной смерти является пневмония — основное осложнение бронхита в раннем детском возрасте. Проведенный нами анализ причин госпитализации детей раннего возраста в стационар показал, что почти в 50% случаев поводом является острая респираторная патология. Причем непосредственными поводами для госпитализации явились тяжелое состояние ребенка, обусловленное инфекционным токсикозом или выраженным бронхообструктивным синдромом, а также наличие неблагоприятного преморбидного фона (врожденные пороки развития, наследственные заболевания, энцефалопатия).
Наиболее распространенной причиной смерти является пневмония — основное осложнение бронхита в раннем детском возрасте. Проведенный нами анализ причин госпитализации детей раннего возраста в стационар показал, что почти в 50% случаев поводом является острая респираторная патология. Причем непосредственными поводами для госпитализации явились тяжелое состояние ребенка, обусловленное инфекционным токсикозом или выраженным бронхообструктивным синдромом, а также наличие неблагоприятного преморбидного фона (врожденные пороки развития, наследственные заболевания, энцефалопатия).
Таким образом, следует признать, что показанием к назначению антибактериальной терапии острых бронхитов в педиатрии является наличие выраженных симптомов интоксикации и длительной гипертермии (более 3 дней), особенно в группе детей раннего возраста, а также у детей всех возрастных групп с неблагоприятным преморбидным фоном, способным создать реальную угрозу развития пневмонического процесса.
Показанием к назначению антибиотиков следует считать клинические признаки, указывающие на бактериальную природу воспалительного процесса (слизисто-гнойный и гнойный характер мокроты) в совокупности с выраженной интоксикацией.
Затяжное течение заболевания, особенно при подозрении на внутриклеточную природу возбудителя, также является показанием к проведению антибактериальной терапии.
Бронхиолит, летальность от которого составляет 1–3%, также рассматривается как показание к назначению антибиотиков.
Наиболее широко при лечении бронхитов в настоящее время используются три группы препаратов — пенициллин и его производные из группы аминопенициллинов, оральные цефалоспорины второго поколения и макролиды [3].
Пенициллин и аминопенициллины (ампициллин, амоксициллин) оказывают бактерицидное действие на стрептококки, включая пневмококк, некоторые виды стафилококков и некоторые виды грамотрицательных бактерий, включая гемофильную палочку и моракселлу катарралис, — но легко разрушаются бета-лактамазами пневмококка, гемофильной палочки и моракселлы. Так называемые ингибитор-защищенные пенициллины (ампициллин сульбактам и амоксициллин клавуланат) за счет введения в их формулу ингибиторов бета-лактамаз сульбактама и клавулановой кислоты обладают намного более высокой эффективностью по отношению к таким возбудителям, как гемофильная палочка и моракселла катарралис. Да и по отношению к пневмококку они также более активны. Но все препараты пенициллинов не оказывают воздействия на внутриклеточных возбудителей. Кроме того, они существенно влияют на биоценоз кишечника и нередко вызывают аллергические реакции.
Да и по отношению к пневмококку они также более активны. Но все препараты пенициллинов не оказывают воздействия на внутриклеточных возбудителей. Кроме того, они существенно влияют на биоценоз кишечника и нередко вызывают аллергические реакции.
Цефалоспорины для орального применения (в основном 1 и 2 поколений) — цефалексин, цефаклор, цефоруксим аксетил — имеют те же сильные и слабые стороны, что и пенициллиновые производные. Цефалексин разрушается b-лактамазами бактерий, цефаклор и цефуроксим аксетил обладают довольно высокой устойчивостью к ферментам бактерий и эффективны по отношению к гемофильной палочке и моракселле катарралис. Но как и производные пенициллина, они не действуют на микоплазмы и хламидии, а кроме того, нередко вызывают выраженный кишечный дисбактериоз и аллергические реакции. Однако следует отметить, что цефалоспорины высокоэффективны при стрептококковой (в т. ч. и пневмококковой), стафилококковой и грамотрицательной (кишечная палочка и др.) этиологии заболевания.
Макролиды, особенно 2 и 3 поколений, существенно отличаются от антибиотиков двух предшествующих групп. Эритромицин воздействует как на стрептококки и некоторые виды стафилококка, так и на микоплазмы и хламидии. Но этот препарат требует четырехкратного приема, что резко снижает т. н. комплаентность лечения, т. е. реальное выполнение лечебных мероприятий. Особые трудности такой частый прием препаратов представляет у детей раннего возраста. Сам же эритромицин обладает крайне неприятным вкусом и характеризуется высокой частотой (до 20-23%) побочных проявлений со стороны желудочно-кишечного тракта в виде тошноты, рвоты, диареи, болевого синдрома. Но в отличие от пенициллинов и цефалоспоринов побочные эффекты макролидов, и эритромицина в частности, обусловлены не нарушением биоценоза кишечника, а прокинетическим, мотилиумподобным действием препаратов.
Макролиды 2 (спирамицин) и 3 поколений (рокситромицин, кларитромицин, азитромицин, джозамицин) лишены недостатков, присущих эритромицину. Их следует принимать 2-3 , а азитромицин — 1 раз в сутки. Они обладают удовлетворительными вкусовыми характеристиками, особенно детские лекарственные формы (суспензии и саше). Частота побочных проявлений не превышает 4-6% случаев. Кроме того, макролиды обладают антибактериальной активностью против ряда актуальных для педиатрии грамотрицательных бактерий: палочки дифтерии, коклюша, кампилобактера.
Их следует принимать 2-3 , а азитромицин — 1 раз в сутки. Они обладают удовлетворительными вкусовыми характеристиками, особенно детские лекарственные формы (суспензии и саше). Частота побочных проявлений не превышает 4-6% случаев. Кроме того, макролиды обладают антибактериальной активностью против ряда актуальных для педиатрии грамотрицательных бактерий: палочки дифтерии, коклюша, кампилобактера.
Слабой стороной этих препаратов является их оральное применение, что ограничивает возможность использования макролидов в тяжелых случаях, и низкая эффективность при гемофильной и энтеробактериальной этиологии заболевания. Исключение составляет азитромицин, обладающий высокой антигемофильной активностью.
Поскольку антибиотики при бронхите во всех случаях назначаются эмпирически, при их выборе необходимо учитывать ряд факторов: возраст ребенка, индивидуальную переносимость, внебольничный или внутрибольничный характер заражения, особенности клинической картины болезни (типичная, атипичная), характер течения (затяжное, рецидивирующее), эффективность предшествующей терапии.
Наиболее принятой практикой [6] является назначение при типичной картине острого бронхита (высокая температура, интоксикация, кашель, выраженные физикальные изменения в легких) в качестве препарата выбора амоксициллина или, лучше, амоксициллина клавуланата. Альтернативными препаратами (при неэффективности в течение 48 — 72 ч терапии, непереносимости) могут стать цефалоспорины и макролиды.
При атипичных бронхитах (нормальная или субфебрильная температура, отсутствие отчетливой интоксикации и одышки, невыразительность физикальных данных при наличии упорного, сухого или непродуктивного коклюшеподобного навязчивого кашля), при затяжном течении бронхита препаратами выбора являются макролиды.
Литература
1. Артамонов Р. Г. Состояние бронхов при затяжных и хронических сегментарных и долевых пневмониях у детей первых лет жизни. Автореф. дис… канд. мед. наук. М., 1958.
2. Белая книга. Здоровье матери и ребенка // Медицинский курьер. 1998. № 1 (8). С. 14-16.
1998. № 1 (8). С. 14-16.
3. Белоусов Ю. Б., Омельяновский В. В. Клиническая фармакология болезней органов дыхания. Справочное рук-во. М., 1996. С. 144-147.
4. Международный журнал медицинской практики. 1997. № 4. С. 29.
5. Рачинский С. В. и соавт. Бронхиты у детей. Л.: Медицина, 1978. 211 с.
6. Руководство по медицине. Диагностика и терапия. Под ред. Р. Беркоу. М., 1997, т. 1. С. 449-450.
7. Самсыгина Г. А., Зайцева О. В., Брашнина Н. П., Казюкова Т. В. // Педиатрия. 1998, № 3. С. 50-53.
8. Самсыгина Г. А., Охлопкова К. А., Суслова О. В. Болезни органов дыхания у детей. Матер. конф. М. 21-22.09.99, стр. 112.
Обратите внимание!
- В настоящее время выделяют три клинические формы бронхита: острый, рецидивирующий и хронический
- Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, бактерии, вирусно-бактериальные ассоциации
- Лечение бронхита в лихорадочный период болезни включает постельный режим, обильное питье, жаропонижающие и противовоспалительные средства
- Показанием к антибактериальной терапии является бактериальная природа воспалительного процесса (по клиническим признакам) в совокупности с выраженной интоксикацией
Чем тяжелый бронхит отличается от пневмонии?
Бронхит и пневмония имеют схожие черты, поэтому многих их путают (и зря!). Расскажем, какие симптомы должны вас насторожить.
Расскажем, какие симптомы должны вас насторожить.
Чем тяжелый бронхит отличается от пневмонии?
Пневмонию довольно легко перепутать с острым бронхитом из-за схожих симптомов. Одним из них является затяжной кашель, который мучает человека неделями.
Тем не менее, между этими заболеваниями есть ключевые различия, о которых нам нужно знать, пишет «Домашний очаг».
Понимание происходящего с нашим организмом позволит нам вовремя обратиться к врачу, если состояние начнет ухудшаться.
Что же такое бронхит?
Острый бронхит — это воспаление дыхательных путей, ведущих к легким. Он может развиться как осложнение от вирусной инфекции, например, простуды или гриппа.
Иногда бронхит возникает самостоятельно, по непатогенным причинам. Организм нередко реагирует на раздражители подобным образом, но, безусловно, вирусная инфекция остается главной причиной. Это, кстати, означает практически полную бесполезность антибиотиков для лечения бронхита.
Симптомы бронхита:
- Постоянный кашель (с мокротой или без)
- Боль в горле
- Боль в груди (усиливается при кашле)
- Одышка
- Сбитое, неровное дыхание
- Озноб
- Ломота в теле
Острый бронхит может пройти самостоятельно в течение недели. Но кашель, как остаточное явление, иногда затягивается на недели или даже месяцы.
Если у вас диагностирован бронхит, и симптомы ухудшаются, остаются на прежнем уровнем или значительно меняются без улучшения состояния, возможно развилась другая инфекция. Их обычно называют вторичными.
В это случае опасно заниматься самолечением, обязательно нужно обратиться к врачу (особенно если вы не сделали этого раньше).
Как лечат бронхит?
Острый бронхит чаще всего вызывается вирусом, поэтому антибиотики назначаются редко. Они совершенно неэффективны против вирусов, и бездумное их использование только способствует выращиванию устойчивых к лекарствам бактериальных культур.
Иногда — достаточно редко — бронхит вызывается бактериями, в этих случаях врачи могут назначить антибиотики.
Подобная рекомендация обычно делается после получения результатов анализов, в рамках которых мазок из горла отправляется на бактериальный посев. Схема может показаться сложной, но антибиотики без показаний — очень плохая идея, приводящая к супербактериям.
Чаще лечение острого бронхита сводится к облегчению симптомов до тех пор, пока организм не справится сам.
А что такое пневмония?
Тем из нас, кто постарше, пневмония больше известна как воспаление легких. Это состояние переносится значительно тяжелее, чем бронхит, и, заболев, мы чувствуем себя намного хуже.
И бронхит, и пневмония вызывают болезненный кашель, но воспаление характеризуется другими важными симптомами, бронхиту не свойственными.
Симптомы пневмонии:
- Высокая температура
- Боль в груди
- Кашель с мокротой и слизью
- Болезненный и частый кашель
- Сбитое дыхание
- Головная боль
- Усталость
- Озноб
Существует много видов пневмонии, некоторые из которых очень серьезны.
У взрослых наиболее распространена бактериальная пневмония. Среди респираторных заболеваний она является самой тяжелой, и в самых крайних случаях может привести плохому исходу.
Не стоит путать бактериальную пневмонию с осложнениями коронавирусной инфекции!
Они развиваются и протекают по‑разному, различны также методы лечения.
Как лечат пневмонию?
Если речь не идет о COVID-19, лечение пневмонии будет зависеть от ее причины. Бактериальное воспаление почти всегда нуждается в терапии антибиотиками. Другие лекарства, чаще всего безрецептурные, помогают с устранением симптомов, но и их применение требует обязательной рекомендации врача.
Ни в коем случае нельзя пытаться перенести пневмонию на ногах!
Это серьезное заболевание, для лечения которого требуется время. Именно невозможность отлежаться (и, конечно, отсутствие адекватной медицинской помощи по каким-либо причинам) делают воспаление легких смертельно опасным.
Факты о пневмонии
Тысячи взрослых людей ежегодно госпитализируются с пневмококковой пневмонией — наиболее распространенным типом воспаления легких, которое медленно проходит и еще долго мучает заболевшего.
Существуют и менее тяжелые формы пневмонии, среди них — так называемая «ходячая» или скрытая.
Она предполагает более легкие симптомы и не всегда нуждается в лечении антибиотиками. Терапевт — обращение к которому при подозрении на пневмонию обязательно — определит тип вашей пневмонии на основании симптомов, физического обследования и анализов.
В любом случае, больному с воспалением легких положен отдых, постельный режим, обильное питье и питательная еда. Для бронхита рекомендации аналогичны. Острый бронхит надоедлив, но не настолько тяжел, как пневмония.
Главное — не запускать болезнь, какой бы она ни была. Не стоит переносить на ногах то, что нужно лечить дома.
Что такое хронический бронхит?
Хронический бронхит — еще одна проблема, с которой сталкивается многие из нас. В общем-то, обострение хронического бронхита — это просто острое ухудшение всех его симптомов.
В общем-то, обострение хронического бронхита — это просто острое ухудшение всех его симптомов.
Среди них обычно хрипы, одышка, образование мокроты или кашель — ничего особо критичного, но качество жизни, безусловно, страдает.
Это состояние обычно разделяют на два направления со схожими симптомами:
- Обычный хронический бронхит. Характеризуется более частым кашлем с повышенной выработкой мокроты.
- Эмфизема легких. С ней чаще возникает одышка.
Впрочем, симптоматика может быть перекрестной и проявляться в обоих случаях.
Обострение хронического бронхита может быть вызвано как инфекцией (вирусом, бактериями или другими патогенами), так и неинфекционными причинами.
Вейпинг, курение, воздействие окружающей среды, даже резкие запахи — все это может привести к возвращению кашля у человека, не кашлявшего месяцами.
Обострения хронического бронхита обычно лечат стероидами, ингаляциями и антибиотиками (первичные и вторичные бактериальные инфекции часто сопровождают обострения).
Безусловно, хронический бронхит требует регулярного врачебного наблюдения. Если нужно — вмешательства.
И бронхит, и пневмония вызывают кашель, оба состояния могут развиться после частых простудных заболеваний. Но они все же различаются между собой. Доподлинно определить тип болезни и поставить диагноз сможет только врач.
Если вы страдаете от затяжного кашля (особенно если он стал сильнее в последнее время), запишитесь к терапевту и обсудите с ним ваши симптомы. Этой весной нам всем особенно важно беречь легкие.
Лечение антибиотиками людей с острым бронхитом
Вопрос обзора
Мы хотели узнать, улучшают ли антибиотики исходы у людей с острым бронхитом. Мы также оценили потенциальные неблагоприятные эффекты антибиотикотерапии.
Актуальность
Острый бронхит — это клинический диагноз (основанный на медицинских признаках и симптомах, о которых сообщают пациенты) при остром кашле, который может сопровождаться откашливанием слизи или мокроты (или без них). Острый бронхит может быть вызван вирусами или бактериями. Симптомы обычно длятся две недели, но могут длиться до восьми недель. Антибиотики обычно назначают для лечения острого бронхита, но они могут иметь неблагоприятные эффекты, такие как тошнота и диарея, а также вызывать более серьезные реакции у лиц, имеющих аллергию. Нет никакого практического теста, чтобы различить бактериальный и вирусный бронхит.
Острый бронхит может быть вызван вирусами или бактериями. Симптомы обычно длятся две недели, но могут длиться до восьми недель. Антибиотики обычно назначают для лечения острого бронхита, но они могут иметь неблагоприятные эффекты, такие как тошнота и диарея, а также вызывать более серьезные реакции у лиц, имеющих аллергию. Нет никакого практического теста, чтобы различить бактериальный и вирусный бронхит.
Характеристика исследований
Мы включили рандомизированные контролируемые испытания, в которых сравнивали любую терапию антибиотиками с плацебо или отсутствием лечения у людей с острым бронхитом или острым продуктивным кашлем без хронического заболевания легких. Мы включили 17 испытаний с 5099 участниками. Совместное лечение с другими лекарственными средствами для облегчения симптомов было разрешено, если их давали всем участникам исследования.
Основные результаты
Наши доказательства актуальны на 13 января 2017 года.
Мы обнаружили ограниченные доказательства клинической пользы в поддержку использования антибиотиков при остром бронхите. Некоторые люди, которых лечили антибиотиками, выздоравливали немного быстрее с уменьшением исходов, связанных с кашлем. Однако это различие может не иметь практического значения, поскольку оно составляет разницу в полдня за период в течение 8-10 дней. У людей, получавших антибиотики, наблюдалось небольшое, но значимое увеличение неблагоприятных эффектов. Среди наиболее частых сообщаемых побочных эффектов были тошнота, рвота, диарея, головная боль и сыпь.
Некоторые люди, которых лечили антибиотиками, выздоравливали немного быстрее с уменьшением исходов, связанных с кашлем. Однако это различие может не иметь практического значения, поскольку оно составляет разницу в полдня за период в течение 8-10 дней. У людей, получавших антибиотики, наблюдалось небольшое, но значимое увеличение неблагоприятных эффектов. Среди наиболее частых сообщаемых побочных эффектов были тошнота, рвота, диарея, головная боль и сыпь.
Этот обзор позволяет предположить, что есть ограниченная польза для пациентов в использовании антибиотиков при остром бронхите без сопутствующих заболеваний. Необходимы дополнительные исследования влияния использования антибиотиков при остром бронхите у ослабленных пожилых людей с множественными хроническими состояниями, которые, возможно, не были включены в существующие испытания. Применение антибиотиков необходимо рассматривать в контексте потенциальных побочных эффектов, медикализации само-разрешающегося состояния, стоимости лечения антибиотиками и, в частности, связанных с этим вреда на уровне популяции из-за повышения устойчивости к антибиотикам.
Качество доказательств
Качество этих испытаний в целом было хорошим, особенно в отношении более поздних исследований.
Пневмония — НЦЗД
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач назначит рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита.
Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого). В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Памятка по профилактике внебольничной пневмонии
Внебольничная пневмония — — это острое заболевание, возникшее вне стационара илидиагностированное в первые 2 суток от момента госпитализации. Острой пневмонией(воспалением легких) называют инфекционное заболевание, при котором ввоспалительный процесс вовлекаются легкие. В тяжелых случаях пневмония можетпривести к летальному исходу. Внебольничная пневмония является достаточнораспространенным заболеванием в нашей стране. За последние 2 года наблюдается ростколичества заболеваний. Обычно внебольничные пневмонии развиваются в периодподъема заболеваемости ОРВИ и гриппом, но как видно заболеваемость можетрегистрироваться в любое время года, даже летом.
Основная группа микроорганизмов, способных вызвать внебольничные пневмонии:пневмококк, гемофильная палочка, клебсиелла, хламидия, микоплазма, легионелла,респираторные вирусы.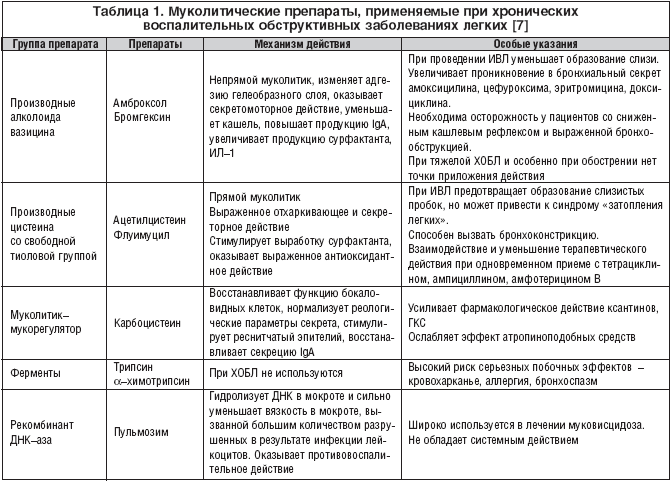
Некоторые возбудители имеют свои особенности в плане источников заражения илитечения заболевания. Заболевания легких, которые ими вызываются, называютпневмониями с атипичным возбудителем (не стоит путать с «атипичной пневмонией»).Эти возбудители — хламидия, микоплазма, легионелла.
Источником инфекции является больной человек с признаками инфекции дыхательныхпутей, а так же люди с бессимптомным течением инфекции, без клинических симптомовзаболевания.
Основной путь передачи – воздушно-капельный (при чихании, кашле, разговоре,дыхании). Источником заражения при хламидийной пневмонии может быть птица(попугаи, куры, утки). Легионелла может «проживать» в кондиционерах принеправильном уходе за ними. Микоплазмоз дыхательных путей – инфекционноезаболевание, вызывающееся микробом, распространяющимся в коллективах при тесномконтакте с больным человеком. Нередко микоплазма вызывает пневмонию, сходную потечению с гриппом. Беспокоит сухой кашель, повышение температуры, одышка.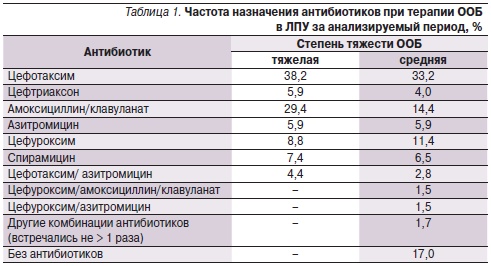
В типичных случаях острая пневмония проявляется следующими симптомами: повышениетемпературы тела, озноб, кашель, который сначала может быть сухим, а потом статьвлажным с отделением мокроты, одышка – ощущение затруднения при дыхании, боли вгрудной клетке. Также больного могут беспокоить общие симптомы, особенно притяжелых случаях: резкая слабость, отсутствие аппетита.
К сожалению, из-за особенностей самих микроорганизмов, а также и по причинебезграмотного и неправильного бесконтрольного применения антибиотиков, например,при острых вирусных респираторных заболеваниях (ОРВИ или ОРЗ), многие бактерииприобретают устойчивость к ряду антибиотиков. Лечение назначает только врач.
При пневмонии, вызванной «атипичным возбудителем» может отсутствовать лихорадка,общее состояние может быть нетяжелым, но проявления легочной недостаточности –одышка, усиление сердцебиения, слабость, снижение аппетита должны насторожитьзаболевшего.
Основные рекомендации по профилактике пневмонии.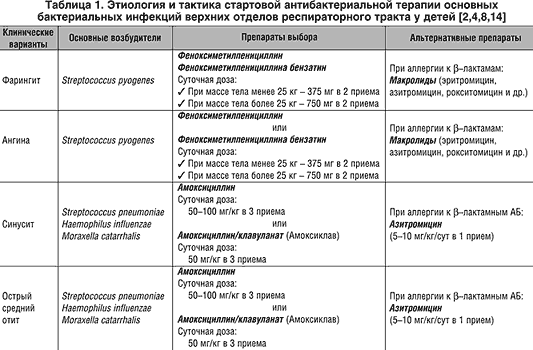 Здесь очень важную роль играет предупреждение респираторных вирусных инфекций:
Здесь очень важную роль играет предупреждение респираторных вирусных инфекций:
- Соблюдайте гигиену рук. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания. Также эффективными являются средства для обработки рук на основе спирта.
- Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания, а не руками.
- Необходимо вести здоровый образ жизни: заниматься физкультурой и спортом, совершать частые прогулки на свежем воздухе. Очень важно не курить в помещении, где могут находиться люди: пассивное курение пагубно сказывается на функции бронхов и иммунитете.
- Необходимо здоровое полноценное питание с достаточным содержанием белков, микроэлементов и витаминов (ежедневно в рационе должны быть свежие овощи, фрукты, мясо, рыба, молоко и молочные продукты).
- До наступления холодов и подъема заболеваемости респираторными инфекциями следует сделать прививку против гриппа, поскольку пневмония часто является осложнением гриппа.
 Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых.
Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых. - В холодное время года нужно одеваться по погоде, избегать переохлаждений, а в летнее — сквозняков.
- Следует соблюдать режимы проветривания и влажной уборки в помещениях.
- Как можно чаще мыть руки и промывать носовые ходы солевыми растворами (аквалор, аквамарис, квикс и др.)
- В период подъема заболеваемости гриппом рекомендуется избегать контакта с больными людьми, использовать маску для защиты органов дыхания, воздержаться от посещения мест с большим скоплением людей.
- Возможен прием иммуномодулирующих препаратов, которые можно применять только по назначению врача.
- Важно помнить, что если вы хотите оградить себя и детей от болезни, следите за своим здоровьем, ведь зачастую родители являются источником инфекции для ребенка, особенно при тех заболеваниях, которые передаются при тесном контакте (микоплазменная инфекция, стафилококк, многие вирусные инфекции).

- Если у вас дома или в учреждении, где Вы пребываете длительное время, есть кондиционер, следите за его чистотой.
- За всеми находившиеся в контакте с больными Внебольничной пневмонией устанавливается медицинское наблюдение на 21 день (осмотр, опрос, медицинское наблюдение) с момента изоляции больного.
- Всем контактным лицам назначаются лечащим врачом средства экстренной профилактики из числа противовирусных, антибактериальных, иммуномодулирующих и полиовитаминных препаратов. Для этого необходимо подойти к лечащему врачу.
Необходимо помнить: если заболели Вы или ваш ребенок, Вам необходимо не вести ребенка в сад, школу, а обратиться к врачу. При тяжелом состоянии необходимо вызвать врача на дом, и ни в коем случае не заниматься самолечением.
Здоровья Вам и Вашим близким!
Врач эпидемиолог Надырова О.Н.
Пневмония: признаки, симптомы и лечение
Виды пневмонии
Первичная
Это значит, что заболевание является самостоятельным
Вторичная
Пневмония является осложнением, полученным в ходе другой болезни
Радиационная
Воспаление развилось на фоне химиотерапии
Посттравматическая
Заболевание возникло вследствие травмы
Типы воспаления легких
Болезнь различается по нескольким факторам.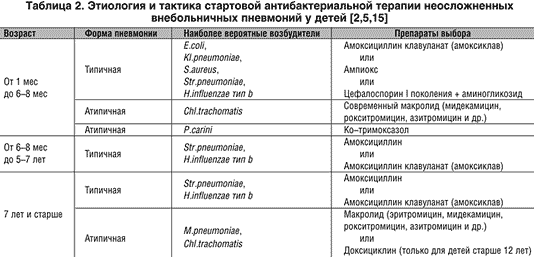
Симптомы заболевания
Симптомы могут разниться в зависимости от вида заболевания, индивидуальных особенностей организма или вашего возраста.
Основными общими признаками воспаления легких являются:
- общая слабость,
- сонливость,
- кашель,
- повышенная температура,
- затруднение дыхания.
Записаться к врачу
Если у вас или у ваших близких наблюдаются эти или схожие признаки заболевания, обратитесь к врачу незамедлительно.
Выбрать опытного пульмонолога вы можете здесь:
Группы риска
В группу риска входят груднички, дети до 5 лет, пожилые от 65 и старше, люди, страдающие астмой и другими болезнями легких, сахарным диабетом, сердечно-сосудистыми заболеваниями.
Также вероятность заболеть повышает курение и другие вредные привычки.
Факты о заболевании
Распространенные мифы о воспалении легких
Миф №1: при правильно подобранном лечении можно вылечиться за несколько дней.
На самом деле: за несколько дней можно избавиться от симптомов, но полностью побороть болезнь за это время не удастся.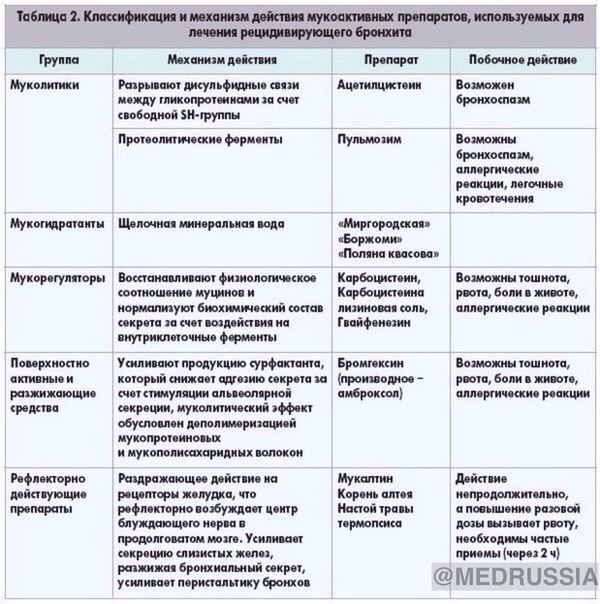 Лечение займет не менее 21 дня.
Лечение займет не менее 21 дня.
Миф №2: избавиться от кашля при пневмонии помогут прогревания.
На самом деле этот миф опасен. Прогревания не только не помогут, но и ухудшат состояние.
Миф №3: при воспалении обязательно будет кашель и температура.
На самом деле болезнь может проходить практически бессимптомно. Такое может произойти из-за ослабленного иммунитета или индивидуальных особенностей организма.
Миф №4: болезнь опасна только для детей и пожилых людей.
На самом деле: да, эти категории относятся к группе риска, но заболевание опасно для всех. Особенно, если у вас есть хронические заболевания.
Как отличить воспаление легких от ОРВИ, гриппа и бронхита
- Заметно повысилось потоотделение. Вас бросает то в жар, то в холод. Причем, это состояние может быть не связано с перепадами температуры тела.
- Вам стало лучше, а через несколько дней состояние сильно ухудшилось. Это реакция организма на воспаление.
- У вас полностью или частично пропал аппетит.
 Более того, вид и запах еды могут начать вызывать отвращение и даже рвотные позывы.
Более того, вид и запах еды могут начать вызывать отвращение и даже рвотные позывы. - У вас появилась боль в груди. Это, как и затруднение дыхания, может быть признаком отека легких.
- Слизистые приобрели синий или фиолетовый оттенок. Это может случиться из-за недостатка кислорода в крови.
- Участился или “скачет” пульс. Этот симптом тоже связан с нехваткой кислорода.
Когда нужно обратиться к врачу незамедлительно
Срочно вызвать врача на фоне общих симптомов необходимо, если у вас появились следующие признаки:
- Участилось дыхание (более одного вдоха в 2 секунды)
- Давление понизилось до значения 90 на 60 и более.
- Температура тела превысила отметку 38,5.
- Появилась спутанность сознания.
- У вас темнеет в глазах и вы ощущаете предобморочное состояние
Лечение воспаления легких
Лечить пневмонию народными средствами не только бесполезно, но и опасно для жизни. Правильно подберет препараты, которые помогут выздороветь, только квалифицированный врач.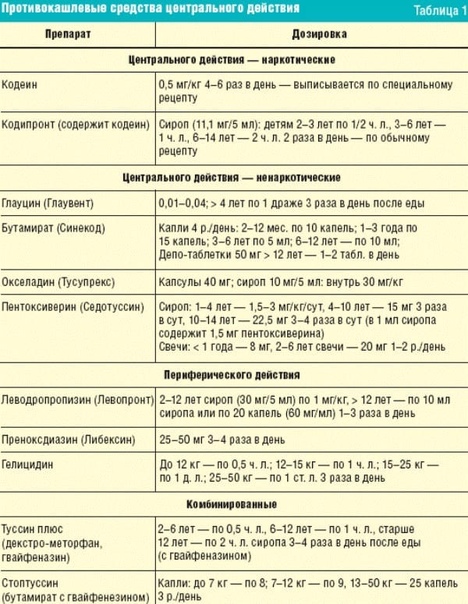
Вам назначат антибиотики и препараты для симптоматической коррекции состояния. Чтобы определить, какие лекарства назначить, вас попросят сдать следующие анализы:
- общий анализ крови,
- общий анализ мочи,
- клинический анализ мокроты.
Профилактика
Общее укрепление иммунитета поможет снизить риск заражения. Также, чтобы не заболеть старайтесь вести здоровый образ жизни: придерживаться правильного питания, заниматься спортом, закаляться.
Что делать, если вы перенесли пневмонию
- Старайтесь чаще бывать на свежем воздухе и больше ходить. Также рекомендуется заняться бегом.
- Делайте дыхательную гимнастику: задерживайте дыхание на глубоком вдохе. Делать упражнение лучше всего в положении сидя в хорошо проветренном помещении или на улице и повторять его 5-10 раз подряд.
- Включите в рацион свежие фрукты и овощи.
- Пейте больше воды — от 1,5 до 2,5 литров в день в зависимости от массы тела.
- Старайтесь не перегреваться и не переохлаждаться.
- Избегайте стрессов и высыпайтесь, лучше спать не менее 8 часов в сутки.
Пенициллины, цефалоспорины, гликопептиды, макролидные антибиотики, аминогликозиды, противотуберкулезные агенты, противовирусные агенты, вакцины
Автор
Мухаммад Васим, MS, MBBS, FAAP, FACEP, FAHA Профессор неотложной медицины и клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, магистр медицины, MBBS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американская академия педиатрии, Американская академия медицины Неотложная медицина, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Мари-Мишлен Ломини, доктор медицины Лечащий врач, Медицинский центр Линкольна; Врач детской подростковой медицины, Бостонские врачи по детскому здоровью
Мари-Мишлин Ломини, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Гаитянской медицинской ассоциации за рубежом, Общества Красного Креста Гаити
Раскрытие информации: раскрывать нечего.
Главный редактор
Рассел Стил, доктор медицины Профессор-клинический факультет медицины Тулейнского университета; Врач-штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана Общество, Общество детских инфекционных заболеваний, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие информации: нечего раскрывать.
Дополнительные участники
Джозеф Домачовске, доктор медицины Профессор педиатрии, микробиологии и иммунологии, кафедра педиатрии, отделение инфекционных заболеваний, Медицинский университет штата Нью-Йорк
Джозеф Домачовске, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha , Американская академия педиатрии, Американское общество микробиологии, Общество инфекционных заболеваний Америки, Общество педиатрических инфекционных заболеваний, Phi Beta Kappa
Раскрытие: Получен грант на исследования от: Pfizer; GlaxoSmithKline; AstraZeneca; Merck; Американской академии педиатрии, Novavax, Regeneron , Diassess, Actelion
Полученный доход в размере 250 долларов США или более от: Sanofi Pasteur.
Николас Джон Беннет, MBBCh, PhD, MA (Cantab), FAAP Доцент педиатрии, содиректор отдела управления противомикробными препаратами, медицинский директор, Отделение детских инфекционных заболеваний и иммунологии Детского медицинского центра Коннектикута
Николас Джон Беннетт, MBBCh, PhD, MA (Cantab), FAAP является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии
Раскрытие информации: получил исследовательский грант от: Cubist
Полученный доход в размере не менее чем 250 долларов от: Horizon Pharmaceuticals, Shire
Юридические консультации по медицинским вопросам: Разн.
Благодарности
Лесли Л. Бартон, доктор медицины , почетный профессор педиатрии, Медицинский колледж Университета Аризоны
Лесли Л. Бартон, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Ассоциации директоров детских программ, Американского общества инфекционных болезней и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Хайди Коннолли, доктор медицины Доцент кафедры педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Раскрытие: Ничего не раскрывать.
Брент Р. Кинг , MD, MMM Клайв Нэнси и Пирс Раннеллс, заслуженный профессор медицины неотложных состояний; Профессор педиатрии Центра медицинских наук Техасского университета в Хьюстоне; Заведующий отделением неотложной медицины, начальник отделения неотложной помощи больницы Мемориал Германн и больницы LBJ
Раскрытие: Ничего не раскрывать.
Джефф Л. Майерс, доктор медицины, доктор медицинских наук Заведующий отделением детской и врожденной кардиохирургии, хирургическое отделение, Массачусетская больница общего профиля; Доцент хирургии Гарвардской медицинской школы
Раскрытие: Ничего не раскрывать.
Марк И. Нойман, доктор медицины, магистр здравоохранения Доцент педиатрии Гарвардской медицинской школы; Лечащий врач отделения неотложной медицинской помощи, Детская больница Бостон
Mark I Neuman, MD, MPH является членом следующих медицинских обществ: Society for Pediatric Research
Раскрытие: Ничего не раскрывать.
Хосе Рафаэль Ромеро, доктор медицинских наук Директор программы стипендий по педиатрическим инфекционным заболеваниям, доцент кафедры педиатрии Объединенного отделения детских инфекционных заболеваний, Университет Крейтон / Медицинский центр Университета Небраски
Хосе Рафаэль Ромеро, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского общества микробиологов, Общества инфекционных болезней Америки, Нью-Йоркской академии наук и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Маника Сурьядевара, доктор медицины , научный сотрудник педиатрических инфекционных болезней, педиатрический факультет, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Раскрытие: Ничего не раскрывать.
Isabel Virella-Lowell, MD Отделение педиатрии, отделение легочных заболеваний, детской пульмонологии, аллергии и иммунологии
Раскрытие: Ничего не раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицины, больница Calvary, Канберра, ACT; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия
Раскрытие: Ничего не раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Раскрытие: Ничего не раскрывать.
Пневмония — HealthyChildren.org
Слово пневмония означает « инфекция легких. «В то время как пневмония была чрезвычайно опасной в прошлых поколениях, сегодня большинство детей могут легко вылечиться от нее, если им будет оказана надлежащая медицинская помощь.
В большинстве случаев пневмония возникает после вирусной инфекции верхних дыхательных путей. Пневмония также может быть вызвана бактериальными инфекциями. , если вирусная инфекция достаточно раздражает дыхательные пути или ослабляет иммунную систему ребенка, бактерии могут начать расти в легких, добавляя вторую инфекцию к исходной.
Определенные дети, чья иммунная защита или легкие ослаблены другими заболеваниями, Такие как кистозный фиброз, астма или рак может быть более подвержен развитию пневмонии.Дети, чьи дыхательные пути или легкие имеют другие аномалии, могут иметь более высокий риск.
Поскольку большинство форм пневмонии связано с вирусными или бактериальными инфекциями, которые передаются от человека к человеку, они наиболее распространены осенью, зимой и ранней весной, когда дети проводят больше времени в помещении в тесном контакте с другими. На вероятность развития пневмонии у ребенка не влияет то, как она одета, или температура воздуха в холодные дни.
Признаки и симптомы пневмонии у детей
Как и многие другие инфекции, пневмония обычно вызывает лихорадка, которая, в свою очередь, может вызывать потоотделение, озноб, покраснение кожи и общий дискомфорт.Ребенок также может потерять аппетит и казаться менее энергичным, чем обычно. Младенцы и малыши могут казаться бледными и вялыми и плакать чаще, чем обычно.
Лечение пневмонии
Когда пневмония вызвана вирусом, обычно не существует специального лечения, кроме отдыха и обычных мер по контролю температуры. Препараты для подавления кашля, содержащие кодеин или декстрометорфан, использовать не следует, потому что кашель помогает избавиться от чрезмерных выделений, вызванных инфекцией. Вирусная пневмония обычно проходит через несколько дней, хотя кашель может сохраняться в течение нескольких недель.
Поскольку часто трудно определить, вызвана ли пневмония вирусом или бактериями, ваш педиатр может назначить антибиотик. Все антибиотики следует принимать в течение всего предписанного курса и в определенной рекомендованной дозировке. У вас может возникнуть соблазн преждевременно прекратить их прием, но этого не следует делать — некоторые бактерии могут остаться, и инфекция может вернуться, если не будет завершен весь курс.
Профилактика: вакцина против пневмонии
Вашему ребенку можно сделать прививку от пневмококковые инфекции, бактериальная причина пневмонии.Американская академия педиатрии рекомендует, чтобы все дети, начиная с 2-месячного возраста, прошли эту иммунизацию (называемую пневмококковый конъюгат или PCV13). Серию доз необходимо вводить в возрасте 2, 4, 6 и от 12 до 15 месяцев одновременно с тем, как дети получают другие детские вакцины.
Если ваш ребенок не получил первые дозы в рекомендованное время, поговорите со своим педиатром о графике наверстывания. Одну дозу PCV13 следует давать всем здоровым детям в возрасте от 2 до 5 лет, которые ранее не получали рекомендуемые дозы до 2 лет, и детям в возрасте от 2 до 18 лет с определенными сопутствующими заболеваниями, которые ранее не получали получил дозу PCV13.
Другая пневмококковая вакцина (пневмококковый полисахарид или PPV23) также рекомендуется для детей старшего возраста (от 2 до 5 лет), которые имеют высокий риск развития инвазивной пневмококковой инфекции. К ним относятся дети с:
Также рекомендуется детям, принимающим лекарства или страдающим заболеваниями, ослабляющими их иммунную систему. Некоторым детям с определенными сопутствующими заболеваниями может потребоваться вторая доза пневмококковой вакцины, введенная по крайней мере через 8 недель.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Какие методы лечения пневмонии у детей?
Лечение пневмонии зависит от того, вызвана ли она бактериями или вирусом.За многими детьми можно ухаживать дома, но некоторым может потребоваться лечение в больнице.
Будут ли моему ребенку давать антибиотики?
Это зависит от того, вызвана ли пневмония бактериями или вирусом.
Если есть вероятность, что у вашего ребенка бактериальная пневмония, ему дадут таблетки или жидкость с антибиотиками для борьбы с бактериями. Обычно они значительно улучшаются в течение первых 48 часов, но, вероятно, они будут продолжать кашлять дольше. Важно закончить весь курс антибиотиков, даже если вашему ребенку стало лучше.
Если пневмония вашего ребенка вызвана вирусом, антибиотики не действуют.
Не всегда легко определить, вызвана ли пневмония бактериями или вирусом. На всякий случай ваш врач может принять решение назначить антибиотики, если он не может точно определить причину.
Могу ли я ухаживать за своим ребенком дома?
Многие дети с пневмонией могут находиться под присмотром дома.
- Убедитесь, что они много отдыхают.
- Ваш ребенок может не хотеть есть, но важно следить за тем, чтобы он не обезвоживался.Регулярно давайте им пить небольшое количество жидкости.
- Если ваш ребенок все еще носит подгузники, вы сможете определить, достаточно ли он выпивает, потому что он все равно намокнет подгузниками.
- Если у вашего ребенка болит грудь или живот, вы можете дать ему обезболивающее, например парацетамол или ибупрофен, предназначенные для младенцев или детей.
- Лекарства от кашля не помогают при пневмонии.
- Не курите рядом с ребенком и не позволяйте ему вдыхать дым других людей.
- Высокая температура может пугать, но это естественная реакция на инфекцию.Не пытайтесь снизить температуру вашего ребенка, обмывая его водой.
Ваш врач должен предоставить вам дополнительную информацию о том, как лучше всего ухаживать за вашим ребенком дома. Если симптомы вашего ребенка ухудшатся, вернитесь к врачу.
Нужно ли моему ребенку лечь в больницу?
Ваш врач определит, нужно ли заботиться о вашем ребенке в больнице, основываясь на симптомах и других факторах, включая возраст. Дети младше 6 месяцев с большей вероятностью попадут в больницу.
Ваш врач примет во внимание, если ваш ребенок:
- затрудненное дыхание
- обезвожены, потому что они не будут есть и пить
- не может принимать антибиотики через рот
- очень быстро дышит
- имеет низкий уровень кислорода в крови
- не реагирует на назначенные антибиотики (это может иметь место, если у них все еще сохраняется лихорадка примерно через 2 дня лечения антибиотиками)
- имеет другое заболевание легких, сердца или иммунную недостаточность
В больнице вашему ребенку могут вводить антибиотики капельно.При необходимости им могут дать кислород, чтобы облегчить дыхание. Если они обезвожены, им также можно капать жидкость.
Сколько времени потребуется моему ребенку, чтобы выздороветь?
Некоторые дети выздоравливают от пневмонии через десять дней, но для половины из них потребуется больше времени. Большинство детей выздоравливают через 3-4 недели.
Есть ли способ предотвратить пневмонию?
Есть ряд вещей, которые вы можете сделать как родитель, чтобы снизить риск развития пневмонии у вашего ребенка.
Вакцинация
Многие виды бактерий могут вызывать пневмонию, но распространенной причиной бактериальной пневмонии является бактерия Streptococcus pneumoniae. Пневмококковая вакцина (PCV) — это вакцина для защиты детей от бактериальной пневмонии, вызываемой этой бактерией. Ваш ребенок должен пройти эту вакцинацию в NHS. Первая доза вводится в возрасте 2 месяцев.
Ваш ребенок также должен проходить ежегодную вакцинацию от гриппа в возрасте от 2 до 5 лет (возраст 9-10 лет) или старше.Это снизит риск развития пневмонии как осложнения гриппа.
Не забывайте держать ребенка в курсе всех прививок.
Избежать заражения
Научите ребенка пользоваться салфеткой и мыть руки после кашля и чихания.
Не курите и не позволяйте другим курить рядом с вашим ребенком.
Это увеличивает вероятность заражения инфекцией и усугубляет симптомы. Дополнительную информацию о том, как дым и загрязнение воздуха могут повлиять на легкие вашего ребенка, см. В нашем разделе о рисках.
Где я могу узнать больше?
У нас есть дополнительная информация, которая может вам пригодиться:
Информация о здоровье детей: Пневмония
Пневмония — это инфекция одного или обоих легких, иногда ее называют инфекцией грудной клетки. Пневмония у детей может быть вызвана вирусами или бактериями.
Из-за инфекции небольшие дыхательные пути в легких опухают и выделяют больше слизи (липкой жидкости). Слизь блокирует дыхательные пути и снижает количество кислорода, который может попасть в организм.
Пневмония часто возникает после другой респираторной инфекции, например, простуды. Иногда могут быть осложнения, связанные с пневмонией, но это нечасто, и ваш врач будет наблюдать за вашим ребенком на предмет их возникновения.
Признаки и симптомы пневмонии
Признаки и симптомы пневмонии различаются в зависимости от возраста вашего ребенка и причины пневмонии. У детей часто бывает одно или несколько из следующего:
- высокая температура
- быстрое и / или затрудненное дыхание — дыхание вашего ребенка станет тяжелым, и вы можете увидеть, как ребра или кожа под шеей «втягиваются», или ноздри раздуваются, когда он дышит; младенцы младшего возраста могут кивать головой при дыхании.
- кашель
- раздражительность или более сильная усталость, чем обычно
- боль в груди, особенно при кашле
- боли или боли в животе (животе).
Когда обращаться к врачу
Вам следует обратиться к терапевту, если вы считаете, что у вашего ребенка пневмония. Обычно вашему ребенку не нужны никакие анализы, но иногда терапевт назначает анализ крови или рентген, чтобы диагностировать пневмонию.
Лечение пневмонии
Бактериальная пневмония
Если пневмония вашего ребенка вызвана бактериями, ему пропишут антибиотики. В легких случаях бактериальной пневмонии это лекарство можно принимать внутрь дома. У детей с бактериальной пневмонией обычно улучшение наблюдается в течение 48 часов после начала приема антибиотиков.Очень важно пройти весь курс антибиотиков, даже если ваш ребенок выглядит намного лучше. Уход будет продолжаться от 3 до 7 дней. Ваш ребенок может продолжать кашлять в течение трех недель после лечения, но это не повод для беспокойства, если ему станет лучше.
Дети, которые очень плохо себя чувствуют из-за бактериальной пневмонии, могут быть госпитализированы для введения антибиотиков непосредственно в вену через капельницу (внутривенная или внутривенная терапия). Некоторым детям также может потребоваться кислород или дополнительная жидкость.
Вирусная пневмония
Вирусная пневмония обычно не столь серьезна, как бактериальная пневмония. Однако восстановление может быть медленнее и может занять до четырех недель. Антибиотики не лечат вирусы и не назначаются при вирусной пневмонии.
Уход на дому
После того, как врач поставит вашему ребенку диагноз пневмонии легкой степени, вы обычно можете ухаживать за ним дома.
- Вашему ребенку потребуется много отдыхать.
- Очень важно часто давать ребенку жидкости, чтобы предотвратить обезвоживание.Пейте воду небольшими глотками и чаще предлагайте грудное молоко или смесь.
- Большинство детей отказываются от еды при пневмонии. Это не проблема, если они пьют жидкость.
- Следуйте инструкциям врача по назначению антибиотиков, если они были прописаны.
- Детям старшего возраста может быть удобнее спать на паре подушек, а не лежать полностью горизонтально.
- Если у вашего ребенка боли в груди или жар и он плохо себя чувствует, ему может потребоваться обезболивающее, например парацетамол или ибупрофен.Не давайте ибупрофен детям младше трех месяцев или детям с обезвоживанием. Никогда не давайте аспирин детям. См. Наш информационный бюллетень: Обезболивание для детей.
- Не давайте лекарства от кашля. Детям с пневмонией не помогают.
- Не позволяйте никому курить дома или рядом с вашим ребенком.
- Ваш врач скажет вам, нужно ли вам вернуться для проверки выздоровления вашего ребенка.
Вам следует вернуться к терапевту, если у вашего ребенка пневмония, и:
- их дыхание затрудняется, или они начинают кряхтеть во время дыхания
- они становятся более сонными или сонными, или их трудно просыпать
- они начинают рвать и не могут пить много
- вы беспокоитесь о своем ребенке на любом этапе болезни или у вас есть другие вопросы.
Ключевые моменты, которые нужно запомнить
- Вам следует отвести ребенка к терапевту, если вы считаете, что у него пневмония.
- Если у вашего ребенка пневмония, ему нужно будет отдыхать и часто пить небольшое количество жидкости, чтобы предотвратить обезвоживание.
- Очень важно, чтобы ваш ребенок прошел полный курс антибиотиков, если они были прописаны.
- Лекарства от кашля не помогают детям с пневмонией.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Как я могу предотвратить заражение ребенка пневмонией?
Держите вашего ребенка в курсе дел с помощью иммунизации и ежегодных прививок от гриппа.Лучший способ избежать пневмонии — избежать респираторных инфекций. Учите ребенка не делиться едой, напитками и столовыми приборами с другими детьми. Это может быть затруднительно для детей младшего возраста, особенно тех, кто находится в детском саду или в детских садах, поскольку они часто кладут в рот общие игрушки. В таких случаях иммунизированные дети будут иметь гораздо меньший риск заражения пневмонией. Хорошая гигиена важна для предотвращения распространения пневмонии, поэтому научите ребенка тщательно мыть руки после кашля или чихания, чтобы предотвратить распространение микробов.
Разработано отделениями общей медицины и респираторной медицины и медицины сна Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в феврале 2018 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Атипичная пневмония (ходьба): лечение и ведение
Обзор
Что такое «ходячая» пневмония?«Ходячая» пневмония — это легкая форма пневмонии (инфекция легких).Этот немедицинский термин стал популярным описанием, потому что вы можете чувствовать себя достаточно хорошо, чтобы гулять, выполнять свои повседневные задачи и даже не осознавать, что у вас пневмония.
В большинстве случаев пневмония при ходьбе вызывается атипичными бактериями под названием Mycoplasma pneumoniae , которые могут жить и расти в носу, горле, дыхательном горле (трахее) и легких (дыхательных путях). Лечится антибиотиками.
Ученые называют ходячую пневмонию, вызванную микоплазмой, «атипичной» из-за уникальных свойств самих бактерий.Несколько факторов, которые делают его нетипичным, включают:
- Легкие симптомы
- Естественная устойчивость к лекарствам, которые обычно используются для лечения бактериальных инфекций
- Часто ошибочно принимают за вирус из-за отсутствия типичной клеточной структуры других бактерий
Да. К другим типам атипичной пневмонии относятся:
Чем пешеходная пневмония отличается от «обычной» пневмонии?Пневмония при ходьбе отличается от типичной пневмонии несколькими способами, в том числе:
- Пневмония при ходьбе — более легкая форма пневмонии.
- Пневмония при ходьбе обычно не требует постельного режима или госпитализации.
- Пневмония при ходьбе обычно вызывается Mycoplasma pneumoniae . Типичная пневмония чаще всего вызывается стрептококковой пневмонией, вирусом гриппа или риновирусом.
На Mycoplasma pneumoniae приходится от 10 до 40 процентов случаев внебольничной пневмонии (пневмония, заразившаяся вне медицинских учреждений).
Пневмония при ходьбе может возникать в любое время года, но чаще всего она возникает осенью и зимой.
Заразна ли пневмония при ходьбе? Если да, то как он распространяется и кто подвергается наибольшему риску?Да, ходячая пневмония, вызванная Mycoplasma pneumoniae , заразна (передается от человека к человеку). Когда инфицированный человек кашляет или чихает, крошечные капельки, содержащие бактерии, переносятся по воздуху и могут быть вдохнуты другими людьми, находящимися поблизости.
Инфекция может легко распространяться в людных или общих жилых помещениях, таких как дома, школы, общежития и дома престарелых. Он чаще поражает молодых людей и детей школьного возраста, чем пожилых людей.
Риск развития тяжелой пневмонии еще выше среди тех, у кого есть респираторные заболевания, такие как:
Как долго я заразен ходячей пневмонией?Если у вас ходячая пневмония, вызванная вирусом Mycoplasma pneumoniae , вы можете считаться заразным от двух до четырех недель до появления симптомов (так называемый инкубационный период).В течение этого времени вы не заметите, что вы заразны и распространяете пневмонию. Как только симптомы начнутся, вы остаетесь заразным до тех пор, пока симптомы не исчезнут.
Симптомы и причины
Что вызывает ходячую пневмонию?Пневмония при ходьбе чаще всего вызывается бактериями Mycoplasma pneumoniae .
Каковы симптомы ходячей пневмонии?Симптомы ходячей пневмонии включают:
- Ангина (фарингит)
- Чувство усталости (утомляемость)
- Боль в груди
- Легкий озноб
- Субфебрильная температура
- Постоянный кашель, который может быть сухим или с выделением слизи
- Чихание
- Головная боль
Симптомы ходячей пневмонии могут проявляться медленно, через одну-четыре недели после заражения.На более поздних стадиях болезни симптомы могут ухудшиться, может повыситься температура, а при кашле может появиться обесцвеченная мокрота (слизь).
Диагностика и тесты
Как диагностируется ходячая пневмония?Ваш врач спросит вас о ваших симптомах, о том, как долго они у вас наблюдаются, и есть ли у других членов семьи или людей, с которыми вы регулярно общаетесь, похожие симптомы.Он или она послушает ваши легкие с помощью стетоскопа, чтобы проверить наличие аномальных звуков дыхания. Ваш врач может назначить рентген грудной клетки, чтобы узнать, есть ли в ваших легких инфекция. Ваша кровь или слизь могут быть проверены, чтобы определить, вызвана ли ваша пневмония Mycoplasma pneumoniae , другими бактериями, вирусом или грибком.
Ведение и лечение
Как лечится ходячая пневмония?Пневмония при ходьбе обычно протекает в легкой форме, не требует госпитализации и лечится антибиотиками (если ваш врач считает, что ваши симптомы вызывают бактерии).Эффективны несколько типов антибиотиков. Антибиотики, которые используются для лечения ходячей пневмонии, вызванной M ycoplasma pneumoniae , включают:
- Макролидные антибиотики: Макролидные препараты являются предпочтительным средством лечения детей и взрослых. Макролиды включают азитромицин (Zithromax®) и кларитромицин (Biaxin®). За последнее десятилетие некоторые штаммы Mycoplasma pneumoniae стали устойчивыми к антибиотикам из группы макролидов, возможно, из-за широкого использования азитромицина для лечения различных заболеваний.
- Фторхинолоны: Эти препараты включают ципрофлоксацин (Cipro®) и левофлоксацин (Levaquin®). Фторхинолоны не рекомендуются детям младшего возраста.
- Тетрациклины: В эту группу входят доксициклин и тетрациклин. Они подходят взрослым и детям постарше.
Часто можно также принимать безрецептурные лекарства, чтобы облегчить симптомы заложенности носа, кашля и разжижения слизи в груди. Если у вас жар:
- Пейте больше жидкости
- Остальное
- Принять лекарство
Профилактика
Как предотвратить ходячую пневмонию?К сожалению, вакцины для предотвращения ходячей пневмонии, вызываемой Mycoplasma pneumoniae, отсутствуют. Даже если вы вылечились от ходячей пневмонии, вы не приобретете иммунитет, поэтому в будущем можно снова заразиться.
Советы по профилактике пневмонии при ходьбе включают:
- Прикрывайте нос и рот салфеткой, когда чихаете или кашляете. Если салфетки нет, чихните или кашляйте на внутреннюю сторону локтя или рукава. Никогда не чихайте и не кашляйте руками. Поместите использованные салфетки в корзину для мусора.
- Часто мойте руки теплой водой с мылом не менее 20 секунд.Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе.
- Носите маску рядом с больными людьми, если у вас есть респираторные заболевания (например, астма, бронхит, эмфизема) или другие хронические заболевания (болезни сердца, печени или почек, или диабет), которые могут сделать пневмонию еще более опасной для вас.
- Сделайте ежегодную прививку от гриппа. Бактериальная пневмония может развиться после перенесенного гриппа.
- Спросите своего врача о пневмококковой вакцине.Доступны два типа вакцин: Prevnar 13® и Pneumovax 23®. Каждая вакцина рекомендована людям в разном возрасте или людям с повышенным риском пневмококковой инфекции, включая пневмонию.
Перспективы / Прогноз
Когда я почувствую себя лучше, если у меня ходячая пневмония?Большинство людей с ходячей пневмонией чувствуют себя лучше после нескольких дней приема антибиотиков.Ваш кашель может продолжаться несколько недель.
Пневмония у детей | Детская больница Колорадо
Как лечится пневмония?
В большинстве случаев детям с бактериальной пневмонией назначают пероральные антибиотики, и они могут оставаться дома, чтобы отдохнуть и выздороветь. Тип используемого антибиотика зависит от типа пневмонии. В некоторых случаях другие члены семьи могут лечиться с помощью лекарств для предотвращения болезней.
Пневмонию, вызванную вирусом гриппа, можно лечить противовирусными препаратами в течение первых 2 или 3 дней появления симптомов.От других вирусов, вызывающих пневмонию, лекарств нет. В этих случаях используются поддерживающие меры, такие как поддержание водного баланса вашего ребенка, контроль любой температуры и лечение хрипов или потребности в кислороде, пока организм не сможет самостоятельно преодолеть инфекцию.
Если ваш врач прописал антибиотики, давайте лекарство по графику в течение указанного времени. Это поможет вашему ребенку быстрее выздороветь и снизит вероятность распространения инфекции на других членов семьи. При хрипе врач может порекомендовать небулайзер или ингалятор.
Проконсультируйтесь с врачом, прежде чем принимать лекарство, отпускаемое без рецепта, для лечения кашля вашего ребенка, поскольку средства от кашля не позволяют легким выводить слизь, что может быть бесполезным при пневмонии. Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Измеряйте температуру вашего ребенка по крайней мере один раз каждое утро и каждый вечер и звоните врачу, если она превышает 102ºF (38,9ºC) у младенцев старшего возраста или выше 100,4ºF (38ºC) у младенцев в возрасте до 6 месяцев.Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Дети могут быть госпитализированы для лечения, если у них пневмония:
- Им нужен дополнительный кислород
- У них легочные инфекции, которые могли попасть в кровоток
- У них хронические заболевания, влияющие на иммунную систему
- Их так сильно рвет, что они не могут принимать лекарства через рот или обезвожены
Как можно предотвратить пневмонию?
Некоторые виды пневмонии можно предотвратить с помощью вакцин.Американская академия педиатрии рекомендует, чтобы младенцы и дети получали плановую иммунизацию против Streptococcus pneumoniae и Haemophilus influenza , которые являются двумя наиболее частыми бактериальными причинами пневмонии. Детей следует вакцинировать против коклюша, также называемого коклюшем, начиная с 2-месячного возраста.
Ежегодные вакцины против вируса гриппа также рекомендуются для профилактики пневмонии. Дети с хроническими респираторными заболеваниями также могут пройти дополнительную иммунизацию против Streptococcus pneumoniae для дальнейшей профилактики пневмонии.В настоящее время доступны противовирусные препараты, которые могут использоваться для лечения некоторых типов вирусной пневмонии или для облегчения симптомов.
Почему выбирают Детский Колорадо для лечения пневмонии вашего ребенка?
МиссияChildren’s Colorado Breathing Institute заключается в предоставлении всесторонней клинической помощи и консультаций детям с распространенными и сложными проблемами дыхания. Наши специалисты и учреждения готовы диагностировать и лечить детей с пневмонией. Наш междисциплинарный подход означает, что мы будем общаться о лечении с лечащим врачом вашего ребенка и любыми другими специалистами, которые могут понадобиться вашему ребенку.
Являясь региональным медицинским центром, Институт дыхания обеспечивает профессиональное образование и продвижение знаний посредством исследований. Наши врачи ответственны за открытия в области легочной медицины, в том числе за первое использование вдыхаемого оксида азота (iNO) для лечения недоношенного ребенка с дыхательной недостаточностью.
Новейшие диагностические тесты доступны как для младенцев, так и для детей старшего возраста, а опытный штат педиатров, включая врачей, медсестер, диетологов, социальных работников и респираторных терапевтов, позволяет семьям извлечь выгоду из командного подхода к лечению нарушений дыхания.Наш совместный подход к лечению дыхания и легких включает и поощряет участие семьи.
Диагностика и лечение острого бронхита
1. Шапперт С.М., Берт CW. Посещение кабинетов врачей, амбулаторных отделений больниц и отделений неотложной помощи в амбулаторных условиях: США, 2001–02 гг. Vital Health Stat 13 . 2006; (159): 1–66 ….
2. Линдер Дж. А., Сим И. Лечение антибиотиками острого бронхита у курильщиков: систематический обзор. J Gen Intern Med . 2002. 17 (3): 230–234.
3. Литл П, Рамсби К., Келли Дж, и другие. Информационный буклет и стратегии назначения антибиотиков при острой инфекции нижних дыхательных путей: рандомизированное контролируемое исследование. JAMA . 2005. 293 (24): 3029–3035.
4. Metlay JP, Капур WN, Хорошо, MJ. У этого пациента внебольничная пневмония? Диагностика пневмонии по анамнезу и физическому осмотру. JAMA . 1997. 278 (17): 1440–1445.
5. Венцель Р.П., Фаулер А.А. III. Клиническая практика. Острый бронхит. N Engl J Med . 2006. 355 (20): 2125–2130.
6. Болды Д.А., Скидмор SJ, Эйрес JG. Острый бронхит в обществе: клинические особенности, инфекционные факторы, изменения легочной функции и реактивность бронхов на гистамин. Респир Мед . 1990. 84 (5): 377–385.
7. Гонсалес Р., Бартлетт Дж. Г., Бессер Р.Э., и другие.; Американская академия семейных врачей, Американский колледж врачей-Американское общество внутренней медицины, Центры по контролю за заболеваниями, Американское общество инфекционных болезней. Принципы правильного использования антибиотиков для лечения неосложненного острого бронхита: история вопроса. Энн Интерн Мед. . 2001. 134 (6): 521–529.
8. Линдер Ю.А., Сим И. Лечение антибиотиками острого бронхита у курильщиков: систематический обзор. J Gen Intern Med .2002. 17 (3): 230–234.
9. Уилсон А.А., Кран Л.А., Барретт PH, Гонсалес Р. Общественные убеждения и использование антибиотиков при остром респираторном заболевании. J Gen Intern Med . 1999. 14 (11): 658–662.
10. Коко А, Mainous AG. Отношение времени, потраченного на прием антибиотиков при посещении педиатрического кабинета при вирусных респираторных инфекциях. Arch Pediatr Adolesc Med . 2005. 159 (12): 1145–1149.
11. Линдер Ю.А., Певица DE, Стаффорд RS. Связь между назначением антибиотиков и продолжительностью посещения взрослых с инфекциями верхних дыхательных путей. Clin Ther . 2003. 25 (9): 2419–2430.
12. Браман С.С. Хронический кашель вследствие острого бронхита: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006; 129 (1 доп.): 95С – 103С.
13. Smucny JJ, Беккер Л.А., Стекольщик RH, МакИзаак В.Эффективны ли антибиотики при лечении острого бронхита? Метаанализ. J Fam Pract . 1998. 47 (6): 453–460.
14. Evans AT, Хусейн С, Дураирадж Л., Садовский Л.С., Шарль-Дамте М, Ван Ю. Азитромицин при остром бронхите: рандомизированное двойное слепое контролируемое исследование. Ланцет . 2002. 359 (9318): 1648–1654.
15. Петерсен I, Джонсон А.М., Ислам А, Дакворт Дж., Ливермор DM, Hayward AC.Защитный эффект антибиотиков против серьезных осложнений распространенных инфекций дыхательных путей: ретроспективное когортное исследование с базой данных исследований общей практики Великобритании. BMJ . 2007; 335 (7627): 982.
16. Christ-Crain M, Жаккар-Штольц Д, Бингиссер Р, и другие. Влияние лечения под контролем прокальцитонина на использование антибиотиков и исход при инфекциях нижних дыхательных путей: кластерное рандомизированное слепое исследование. Ланцет . 2004. 363 (9409): 600–607.
17. Christ-Crain M, Штольц Д, Бингиссер Р, и другие. Прокальцитонин: руководство по антибиотикотерапии при внебольничной пневмонии: рандомизированное исследование. Am J Respir Crit Care Med . 2006. 174 (1): 84–93.
18. Калс JW, Батлер СС, Хопстакен РМ, Вытяжка К, Dinant GJ. Влияние тестирования на С-реактивный белок и обучения коммуникативным навыкам в пунктах оказания медицинской помощи на использование антибиотиков при инфекциях нижних дыхательных путей: кластерное рандомизированное исследование. BMJ . 2009; 338: b1374.
19. Пол И.М., Йодер К.Е., Crowell KR, и другие. Влияние декстрометорфана, дифенгидрамина и плацебо на ночной кашель и качество сна кашляющих детей и их родителей. Педиатрия . 2004; 114 (1): e85 – e90.
20. Применение у детей средств от кашля, содержащих кодеин и декстрометорфан. Американская академия педиатрии. Комитет по лекарствам. Педиатрия .1997. 99 (6): 918–920.
21. Локкер Н, Сандерс Л, Перрин Э.М., и другие. Неправильное толкование родителями этикеток с лекарствами от кашля и простуды, отпускаемых без рецепта. Педиатрия . 2009. 123 (6): 1464–1471.
22. Шредер К., Фэи Т. Лекарства от острого кашля у детей и взрослых в амбулаторных условиях, отпускаемые без рецепта. Кокрановская база данных Syst Rev . 2004; (4): CD001831.
23.Смукны Дж, Флинн С, Беккер Л, Глейзер Р. Бета2-агонисты при остром бронхите. Кокрановская база данных Syst Rev . 2004; (1): CD001726.
24. Маккин М, Дюшарм Ф. Ингаляционные стероиды при эпизодических вирусных хрипах в детстве. Кокрановская база данных Syst Rev . 2000; (2): CD001107.
25. Йельский университет SH, Лю К. Терапия эхинацеей пурпурной для лечения простуды: рандомизированное двойное слепое плацебо-контролируемое клиническое исследование. Arch Intern Med . 2004. 164 (11): 1237–1241.
26. Тиммер А, Гюнтер Дж., Рюккер Г, Мотшалл Э, Antes G, Kern WV. Экстракт пеларгонии сидоидной при острых респираторных инфекциях. Кокрановская база данных Syst Rev . 2008; (3): CD006323.
27. Чучалин А.Г., Берман Б, Лехмахер В. Лечение острого бронхита у взрослых препаратом pelargonium sidoides (EPs 7630): рандомизированное двойное слепое плацебо-контролируемое исследование. Исследуй (Нью-Йорк) . 2005. 1 (6): 437–445.
28. Matthys H, Айсебитт Р., Сейт Б, Хегер М. Эффективность и безопасность экстракта Pelargonium sidoides (EPs 7630) у взрослых с острым бронхитом. Рандомизированное двойное слепое плацебо-контролируемое исследование. Фитомедицина . 2003; 10 (приложение 4): 7–17.
29. Пол И.М., Бейлер Дж, МакМонагл А, Шаффер М.Л., Дуда Л, Берлин CM Jr. Влияние меда, декстрометорфана и отсутствия лечения на ночной кашель и качество сна кашляющих детей и их родителей. Arch Pediatr Adolesc Med .


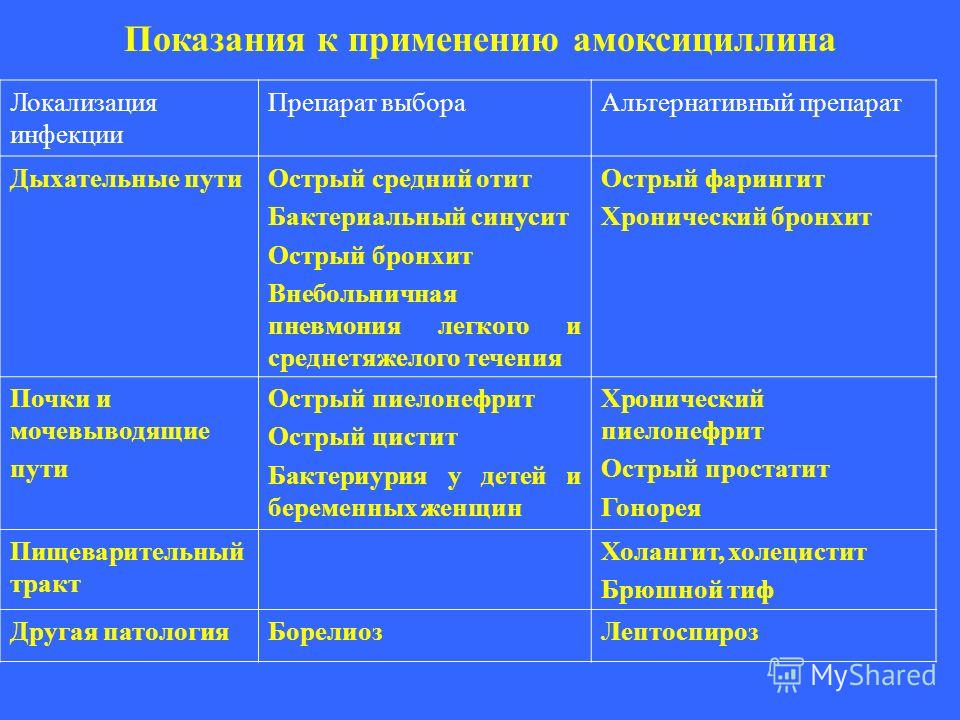

 Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых.
Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых.
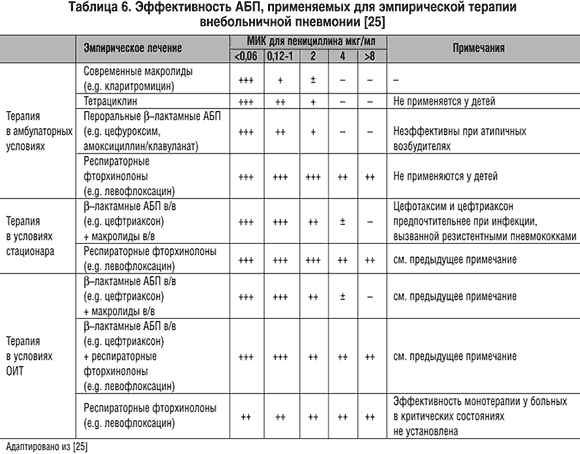 Более того, вид и запах еды могут начать вызывать отвращение и даже рвотные позывы.
Более того, вид и запах еды могут начать вызывать отвращение и даже рвотные позывы.